Sårskader
TIPS! For å søke etter ord på denne siden, klikk "ctrl + F" (windows) eller "⌘ + F" (mac)
Generelt om sårskader
Sårskade etter region
Sårskade etter årsak
Infeksjoner i hud og underhud
Andre tilstander
Huden består av to lag: Ytterst ligger den ikke-vaskulariserte epidermis (overhuden). Viktigste celler er keratinocytter som proliferer langs basalmembranen og gradvis avstøtes mot hudoverflaten, og melanocytter. Under epidermis ligger dermis (lærhuden) med adnex som hårsekker, talg- og svettekjertler. I dermis går mindre kar og nervegrener som vaskulariserer og innerverer huden. Viktigste celle er fibroblaster som produserer matrix bestående blant annet av kollagen, elastin og retikulærfibre. Under huden ligger hypodermis eller subcutis, som først og fremst fungerer som fettlager. Større nerver og blodkar forløper gjennom subcutis, som består av løst bindevev og fettlobuli.
Inndeling
Sårskader kan inndeles ut fra flere forskjellige parametre:
Tilhelingstid
- Akutt
- Kronisk
Det er vanskelig å definere når et akutt sår blir kronisk. Et kronisk sår er et sår som ikke tilheler på forventet måte til forventet tid, eller som ikke oppnår et varig og funksjonelt resultat. Mange variabler vil påvirke tilhelingstiden, som lokalisasjon, dybde, pasientens alder, behandling, infeksjon osv..
Dybde
- Delhudskade (overfladisk eller dyp)
- Fullhudskade
En ren epidermal skade (erosjon) vil tilhele uten synlig arr med en total regenerasjon. En delhudsskade affiserer epidermis og overfladiske eller dypere lag av dermis. Delhudsskader tilheler gjennom en reparasjonsprosess med arrdannelse ved de samme tre fasene som alle hudskader uansett type, men på en noe annen måte enn fullhudsskader. I en delhudsskade er adnex inntakt, og hårsekker, talg- og svettekjertler vil dermed fungere som et reservoir for epitelceller som migrerer over såroverflaten. Disse skadene gror derfor raskere (innen 14 dager) enn fullhudskader og med lite kontraktur. Fullhudskaden involverer derimot hele epidermis, dermis og deler av subcutis, slik at epitelcellene bare kan migrere inn fra sårkantene. Disse skadene gror dermed langsommere, og kontraktur står for inntil 40 % av sårdekningen.
Skadeårsak
- Ulykke: Bitt-, brann-, etse-, sprøytepistol-, frost-, fremmedlegeme-, kutt-, skudd-, stikk-, strøm-, osv.
- Planlagt: Lege (skalpell, laser, flytende nitrogen) eller av pasienten selv.
Skader med rene snittflater gror raskere og bedre enn for eksempel brann- eller frostskade.
Region
- Hodebunn, ansikt-, munn-, hånd-, finger, osv
Skader i ansikt og hodebunn gror raskere og bedre enn skader på ekstremiteter.
Forurensingsgrad
- Rent sår – oppstått under sterile forhold på operasjonsstue.
- Kontaminert - <8 timer gammelt. Omdannes til rene sår ved rensing og sårrevisjon.
- Potensielt infisert - > 8 timer gammelt (se fotnote). Selv om det ikke foreligger kliniske infeksjonstegn, gjør kontaminasjonen at rensing og sårrevisjon ikke er nok til å gjøre såret rent. Såret skal derfor behandles åpent i den eksudative fasen (3-4 dager). Det gjøres deretter forsinket primærsutur. Denne tidsgrensen er relativ, se fotnote under. Vurder forurensningsgrad, region osv. Ansikt er godt vaskularisert, og det kosmetiske resultatet er viktig, vurder derfor primærsutur også når det er gått et døgn eller mer.
- Klinisk infisert – defensiv tilnærming for ikke å spre infeksjonen ytterligere. Fjern bare fremmedlegemer og åpenbart devitalisert vev. Sikre fri drenasje for væske/puss. Fjern eventuelle suturer umiddelbart. Ved stikk- og skuddsår kan det være nødvendig å spalte/åpne såret ytterligere for å sikre drenasje. Ro, elevasjon, observasjon og antibiotikabehandling (penicillin som førstehåndspreparat) er indisert ved dyp sårinfeksjon.
NB: Krepitasjon (kram snø) i huden kombinert med rask forverring av allmenn-tilstanden kan være tegn på klostridieinfeksjon som skal innlegges som ø-hjelp.
Basal kunnskap om sårtilheling er en forutsetning for å kunne velge riktig behandling. Sårtilhelingen skjer gjennom tre overlappende faser som har fått navn etter de histologiske forandringene såret gjennomgår. Normal tilheling skjer ved disse tre fasene uavhengig av sårtype (delhud-, fullhudskade osv) og tilhelingstype (primær, sekundær osv). Vi er vant til å vurdere et sår bare etter makroskopisk undersøkelse. Histologisk skjer det endringer i 1-2 år etter en fullhudskade.
1. INFLAMMASJONSFASEN – DAGER
Den akutte inflammasjonen etter en sårskade varer normalt 1-2 døgn, men kan bestå så lenge som et par uker. Fasen kan mistolkes som infeksjon fordi den kjennetegnes av de klassiske inflammasjonstegnene med rubor (rødme), tumor (hevelse), calor (varme) og dolor (smerte). Hemostasen er første trinn i sårtilhelingen, og skjer både ved at det dannes en plateplugg og ved koagulering. Eksponert kollagen aktiverer blodplatene slik at de blir klebrige, aggregerer og danner en ustabil plateplugg på skadestedet. Mediatorene som frigjøres i denne prosessen trigger også igangsettelsen av koagulasjonskaskaden. Den initiale vasokontriksjonen gjør endotelveggene klebrige, og innen en time etter skaden er veggen dekket av hvite blodlegemer. Viktigste celle i inflammasjonsfasen er makrofagene som fagocyterer både bakterier, ødelagte vevsrester og gjenværende nøytrofile. Grundig rensing og debridement er derfor viktig for en god og rask sårtilheling. Makrofagene produserer en rekke cytokiner som er viktige for å initiere migrasjon og proliferasjon av celletyper som keratinocytter, fibroblaster og endotel i kar (angiogenese).
2. PROLIFERASJONSFASEN – UKER
Varighet fra fire dager etter skade og inntil 14 dager ved lukkede sår, mange uker ved åpne sår. Fasen preges av cellulær respons ved at hudens barrierefunksjon gjennopprettes med epidermis som migrerer over såret, samtidig som det nydannes kar (angiogenese) og bindevev (fibroplasi) i dermis. Fibroblastene vandrer inn i såret etter 2-3 døgn, og kollagenmengden i såret er på det maksimale etter to uker. I sår som behandles åpent vil granulasjonsvev, kjennetegnet ved lettblødende røde granula, utfylle sårbunnen. Granulasjonsvev består av nydannede kar, fibroblaster og matrix. Åpent behandlet fullhudskade har i denne fasen evne til kontraksjon (myofibroblaster), som kan stå for inntil 40 % av tilhelingen. Kontraksjon kan gi kosmetiske og funksjonelle problemer (over ledd), og dette må vurderes ved valg av behandling.
Migrasjonen av epitelcellene starter i løpet av første døgn. Keratinocytter kan bare vandre over og dekke sårflaten i fuktige omgivelser. Ved dannelse av en tørr sårskorpe må de grave seg under skorpen til fuktig vev. Derfor vil åpne sår tilhele raskere og penere ved fuktig, okkluderende behandling enn ved tørr (tørre bandasjer eller luft). I et ukomplisert sydd sår vil det allerede etter ett døgn være epiteldekning, men såret vil bare ha 5 % av normal strekkstyrke.
3. REMODELLERINGSFASEN – MÅNEDER
Varighet fra 2-3 uker etter skade og i 1-2 år. Fasen er preget av dannelse og omorganisering av matrixmateriale, spesielt kollagen. Kollagenmengden i såret er på det maksimale to uker etter skaden, men dette er hovedsakelig type III kollagen som er mye tynnere enn type I kollagen i vanlig hud. Videre ryddes det i strukturen ved at kollagen som ligger på tvers av tensjonslinjene brytes ned, mens det som ligger parallelt består. Kollagenet gir huden styrke og struktur, og fordi denne fasen strekker seg over måneder har huden bare 10 % av normal styrke ved suturfjerning og knapt 60 % etter seks uker. Arr får aldri mer enn ca 80 % av normal hudstyrke.
Utvikling av hypertrofiske arr og/eller keloid (hypertrofi utover sårets opprinnelige størrelse) skjer i denne fasen.
FAKTORER SOM HEMMER SÅRTILHELINGEN
LOKALT:
- Tørr bandasje hemmer!
- Dårlig kirurgisk teknikk (stramming, ikke fjernet devitalisert vev)
- Dårlig sirkulasjon (pga skaden eller komorbiditet)
- Infeksjon (dårlig rensing)
- Fremmedlegeme
- Medikamenter lokalt (steroider, jod, klorhexidin)
SYSTEMISK:
- Underernæring (proteiner)
- Mangeltilstander (vitamin A, vitamin C, zink)
- Medikamenter (steroider, cytostatika)
- Komorbititet
- Bindevevssykdom (Ehler-Danlos)
Vær også obs på at mange reagerer på lokale antimikrobielle kremer som f eks Brulidine, og at dette kan manifestere seg ved at sår ikke vil gro (Berents m fl).
Primær sårtilheling = lukking
Brukes ved sårskade mindre enn 8 timer gammel. Det må utvises skjønn; egenbehandling rett etter skade i form av vask og steril bandasje kan forlenge tidsintervallet utover 8 timer, mens ubehandlet, åpen skade med kontaminering kan forkorte tidsintervallet. Sårskade i hode/ansikt hvor blodforsyningen er god kan sutureres inntil 24 timer etter skade hvis det foreligger en kosmetisk gevinst. Primær tiheling gir et pent kosmetisk resultat med lite arrdannelse, men denne gevinsten forsvinner helt ved senere infeksjon i såret.
Sår med minste diameter > eller lik 4-5 mm bør lukkes primært (Christenson LJ et al). Sårskade under 2 cm i lengde, uten assosiert fraktur, sene- eller nerveskade på hånd, ga likeverdige kosmetisk og funksjonelt resultat behandlet med sutur eller med sekundær tilheling (Quinn J et al).
Sekundær sårtilheling = åpent
- Bittskader
- Eldre skader (utover 14 dager)
- Fingertuppskader
- Skuddskader
- Stikkskader
Såret revideres til frisk, rød granulasjonsflate og bør ideelt skiftes daglig med fuktig bandasje eller få hydrofiber (Aquacel®) under okklusjon. Arrskrumpning gir ofte et kosmetisk akseptabelt resultat. Sårskader i ansikt og øvrige skader med høye kosmetiske krav bør tilhele primært.
Tertiær sårtilheling = forsinket primær og sekundærsutur
Brukes i litteraturen både om sår som behandles åpent første dager og så lukkes (forsinket primærsutur og sekundærsutur), og om sår som lukkes primært og så revner og får tilhele åpent.
Forsinket primærsutur
Ved sårskade eldre enn 8 timer eller ved kontaminasjon med infeksjonsfare, bør såret behandles åpent i 3-5 dager før suturering (før granulasjonsvevet blir makroskopisk synlig). Såret behandles med debridment i loalanestesi som ved primærsutur før daglig skiftning med isoton saltvannsbandasje eller hydrofiber som kan ligge over flere dager. På håndskader < 2 cm der dypere skade og forurensing er utelukket ved grundig eksplorasjon har Quinn et. al. vist at det kosmetiske resultatet blir like bra ved å lukke som å behandle åpent. På samme måte kan et primært suturert sår som gjenåpnes pga. infeksjon resutureres etter åpen behandling i 4-5 dager.
Sekundærsutur
Sårsutur 8-14 dager etter skade. Det foreligger synlig granulasjonsvev og sårkantene skal revideres (og ev. undermineres) før sutur. Infeksjonsfaren er liten, og antibiotika er sjelden indisert. Det kosmetiske resultat blir dårligere enn ved primær lukning, men bedre enn ved sekundær tilheling.
- Brannskade
- Frostskade
- Etseskade
- Skrubbsår og abrasjoner
Behandles alltid åpent. Adnex er inntakt og skaden gror ved at epitelceller migrerer utover sårflaten. Epitelcellene er avhengig av et fuktig miljø for å overleve, det er derfor essensielt at såret behandles med okkluderende bandasje. Skorpedannelse tørker ut og trekker uskadede deler av dermis inn i skorpen, og epitelcellene må dissekere seg under skorpen ned til fuktig miljø for å kunne dekke defekten. Såret gror derfor langsommere og blir mindre pent ved tørr behandling enn fuktig.
ANAMNESE
Ved all skadebehandling er en poengtert anamnese helt essensielt for korrekt behandling. Kartlegg omstendighetene rundt skaden (idrett, jobb etc), skademekanisme og spesielt energien i traumet, likeledes tidsaspekt i timer fra skaden, mulig fremmedlegeme, forurensing osv. Beskriv på norsk effekten av skaden (hva slags sårskade og hvor).
OBJEKTIVE FUNN
- inspeksjonsfunn (størrelse, dybde, form, misfarging, hevelse, synlig feilstilling, lokalisasjon)
- Palpasjonsfunn (ødem, varme, palpasjonsømhet, puls distalt)
- Funksjonstesting (sensibilitet og bevegelighet)
For å vurdere dybde ved abrasjoner (skrubbsår med substanstap) og brann-, etse- og frostskader brukes en vattpinne for å teste sensibilitet og sirkulasjon (anemisering). Husk at de sistnevnte tre skadetypene ikke viser sitt endelige omfang før etter cirka to døgn. Ved dyp delhud- og fullhudsskade er det opphørt sensibilitet og dårlig eller ingen fylning ved anemisering med vattpinne.
HUSK RØNTGEN ved mistanke om brudd, luksasjon og fremmedlegeme (GLASS!). Alltid røntgen ved bittskader på hånd (tannrester pluss utgangspunkt for vurdering ved senere mistanke om osteomyelitt) og i leppen (tannrester).
GENERELT
Kompresjon med en tykk bunke kompresser og elevasjon av aktuelle kroppsdel i 4-5 minutter er oftest tilstrekkelig til å stoppe blødning.
HODEBUNN
Kontusjonsskader i hodebunnen gir dype, profust blødende sår. Kombinert med alkoholpåvirkning gir dette ofte en urolig behandlingssituasjon med mye blod og leven. Blodtapet kan bli betydelig og medføre en hypovolemisituasjon, vær spesielt oppmerksom hos eldre som kan ha blødd lenge hjemme før ankomst.
- Legg pasienten på operasjonsbord på stue og komprimer sårskaden med en tykk bunke kompresser (blødningen stanser vanligvis etter 4-5 minutter). Bruk eventuelt Cobanbind rundt. Innkall nødvendig mannskap (portvakt) til å holde.
- Ved fortsatt rikelig blødning etter kompresjon adapteres såret med dype kryssuturer med ikke resorberbar hudsutur (Monosof ®) 2-0 (stor nål) uten anestesi. Krysssuturer bør fjernes allerede etter 3-4 dager.
Ligatur av blodkar er aldri vellykket og fører kun til ytterligere blodsøl.
- Ved fortsatt blødning etter sutur komprimer med kompresser og cobanbind i en time før hjemsendelse. Send aldri pasienten hjem med komprimerende bandasje - en pasient med timeglass fasong av hodet etter venestase natten over er ingen takknemlig pasient.
For generell håndtering av sårskade i hodebunn se eget kapittel.
HÅND
- Kompresjon med kompresser og elevasjon av armen i 4-5 minutter er oftest nok til at blødningen stanser.
- Anleggelse av blodtomhet gjør at man får inspisert og dermed suturert slik at blødningen stanser.
- På fingre og stortå kan en hanskefinger klippes av i begge ender. Bruk lillefingeren på en hanske som er mindre størrelse enn pasientens hånd. Ta på hanskefingeren på hele fingeren og rull deretter distalt fra mot proximalt. Man kan også ta på hele hansken, klippe hull ytterst i aktuelle finger og rulle inn.
Ikke bruk skruestikkemetoden med hanskefinger som staseslange med Kocher til å stramme med, da man ikke har kontroll med ompresjonen.
- På mellomhåndsnivå kan det anlegges blodtomhet på overarmen med egen blodtomhetsmansjett. Legg på Martins bind distalt fra til mansjetten på overarmen. Pump opp blodtomheten til 100 mmHg over systolisk blodtrykk, fjern deretter Martins bind.
Martins bind må aldri brukes over et sårområde hvor det kan ligge igjen glassrester eller andre fremmedlegemer. De kan presses videre inn og kutte nerve, sene eller annet vev og påføre pasienten større skade. .
- Ved fortsatt blødning etter sutur legg på kompresser og kompresjon i en time, sammen med elevasjon. Innleggelse på obsposten med hånden i oppheng er også en mulighet.
- På hånd kan Xylocain med adrenalin ® brukes, men pasienten bør observeres etterpå siden blødningen kan begynne igjen når adrenalineffekten går ut.
VI HAR:
- Lidocain 1 % injeksjonsvæske : Xylocain® 10 mg/ml
- Lidocain 2 % injeksjonsvæske: Xylocain® 20 mg/ml
- Lidocain 1 % m/adrenalin, injeksjonsvæske: Xylocain-Adrenalin® 10 mg/ml + 5 µg/ml
- Lidocain 2 % gel: Xylocain® 20 mg/g gel
GENERELT
Spør alltid om eventuelle allergier, tidligere og kroniske sykdommer (spesielt cardiopulmonale tilstander) og faste medisiner.
Unngå stort volum. Injeksjon i traumatisert vev gir ødem og dårligere sårtilheling.
Skriv inn i journal hva og hvor mye som er gitt
Unngå intravasal injeksjon (aspirér)
Alle pasienter skal ligge ved injeksjon av lokalanestesi. Bruk grå nål til barn eller blå nål til voksne. Injisér langsomt (hurtig injeksjon gir økt smerte pga trykk) og bruk romtemperert lidocain (direkte fra kjøleskap gir smertefull injeksjon).
ADRENALIN gir redusert blødning (vasokonstriksjon på arteriolenivå), redusert systemisk opptak av lidocain og forlenget virketid, og har tradisjonelt vært kontraindisert ved anestesi av fingre, tær, nese, ører og penis pga. ischemi. Ny forskning viser at dette ikke gjelder for fingerblokkade og sannsynligvis heller ikke for de andre regionene, men vi opprettholder vår restriktive bruk. Ved bruk av adrenalin oppnås full effekt først etter 15 minutter.
BIVIRKNINGER
Allergiske
Sjelden ved lokalanestesi. Spør alle pasienter om tidligere bruk, f eks hos tannlege. Reaksjon på konserveringsmidlene (matvareallergi) kan forekomme. Mistenkt allergi er ofte kun en vasovagal reaksjon eller reaksjon på adrenalinkomponenten.
Cardiovaskulære
Lidocain er et middel med effekt på hjertets AV-knute, og intravasal injeksjon kan gi arrytmier og noen ganger blodtrykksfall.
Adrenalin kan utløse tachycardi og myocard-ishcemi hos pasienter med angina pectoris eller annen hjertesykdom. Pasienter som står på tricykliske antidepressiva og pasienter med thyreotoxicose kan få arytmier og hypotensjon. Unngå også adrenalin hos pasienter med hjertearytmitilstand eller som står på betablokker (markert blodtrykkstigning).
SJEKKLISTE FØR ANESTESI
- Sensibilitet for stikk og berøring (sammenlign med frisk side)
- Motorisk funksjon = aktiv bevegelse
- Perifer sirkulasjon = distale puls, kapillærfylning ved avblekningstest og hudtemperatur.
- Indikasjon for røntgen? Ved mistanke om fraktur eller fremmedlegeme. Samme (lave?) terskel for røntgen som på bruddavdelingen! Et negativt røntgenbilde kan være verdifullt ved senere infeksjon og spørsmål om osteomyelitt.
OVERFLATEANESTESI
Xylocain 2 % gel (20 mg/g)
Indikasjoner er overfladiske forbrenninger, i sår før og i tillegg til infiltrasjonsanestesi (barn) og ved kirurgisk revisjon av leggsår. Ved planlagt stikk gjennom inntakt hud hos barn f eks i forbindelse med phenolbehandling kan pasienten kjøpe Emla® reseptfritt på apoteket og legge på en time før planlagt inngrep.
Maksdoser (gel):
Voksne: 200 mg (10 g gel)
For barn < 12 år eller vekt < 25 kg bør dosen ikke overstige 5 mg/kg, følgende er omtrentlig anslag, sjekk alltid mot vekten:
Barn 3-12 år: 100 mg (5 g gel)
Barn 1-3 år: 50 mg (2,5 g gel)
INFILTRASJONSANESTESI
Makdoser (infiltrasjon):
Voksne, friske:
Lidocain uten adrenalin 10 mg/ml (1%) infiltrasjonsanestesi: ≤ 40 ml
Lidocain med adrenalin 10 mg/kg *sjekk
Barn:
Beregn dosen på grunnlag av vekten opptil max 5 mg/kg.
Utstyr: Xylocain 10 mg/ml (1 %) uten adrenalin og tynn nål (0,6 mm/blå nål til voksne, 0,4mm /grå nål til barn).
Prodsedyre
- Ved ikke forurensede fullhudskader kan man sette anestesi direkte fra sårflaten. Metoden gir rask og sikker effekt og er lite smertefull for pasienten. Ved et forurenset sår kan metoden gi økt infeksjonsrisiko.
- Ved abscesser settes ”ringanestesi” rundt abscessen i friskt vev inntil det infiserte området. Det er oftest behov for 10 – 20 ml 1% xylocain til voksne. Det tar 5 – 10 minutter før en subcutan injeksjon virker, i motsetning til dermale injeksjoner (papeldannelse) som virker umiddelbart. Husk å vente som ved ledningsanestesi! Ved behov kan man til slutt sette anestesi i ”taket” over abscessen der incisjonen skal legges.
- Ved elektiv kirurgis eller sterkt forurenset sår settes infiltrasjonsanestesi vifteformet (ruteress) i kutant/subkutant vev med innstikk på hver side av aktuelt område.
LEDNINGSANESTESI
Indikasjon: Fingre og tær.
Kontraindikasjon/forsiktighet: Brukes med forsiktighet hos barn, små volum! Det injiserte volum skal begrenses for å unngå obstruksjon av fingerens blodforsyning (som ofte er marginal etter skade). Bør unngås dersom det er redusert distal sirkulasjon. Dette kan forekomme ved: større fingerskader, fremskreden diabetes, Raynaud, polyarthritt og sclerodermi.
Utstyr: Xylocain 20 mg/ml (2 %) uten adrenalin og tynn nål (0,6 mm/blå nål til voksne, 0,4mm /grå nål til barn).
Prosedyre
- Desinfiser huden
- Innstikk dorsalt og proksimalt på fingre og tær i nivå med ”web-space” (svømmehuden mellom fingrene), dvs i nivået mellom proximale bøyefure og MCP-leddet
- Aspirer før injeksjon
- Ved parestesier trekk nålen noe tilbake for å unngå nerveskade (nesten umulig å skade nerven med tynn nål)
- Volum 0,5 ml på dorsale grener og 1 ml på volare grener hos voksne
- Vent 10 minutter på effekt. Virketid 1-2 timer
VIKTIG! Tommel og stortå trenger ringblokkade (dorsale hudgrener).
NERVEBLOKADE I FOT
Ved behov for anestesi i fotsålen kan blokade av tibialis posterior benyttes (ved fremmedlegeme eller større kuttskader). Infiltrasjonsanestesi er meget smertefullt pga. følsom og tykk hud.
Prosedyre
- Palper arterien bak mediale malleol og marker med tusjpenn.
- Sett 2 ml Xylocain på hver side av arterien og vent i 15 minutter.
- Husk å be pasienten være forsiktig med belastning av foten de første 2-3 timene pga. redusert sensibilitet i foten.
NERVEBLOKADE I ANSIKT
Utarbeidet av Jul Eirik Olsen
I ansiktet kan det være nyttig med nerveblokade av n. supraorbitalis, infraorbitalis og mentalis. Spesielt ved sutur i og rundt leppe er det nyttig, da infiltrasjonsanestesi gjør det vanskeligere å lukke pent. Man kan kombinere flere av nervene og begge sider etter behov.
Alle blokadene kan gjøres perkutant. I tillegg kan blokade av infraorbitalis og mentalis også gjøres intraoralt. Det er gjerne mindre smertefullt ved intraoral injeksjon, og i tillegg kan man da bruke Xylocain spray i slimhinnen i forkant. Bruk atlas til å se hvor nervene går ut, de kan også palperes ut på seg selv.
Prosedyre
- Perkutan blokade gjøres ved å bruke tynn (grå) kanyle, stikke vinkelrett på huden rett over nerven, evt trekke seg litt tilbake ved parestesier. Husk å aspirere. Injiser noen ml Xylocain.
- Intraoral blokade av n. infraorbitalis og mentalis gjøres ved å stikke i hhv. nedre eller øvre mucobuccale fold, foran 2. premolare tann i retning av nerven. I nedre fold stikker man under 1 cm inn, i øvre fold ca 2 cm inn grunnet lengre avstand til n. infraorbitalis. Husk å bruke lang nok nål i øvre fold (blå nål er ofte lengre enn grå). Evt trekke seg litt tilbake ved parestesier. Husk å aspirere. Injiser noen ml Xylocain.
- Nerveblokaden virker raskt, men vent 5 min for full effekt.
Nyttige lenker
- Supraorbital, infraorbital og mental nerveblokade av Universitetssykehuset i Zürich og Basel - Se slide 20-24
- Supraorbital, infraorbital og mental nerveblokade av emDocs - Se figur 1-4
- Intraoral mentalisblokade
- Video mentalisblokade
SJEKKLISTE ETTER ANESTESI
Sårinspeksjon (med rolig pasient, godt lys og riktige instrumenter). Mål utbredelse og sonder i dypet etter sene, nerve, kar, muskel, kapsel eller skjelettskade. Ved leddnære skader skal såret inspiseres under bevegelse. En seneskade for eksempel kan ligge utenom sårfeltet hvis skaden er påført med hånd eller finger i annen stilling enn ved undersøkelse. Fleksorsener beveger seg opptil 10 cm.
Se også avsnittet ”Barn med kuttskade”.
Rensing
- Vask med fysiologisk saltvann – huden omkring med vandig klorhexidin. Antiseptiske midler har negativ effekt på sårtilhelingen (cytotoxisk) og kun marginal bakteriostatisk effekt i sår (klorhexidin inaktiveres av blod). Ved behov for desinfeksjon pga sterk forurensing i såret bruk H2O2 utblandet i saltvann eller mildt såpevann med pH-nøytral såpe. Skyll grundig med fysiologisk saltvann etterpå.
- Fjern fremmedlegemer. Ved for eksempel gruspartikler i såret bruk tannbørste. Sterkt kontaminerte sår skal skylles med hydrogenperoksid (H2O2) etter mekanisk rengjøring. Merk at partiklene kan ”etse” fast og bli vanskelig å fjerne. Skyll med saltvann etter bruk av H2O2.
- Fjern dyptsittende rester av sot, olje eller asfalt da dette kan gi ”tatovering”. Bruk hydrogenperoksid (H2O2) og skrubb med tannbørste.
Revisjon
Bortsett fra i hode- og halsregion eksideres alltid åpenbart traumatisert/devitaliserte hudkanter, sukutant fettvev og mindre, løse benbiter. Devitalisert hud kjennetegnes ved at den er uten blødning og sensibilitet.
Behandlingsnivå
I utgangspunktet kan alle overfladiske sårskader behandles av legevaktslege. Man trenger ikke årelang erfaring for å oppnå et godt kosmetisk resultat. Skader som trenger spesialistvurdering er ansiktskader som krever generell anestesi (ofte barn), spesielt skader med substanstap.
Rikshospitalet
Pasienter med større håndskader, truet sirkulasjon og amputasjonsskader skal til Rikshospitalet.
Hypertrofi/keloid
Pasientens genetiske disposisjon, lokalisasjon og alder har betydning for sårtilhelingens forløp og resultat. Hypertrofiske arr er fortykket arrdannelse innenfor grensene til den primære skaden. Behandles med okklusjon alene, silikon (f eks silikonnett som Mepitel®) eller lokale steroider. Keloid defineres som arrdannelse utover den opprinnelige grensen for skaden, og er vanskeligere å forhindre enn hypertrofiske arr. Kollagenproduksjonen er tre ganger så stor i hypertrofiske arr og 20 ganger så stor i keloid som i normale arr. Andre problemer er breddeøkning i arret og suturmerker som unngås ved å minske tensjonen i vevet og ikke la suturene stå for lenge.
Tiltak for å oppnå pen arrdannelse:
- Bruk atraumatisk teknikk – sårhake eller kirurgisk pinsett med korrekt grep og lite kraftbruk – vær lett på hånden!
- Husk at nålen er buet og føres gjennom taket med en rotasjonsbevegelse uten stor kraftbruk. Nålen skal starte 90 grader på huden ved at sårkanten løftes forsiktig med kirurgisk pinsett eller sårhake og hånden holdes i pronert stilling.
- Unngå stramming. Ved stor tensjon er det flere alternativer: Bruk disseksjonssaks og løsne subkutant på hver side av såret. Alternativt vil stående madrass trekke godt sammen i dypet slik at tensjonen blir mindre i selve arrområdet, eller adapter med subcutane suturer med invertert knute først. Ikke bruk madrass i ansikt da det blir fire suturmerker per sting. Avbleking av huden under suturene tyder på for mye stramming
- Sårkantene skal adapteres nøyaktig uten overlapp og uten annet vev i såråpningen
- Samme avstand til sårkanten og høydenivå på begge sider av såret
Man kommer som regel til målet ved med enkel og avbrutt (pæreformet) sutur eller vertikal madrass ved dype skader eller hud som inverterer. Eversjon av sårkantene gir alltid penest tilheling. Unngå hulrom i dypet med økt infeksjonsrisiko og økt dannelse av bindevev. Start sutureringen i midten for å unngå ”dogs ear” ved avslutning.
Nål og tråd
Hud
Skjærende nål.
Ansikt: Monofilament, f eks Ethilon® eller Monosof® 5-0 (stor eller liten nål).
Hodebunn: Monofilament f eks Ethilon® eller Monosof® 2-0 (3-0). Ligatur av blødende arterie i hodebunnen er vanskelig (umulig) og fører ofte til et betydelig blodsøl. Komprimer med bandasjepøll av for eksempel gaskompresser med Coban®-bind over i en halvtimes tid. Komprimer til blødningen er stanset, og sett deretter en solid krysssutur med stor nål. Eldre pasienter blør lett og bør observeres i noen timer før hjemsendelse.
Hudområdet kan barberes for god oversikt spesielt hos eldre. Husk at menns avtagende hårpryd avdekker nye hudområder – sy pent!
Monofilament, f eks Ethilon® eller Monosof® 3-0 på strekkutsatte steder (skulder, rygg og knær).
Monofilament, f eks Ethilon® eller Monosof® 4-0 for øvrig.
SLIMHINNE
Rund nål. Resorberbar tråd, oftest flettet (Vicryl®, Polysorb®). Hovedsakelig ved dype kuttskader eller sutur av muskelfascie. Sutur av muskelfascie kan være indisert for å hindre muskelbrokk, men sy med noe avstand så en eventuell muskulær blødning dreneres godt. Vær oppmerksom på at suturene kan gi både fargetatovering (Polysorb® er ufarget) og økt arrdannelse.
SENER
Rund nål. Prolen 4-0 (ikke resorberbar) til modifisert Kesslersutur. Ethilon 5-0 (vanlig hudsutur) til fortløpende perifer sutur.
Sene- og nerveskade, tider til operasjon
|
SKADETYPE |
TID TIL OPERASJON |
MELDES |
|
Fleksorseneskade Ekstensorseneskade Nerveskade distalt for karpaltunnellen |
Første virkedag, og <72 timer. Obs langhelg; konferer! |
Settes på programmet på stue 77 på første virkedag. Langhelg: meldes ev. til vakthavende ortoped på Ullevål. |
|
Nerveskade fra og med karpaltunnellnivå og proksimalt |
Opereres innen 1 døgn |
Settes på programmet på stue 77 hvis neste dag er virkedag, konferer ellers med vakthavende ortoped på Ullevål. |
Man bør generelt være tilbakeholden med å tape sårskader med steristrips. Man får ingen adaptasjon i dypet, og dermed risiko for ”lommer” med hematomdannelse og øket infeksjonsrisiko. Det blir også øket tensjon på frisk hud under tapen. En vesentlig risiko er også at forurensing eller dypere skade på for eksempel hånd ikke avdekkes fordi såret ikke blir bedøvet og inspisert adekvat i dypet. Hos barn vil tapen kunne løsne enten mekanisk eller som følge av oppbløting, og det kosmetiske resultatet blir da ofte mindre bra. Ofte er sårlim et bedre alternativ.
Hudflenger hos eldre er det gjeldende faglige anbefaling at ikke lenger skal stripses. Skyv huden forsiktig tilbake på plass med fuktet tupfer eller q-tips. Legg deretter på skumbandasje som kan sitte på i 5-6 dager.
Indikasjoner
- Overfladiske kuttskader med jevne sårkanter og liten blødning f.eks. i ansikt eller på ikke strekkutsatte steder. Alternativ til sårlim.
- Steristripsene må ikke legges for tett, det må være rom for sekresjon fra sårkantene.
Samme forsiktighetsregler som for taping i forhold til oversikt over såret, det bør være lite blødning og lite tensjon. Mindre kutt i ansikt hos barn er velegnet for vevslim, f eks Epiglue®. Dekk alltid øyet under limingen for å ikke risikere sprut eller søl: fest kompress eller Tegaderm eller lignende over lukket øye. La ligge på til limet er tørt.
Histoacryl®:
Ved mindre kutt i hodebunnen med minimal blødning, spesielt hos barn, kan man adaptere sårkantene med hår og Histoacryl®Blue.
Forsiktighetsregler:
- Bruk bare små mengder (en og en dråpe), da større mengder kan gi vevsskade (hårtap, forsinket tilheling) på grunn av kumulativ varmeeffekt under polymeriseringen.
- Skal bare appliseres på tørre sår, da væske gir øket varmeutvikling med risiko for vevsskade.
- Histoacryl® som migrerer ned i såret vil gi forsinket tilheling fordi det danner en barriere.
- Histoacryl®Blue som migrerer ned i såret kan gi misfarging av huden.
Uhell:
- Ikke ønsket sammenliming av hud eller vev: Ikke prøv å rive huden fra hverandre. Limet kan løses opp med enten med aceton eller ved å bløte opp i varmt vann.
- Søl på instrumenter fjernes med aceton. Andre materialer enn hud eller vev som er sammenlimt ved uhell kan løsnes med varmt såpevann, vaselin eller saltvann.
Ooverfladiske skader hos barn spesielt i ansikt, og der man har forsikret seg om at det ikke er forurensing i såret, kan limes med vevslim som Epiglue®. Se forsiktighetsregeler under taping.
Clostridium tetani er en gram positiv anaerob stavbakterie som finnes i jord, på gater og i avføring fra dyr og mennesker. Den forårsaker sykdom via produksjon av eksotoksinet tetanospasmin. Inkubasjonstiden er i gjennomsnitt 14 dager, men kan variere fra 3 til 21 dager.
Bakterien er følsom for penicillin, men effekten er dårlig.
Symptomer på sykdom er økt tonus i tverrstripet muskulatur, først i enkelte muskler (trismus), ved generalisert sykdom i hele kroppen. Stivhet i kjevene og ansiktsmuskelspasmer gir ”risus sardonicus” – karakteristisk ”smil” med hevede øyebryn. Det autonome nervesystem påvirkes også og kan gi blodtrykksvariasjoner, arytmi, tachycardi, økt svette eller feber. Sensoriet er ikke påvirket.
Selv om tetanus infeksjon er sjelden i Norge (ca.1,5 tilfeller pr. år) skal det være lav terskel for å gi booster. En bør benytte anledningen til å følge opp basisvaksinasjon eller gi boosterdose selv om det strengt tatt ikke er nødvendig på bakgrunn av aktuelle sårskade.
Klassiske indikasjoner er dype bitt, katteklor, stikkskade på rusten spiker, sår/skrubbsår forurenset med jord og store knusningssår. Brannsår og mindre stikkskader kan også medføre at sporer kommer inn under huden til anaerobe eller delvis anaerobe forhold.
Spesielle punkter:
- Ved alle sårskader skal en vurdering av tetanus, indikasjon og status, journalføres
- Vaksinasjon etter sårskade skal skje så snart som mulig. Fra FHI: "Selv om det er anbefalt at pasienten vaksineres så snart som mulig, kan det forsvares å vente inntil 1-2 døgn med vaksinering (f.eks. ved mangel på egnet vaksine, lang reiseavstand til sted med egnet vaksine). Unntaket er uvaksinerte eller ufullstendig vaksinerte med urene sår hvor HTIg er indisert (se tabell 1). Disse skal få HTIg og vaksine samme dag." Tid fra skade til vaksine, FHI
- Vaksinasjon i Norge startet i 1952. En stor andel av befolkningen er ikke vaksinert
- I andre land, f.eks. Pakistan, gis tetanus profylakse kun i forbindelse med sårskade
- Oppfølging med vaksinering etter ankomst til Norge varierer fra kommune til kommune
- Pasienter som ikke er vaksinert må fullvaksineres (tre vaksiner) og gis antistoff (tetagam)
- Barn er fullvaksinerte ved ett års alder; og bør ved sårskade fortrinnsvis gis difteri/stivkrampe/kikhoste (DTP) eller difteri/stivkrampe/kikhoste og polio (DTP-IPV) som fortsettelse på sitt vaksinasjonsprogram; ikke bare tetanusvaksine
Militære får vaksine ved innrullering.
- Dobbel dose kan (bør?) gis ved sterkt kontaminerte sår (sykehusbehandling).
- Samme dose gis til barn som til voksne
- Gravide kan få tetanus-vaksine.
Tetanusvaksine er laget av dødt toksin.
Booster-dose settes intramuskulært (i non-dominant skulder).
Bivirkninger: Hevelse og ømhet på innstikksted etter 1-2 dager med varighet opptil en uke. Hos ca. 1 % ledsages reaksjonen av feber og hodepine. Andre sjeldne reaksjoner er steril abscess, urticaria, leddsmerter og store lokalreaksjoner. Sykdom som ikke er alvorlig er ikke kontraindikasjon mot vaksine.
OBS: Anafylaktisk reaksjon kan forekomme.
Alle pasienter observeres i 20 minutter (på venterom) før de reiser hjem.
Anafylaksiberedskap: Adrenalin 0,1 mg/10 kg kroppsvekt settes dypt subcutant eller intramuskulært (gjelder både voksne og barn).
Vaksinasjonsprogram i Norge:
Trippel-vaksine:
3 mnd alder
5 mnd
10 mnd
Duo-vaksine: 5. klasse
Ved påfyll av tetanus-vaksine gis nå DT (difteri- og tetanusvaksine) som booster-dose.
Generelt gjelder at en pasient som tidligere er fullvaksinert har en langvarig "immunologisk hukommelse". En booster-dose gir alltid en rask immunologisk respons.
Hos en tidligere fullvaksinert person er det tilstrekkelig å gi en booster-dose selv om det er mer enn ti år siden siste påfyll..
TETANUSVAKSINE OG HUMANT TETANUSIMMUNGLOBLIN (HTIg) VED SÅRSKADER AVHENGIG AV TIDLIGERE VAKSINASJONSSTATUS (FHI 2021)
Sårtype |
Vaksinasjonsstatus |
Tid siden siste vaksinedose/-boosterdose |
Immunisering |
|
Rent sår |
Basisvaksinert (3 eller 4 doser, med korrekt intervall) |
Mindre enn 10 år siden Mer enn 10 år siden |
Ingen Vaksine* x 1 |
|
|
Delvis basisvaksinert (siste dose mangler). |
Mindre enn 12 måneder siden Mer enn 12 måneder siden |
Ingen, evt. fullfør basisvaksinasjon med vaksine** x 1 Vaksine** x 1 |
|
|
Fått 1 vaksinedose |
|
Vaksine** x 2 med minst 6 mnd. intervall |
|
|
Ikke vaksinert eller ukjent vaksinasjonsstatus |
|
Full basisvaksinering |
|
Urent sår |
Basisvaksinert (3 eller 4 doser med korrekt intervall) |
Mindre enn 5 år siden Mer enn 5 år siden |
Ingen Vaksine* x 1 |
|
|
Delvis basisvaksinert (siste dose mangler). |
Mindre enn 12 måneder siden Mindre enn 5 år siden Mer enn 5 år siden |
Ingen, evt. fullfør basisvaksinasjon med vaksine** x 1 Vaksine** x 1 HTIg + vaksine** x 1 |
|
|
Fått 1 vaksinedose |
|
HTIg + vaksine** x 2 med minst 6 mnd. intervall |
|
|
Ikke vaksinert eller ukjent vaksinasjons-status |
|
HTIg + full basisvaksinering |
* Lavdose (boostervaksine)
** Fulldose (vaksine beregnet til grunnvaksinasjon)
HVORFOR
Absorbsjon av blod og vevsvæske.Beskyttende barriere mot forurensning (bakterier, skadelige stoffer). Avlaste såret under tilheling Kompresjon ved blødning. Gir pasienten et signal om å holde skadet region ren og i ro
HVORDAN
En kan enten bruke ferdigvare eller sette sammen en bandasje selv: Den består av tre lag:
1. Sårkontaktlag (lite heftende)
Gas med vaselin (Jelonet®)
Silikonnett (Mepitel®)
Salve, krem eller hydrogel
2. Absorberende lag
Gaskompresser
Andre typer kompresser
3. Feste
Lim: Tape (Scanpore ®, Micropore ®, Leukoplast®, Norbind®),Vevet (Mefix®),Film (Tegaderm ®)
Uten lim: Bind eller strømpe
Tradisjonelle ferdigbandasjer er hefter ikke i såret, absorberer, tilpasser seg sårdybde, er billige og tilgjengelige for pasienten. Ulemper er at det kan bli maserasjon over tid, bandasjen er ikke vanntett og må oftest skiftes hyppig. Eksempler er diverse plastertyper og ferdigbandasjer som Mefix)
Okkluderende bandasjer deles inn i fem hovedgrupper:
- Filmbandasjer er gjennomsiktige, semipermeable (gasser som O2, CO2 og vanndamp passerer, ikke vann/bakt inn, dvs som Gore-Tex på huden) og ikke-absorberende. Brukes rundt intravenøs inngang og som sekundærbandasje (festebandasje). Kan brukes direkte på overfladiske,rene delhudskader med lite sekresjon som smårifter og skrubb, overfladiske brannskader.
- Alginater og hydrofiber er laget av alger eller cellulose, og er må ligge rett mot sårflaten for å ha effekt. De er høyabsorberende og egner seg spesielt for sår som væsker mye eller der en trenger å fylle en væskende sårhule. Hydrofiber som avgir sølv (Aquacel-Ag®) er egnet på brannskade med delhudsskade, spesielt hos barn for å unngå hyppige sårskift.
- Hydrogel kan både avgi og oppta væske, men brukes mest for å tilføre fuktighet eller løsne opp fibrin eller nektrotisk materiale i kroniske sår. Brukes også en del etter kosmetisk kirurgi. Brukes lite på Skadelegevakten
- Skumbandasjer har samme egenskaper som filmbandasjer men har i tillegg svært god absorbsjonsevne. Bandasjen er i seg selv ikke-klebende (kan ha limkant), tilpasser seg sårets form og gir god pasientkomfort. Brukes på sår med mild og moderat væsking, men også på sterkt væskende sår men da gjerne med alginat eller hydrofiber under. Særlig aktuelt på Skadelegevakten ved sår som skal tilhele sekundært (behandles åpent).
- Hydrokolloidbandasjer er også væskeabsorberende ved å svelle med geldannelse og fremmer debridement. De er klebende og tilpasser seg sårets form, men kan gi macerasjon og lekkasje. Brukes på sår med mild og moderat væsking, og kan kombineres med alginat eller hydrofiber under. Egner seg til sår som skal tilhele sekundært (behandles åpent) og da spesielt delhudsskader på føtter eller litt tørre sår.
Håndskader
Det er god evidens for å bruke systemisk antibiotikaprofylakse på åpne bruddskader, kontaminerte sår, knusningsskader samt dyre- og menneskebitt. Det er også godt belegg for at det ikke er indisert med antibiotika verken systemisk eller lokalt ved enkle sårskader som bare involverer hud og underhud. Antibiokaprofylakse ved sårskader som involverer nerve- og seneskader er mer omdiskutert (Whittaker, J.P. et al), og vi følger der Håndseksjonens retningslinjer og gir Diclocil ® (dicloxacillin) profylaktisk.
Hodebunn: Hårvask umiddelbart. Ansikt: Vask med pH-nøytral såpe etter 24 timer For øvrig: Vask eventuelt med pH-nøytral såpe etter 2-3 dager. Strips kan sitte. Tørk forsiktig ved å trykke mot såret, og legg på ny bandasje.
Hypergranulering
v/Jenny Resvoll
- Definisjon: Overvekst av granulasjonsvev (normal del av proliferasjonsfasen i sårtilheling) fra et tilhelende sår av ukjent årsak.
- Utseende: Rødt, kornet (granulum = lite korn), mykt, skjørt og lettblødende vev (likner på bringebærknopper) som hever seg høyere enn nivået til sårkantene (=mekanisk hinder for epitelialisering/huddannelse av såret).
- Årsak: Ukjent, men mulige predisponerende faktorer: Økt forekomst av bakterier i sår, langvarig inflammasjon (brannsår, irritasjon av kroppsvæsker), for mye fukt i tett bandasje, gjentakende friksjon/traume av sårbunn (feks ved bandasje som sitter fast i sår).
- Behandling
- Eliminere predisponerende faktorer dersom mulig (antibakteriell bandasje, bandasje som holder sår kun lett fuktig, bandasjer som ikke fester seg i sår/ikke gir friksjon)
- Gruppe 3-4 kortikosteroider: e.g betnovat eller dermovat daglig i ca. 7-10 dager (obs dosering dersom store overflater, langvarig behandling, barn)
- Obs: Dersom vedvarende flere måneder, hardt vev, vekst på hud utenfor sårkantene, eller manglende respons på behandling - vurdér biopsi mtp malignitet.
Hvordan skille fra pyogent granulom: Pyogent granulom har oftest glatt (ikke kornet) overflate, kan være stilket, kan oppstå uten sår/kjent traume, typisk sykehistorie med én (svært sjeldent flere) rasktvoksende lettblødende lesjon, ses ofte en hvit ring rundt lesjon (acanthosis epidermis), ofte lokalisert på fingre eller ansikt, typisk hos barn/unge voksne/gravide.
- Ansikt hos voksne etter 6-7 dager, suturene skal aldri sitte lenger enn 7 dager for å unngå suturmerke (trykknekrose).
- Ansikt hos barn etter 4-5 dager.
- Hodebunn etter 7 dager.
- Arm og truncus etter 10 dager.
- Underekstremitet etter 10-14 dager.
- Strekkområder (knær, skulder, rygg) etter minst 14 dager.
Ved suturfjerning skal man alltid vurdere stripsing/taping. Ved suturfjerning har såret mindre enn 10% av styrken til normal hud, etter seks uker knapt 60%. Et arr oppnår aldri mer enn 80 % av normal hudstyrke selv etter flere år.
Sammentrekning og kompresjon med steristrips eventuelt bredere plaster reduserer risiko for revning, breddeøkningen og reduserer hypertrofi. Ideelt sett bør alle kuttskader tapes i 2 – 3 måneder, 4 – 6 uker i ansikt.
Unngå solbestråling første 6-12 mnd (solfaktor 20 eller tildekning).
Dette skjer oftest i forbindelse med suturfjerning. Ved å trekke tråden inn mot såret og ikke vekk fra, minsker en draget såret utsettes for når tråden dras ut. Vanligste årsaker til revning er tensjon i såret, infeksjon som har hemmet tilhelingen eller nekrose. Ved suturfjerning er det like viktig å informere nøye om hvilke aktiviteter pasienten kan drive med som det er ved gipsfjerning etter bruddskade. Informér vedrørende løfting, løping, jogging, sit-ups osv.
Revning forebygges ved å stripse i henhold til retningslinjene over. Ved stor tensjon i såret eller høy risiko kan man vurdere å fjerne stingene trinnvis. Hvis såret revner ved suturfjerning kan resuturering vurderes dersom det ikke er bakenforliggende infeksjon, hematom eller nekrose.
Barn med kuttskade kan være en utfordring for helsepersonellet, pårørende og ikke minst for barnet selv. Vi skal i størst mulig grad forsøke å prioritere barn så ventetiden blir så kort som mulig. Det krever tid og erfaring å lage en god plan for behandlingen i samarbeid med foreldrene og med aldersadekvat informasjon til barnet. Smertestillende og eventuelt beroligende medikasjon må få tid til å virke før behandling. Så langt som mulig brukes tiden til å skape en rolig og trygg atmosfære.
BEHANDLING:
Rask! Kort ventetid. Pasienten bør tas rett inn fra venterommet til Sebra-rommet.
Rolig. Informasjon om behandling. Sykepleier/lege må informere barn og pårørende.
Riktig. Poliklinisk eller sykehus? Sårlim, strips eller sutur? Røntgen? Premedikasjon/lokalanestesi?
Smertelindring: Ved sutureringskrevende sår bør paracetamol 40 mg/kg kroppsvekt vurderes så tidlig som mulig. Avklar dette i samråd med behandlende lege slik at det kan gis i eventuell ventetid, spesielt hvis det skal gis peroralt. Paracetamol kan med fordel gis i kombinasjon med Stesolid.
Emla er et godt supplement ved for eksempel ledningsanestesi, men sikker effekt oppnås først etter en time.
SÅRLIM:
Den foretrukne behandlingen hos barn, spesielt i panne og ansikt forøvrig. For å unngå sårlim i øyet skal kutt i ansiktet alltid limes med barnet liggende. Øyet kan dekkes med en kompress hvis barnet er rolig og samarbeider godt. Aller tryggest er å lime Tegaderm film over lukket øye; det bør alltid gjøres hvis man ikke er trygg på at barnet vil ligge stille. Vi skal ha full oversikt over sårdybde, underliggende strukturer og ha renset såret og eventuelt revidert før liming. Ved dype kutt der man vil unngå deadspace, eller ved kutt med mye drag i huden som på hake bør suturering vurderes.
I hodebunnen limes kutt ved å krysse små bunter av hårstrå over såret som limes mot hodebunnen med histoacryl. Når håret har vokst ut litt kan håret med limet klippes bort.
SUTUR:
Hvis barnet er rolig kan man suturere uten sedering og paracetamol. Bruk lokalanestesi (grå spiss fra sårkanten) selv ved få suturer. Noen voksne som bare skal ha en eller to suturer ønsker å slippe sprøytestikkene med lokalbedøvelse og vil sys uten. Det er aldri akseptabelt hos barn fordi de ikke er kompetente til å ta en slik beslutning.
Effektivitet er viktigere enn sterilitet. Pårørende bør ikke delta aktivt, obs. syncope.
PREMEDIKASJON
Diazepam rektalt: Stesolid 5 mg under 15 kg, 10 mg over 15 kg.
Effekt etter ca. 10 minutter ved riktig administrasjon: Barnet blir roligere (effekten kan være liten) og gir retrograd amnesi (gunstig ved senere kontakt med helsevesenet). Barn i skolealder kan ha sterke motforestillinger mot rektal administrasjon. Valium tablett er da et alternativ hvis barnet kan svelge tabletter.
Obs. paradoks reaksjon med eksitasjon og forvirring som kan vare opptil et døgn, men er svært sjelden.
PRIMÆR VURDERING
Hodeskader er potensielt livsfarlige og skal behandles grundig og med forsiktighet. Dersom du ikke føler deg kompetent og komfortabel med pasienten, skal du konferere med mer erfaren lege på vakt.
Alle akutte hodeskader skal i utgangspunktet oppfattes og behandles som traumer med fokus på ABCDE. Vi har på Skadelegevakten en rekke minimale hodeskader uten annet traume der denne vurderingen gjøres raskt, men på alle med GCS på under 15 eller med mistanke om høyenergitraume, skal man gjøre vanlig ABCDE-undersøkelse.
Glascow Coma Scale (GCS) –
Poengene legges sammen og journalføres slik: ”GCS 14 (Ø3V5M5)”
ÅRSAK
De vanligste årsakene til hodeskader er fallskader, trafikkulykker med bil eller motorsykkel, vold og idrettsskader.
KLASSIFISERING
Anamnesen og undersøkelsen har til hensikt å bestemme alvorlighetsgrad (minimal, lett, moderat eller alvorlig hodeskade), om skaden er ekstrakranial, kranial eller intrakranial, om den er diffus eller fokal og om det er fare for sekundær hodeskade. En sekundær hodeskade utvikles i forløpet av den akutte skaden og kan bl. a. skyldes sviktende energitilførsel (oksygen og glucose), cerebralt ødem, intrakranielt hematom eller blødning samt infeksjoner.
ANAMNESE
Ved alle hodeskader skal det bestemmes og journalføres nøyaktig tidspunkt for skaden. Videre bestemmes skademekanisme og sannsynlig energimengde, hvorvidt det har forekommet bevissthetstap før eller under skaden, hvorvidt pasienten har hatt symptomer på intrakraniell hodeskade etter skaden (hodepine, kvalme, oppkast, kramper etc.) og om det er risikofaktorer sånn som høy alder, Marevanbruk, shuntbehandling osv. Det skal tas grundig rusanamnese, men husk at rus ikke skal tillegges vekt ved klassifisering av alvorlighetsgrad og behandling som følge av dette. Se flytskjema.
UNDERSØKELSE
Dersom pasienten har GCS på under 15 eller har ledsagende skader, skal man undersøke pasienten som om han har et traume med gjennomgang av ABCDE og deretter grundig undersøkelse av de skadede områdene. Dersom pasienten har nedsatt GCS eller du ikke sikkert kan utelukke nakkeskade, skal nakkekrage påsettes under A. Ved en første gjennomgang (primary survey) undersøkes hodet under bokstav D der man bestemmer GCS, undersøker pupiller med lysreaksjon og vurderer en grov nevrologisk status ved å undersøke om pasienten beveger alle fire ekstremiteter.
Den påfølgende grundigere undersøkelsen (secondary survey) skal også gjøres på alle med hodeskade og innebefatte følgende punkter:
- GCS, evt. PGCS hos barn
- Pupiller, størrelse og lysreaksjon
- Ytre skadetegn på kraniet, i ansiktsskjelettet og i nakke, evt. også Battle’s sign og brillehematom. Palpasjon av eventuelle hematomer og sår med tanke på kraniefraktur.
- Fontaneller og kranialvener hos barn <1 år
- Øyemotilitet og eventuelt dobbeltsyn
- Mimikk og evt. facialisparese
- Fremre rhinoskopi ved mistanke om neseskade
- Bitt og tannstatus
- Otoskopi
- Palpasjon av nakken over spinae og paravertebralt, samt AROM dersom det er indisert
- Orienterende nevrologi i ekstremitetene (sensibilitet og bevegelse)
- Øyeåpning, verbal respons og motorisk respons observeres ved hjelp av en gradvis forsterking av stimuli.
- Samarbeid med/ bruk foreldre/pårørende ifht info om barnets "normaltilstand", aldersadekvat ? døgnrytme osv.
| GCS (VOKSEN) | MODIFISERT GCS (BABY) | |
| 1. ÅPNING AV ØYNENE |
4. Spontant 3. Ved tilsnakk 2. Ved smerte 1. Ingen reaksjon |
4. Spontant 3. Ved tilsnakk 2. Ved smerte 1. Ingen reaksjon |
| 2. VERBAL RESPONS | 5. Orientert 4. Forvirret 3. Upassende ord 2. Uforståelige lyder 1. Ingen T. Tube |
5. Koselyder, babling 4. Irritabel, gråter 3. Gråter ved smerte 2. Ynker seg ved smerte 1. Ingen T. Tube |
| 3. BESTE MOTORISKE RESPONS |
6. Følger beskjed 5. Lokaliserer smerte 4. Avverge ved smerte 3. Fleksjon ved smerte 2. Ekstensjon ved smerte 1. Ingen |
6. Normal spontanbevegelighet 5. Avverge ved berøring 4. Avverge ved smerte 3. Unormal fleksjon 2. Unormal ekstensjon 1. Ingen |
Ved GCS ≤14 hos barn, konferer med nevrokirurg siden vi ikke har mulighet til å legge inn til observasjon eller ta CT på Legevakten. Se også flytskjema lenger ned med de skandinaviske retningslinjene for minimale, lette eller moderate hodeskader hos barn < 18 år.
SUPPLERENDE UNDERSØKELSER
På alle pasienter som klassifiseres som traumepasienter skal det måles BT, puls og SaO2. Videre supplerende undersøkelser skal vurderes etter skandinaviske retningslinjer som vist i flytskjema under:
SKANDINAVISKE RETNINGSLINJER VOKSNE:
-
For pasienter med lett hodeskade og middelsrisiko, gjelder at det tas CT. Innleggelse til observasjon er et alternativ hvis CT ikke er tilgjengelig.
- Pasienter med lett hodeskade og høy risiko (f eks antikoagulasjonsbehandling som Marevan eller DOAK) skal legges inn for observasjon i minst 24 timer selv om CT er negativ.
Fra Tidsskriftet, 2013. Tidsskrift DNLF: Skand retningslinjer hodeskade voksne
SKANDINAVISKE RETNINGSLINJER BARN:
Skandinaviske retningslinjer for håndtering av barn (< 18 år) med minimale, lette eller moderate hodeskader som kommer til undersøkelse innen 24 timer etter skaden
(Dette flytskjemaet er modifisert fra Scandinavian guidelines for initial management of minor and moderate head trauma in children av Åstrand og medarbeidere):

CT CERVICALCOLUMNA OG ANSIKTSSKJELETT
I tillegg til CT caput skal det ved hodeskader som regel tas CT cervicalcolumna. Kun i tilfeller der det sikkert kan utelukkes at det er nakkeskade etter Canadian C-spine rules, kan vi utelukkende ta CT caput. Se kapittelet om nakkeskader.
Dersom det er mistanke om fraktur i ansiktsskjelettet, tas det også CT ansiktsskjelett i tillegg til CT caput.
Alle CT-bilder av caput, cervicalcolumna og ansiktsskjelett skal beskrives av vakthavende radiolog på Ullevål innen 1 time om natten og ingen pasienter skal sendes hjem før dette er gjort. På dagtid kan en beskrivelse ta lengre tid. Pasientansvarlig lege hos oss vurderer alltid bildene først, og ved positive funn kan nevrokirurg/kjevekirurg kontaktes direkte.
BEHANDLING
Innleggelse
Den endelige behandlingen av hodeskader som krever det, er en nevrokirurgisk oppgave og er sentralisert. Pasienter fra Skadelegevakten som ikke kan sendes hjem, skal konfereres med vakthavende nevrokirurg på Ullevål. Vår oppgave er i disse tilfellene å hindre komplikasjoner ved å sikre følgende
- A: Frie luftveier. Alle pasienter med GCS<9 har i prinsippet en ufri luftvei og må observeres kontinuerlig til en endelig luftvei (som regel trachealtube) er etablert. Nakkekrage skal alltid settes på dersom det ikke er tungtveiende grunner for det motsatte. Husk repeterende undersøkelser av GCS mens pasienten er i avdelingen.
- B: Respirasjon. Dersom pasienten selv ikke makter å ventilere og oksygenere godt nok, skal vi så langt som mulig sørge for at dette er i orden til andre overtar. Dette innebærer O2 på maske med reservoir for å sikre en SaO2 over 94 % (målverdi >98%) og eventuelt respirasjonsstøtte ved behov. Se kapittelet om traumepasienten.
- C: Sirkulasjon. Alle pasienter med hodeskade skal ha et middelarterietrykk MAP på over 90mmHg. Det innebærer at alle pasienter som skal innlegges med annet enn minimal hodeskade skal ha innlagt venekanyle og være klare for infusjon av Ringer ved fallende trykk. Pågående blødning skal naturligvis stanses etter vanlig prosedyre dersom det er mulig.
Observasjon hjemme
Pasienter som etter de skandinaviske retningslinjene kan observeres hjemme, skal få skriftlig og muntlig informasjon om forsiktighetsregler og faresignaler, samt beskjed om å ha lav terskel for å ta ny kontakt ved forverring. Pasientene skal ikke være alene og skal vekkes hver 2. time første natten. Alt dette journalføres.
SPESIELLE TILFELLER
Rus
Se kapittelet om rus. Noen rustyper maskerer faresymptomene ved hodeskader og noen øker sjansene for komplikasjoner. Rus skal ikke tillegges vekt ved vurdering av alvorlighetsgrad. Dersom det er overveiende sannsynlig at pasientens tilstand ikke skyldes skade, overføres pasienten allmennseksjonen og kan heller tas tilbake for behandling av småskader etter observasjon og behandling der.
Senfølger etter minimal og lett hodeskade
Mange pasienter rapporterer langvarige symptomer etter lettere hodeskader. De vanligste er hodepine, svimmelhet, utmattethet, irritabilitet, angst, søvnforstyrrelser, konsentrasjonsproblemer, økt glemsomhet og ømfindtlighet for støy.
Det er antatt at disse symptomene kommer av diffust mekanisk og kjemisk stress på nervecellene i CNS, men man kjenner lite til de eksakte årsakene og spesifikk behandling. Det er også vist at symptomene er verst hos pasienter med lignende plager fra tidligere.
Ved Skadelegevakten er det viktigst å utelukke en oversett alvorlig intrakraniell skade eller en nakkeskade. Noen pasienter med vedvarende symptomer eller forverring i løpet av de første dagene etter skaden bør få utelukket en fokal skade ved CT. Dersom det ikke er mistanke om dette skal man:
- Infomere pasienten om tilstanden og berolige med at dette er vanlig, men vil gå over. De aller fleste er symptomfrie etter tre måneder.
- Informere skriftlig og muntlig om forsiktighetsregler ved fysisk aktivitet, alkohol, skjermarbeid, lesing og stress slik det er beskrevet i eget infoark.
- Hjelpe pasienten med tilrettelegging og eventuelt sykemelding fra skole og arbeid
- Informere om at pasienten skal ta umiddelbart kontakt med lege ved akutt kraftig forverring
- Informere om at pasienten skal ta kontakt med fastlege dersom det ikke er gradvis bedring i symptomene i løpet av de første ukene
Ikke-traumatisk SAH
Fra tid til annen kan pasienter med ikke traumatisk subaraknoidalblødning oppfattes som en hodeskade og komme på Skadelegevakten. Dette er en potensielt livstruende tilstand som vanligvis kjennetegnes av akutt innsettende kraftig hodepine, men kan også komme subakutt. 20 % av pasientene har hatt lignende episoder forut for det aktuelle, og noen av disse kan være ”warning leaks”. Ledsagersymptomer er vanlig ved subaraknoidalblødning, og disse kan være:
- Bevissthetsforstyrrelser. Bevissthetstap >1t inntreffer hos en av to
- Akutt forvirringstilstand ledsaget av hodepine, somnolens og irritabilitet
- Kvalme og oppkast
- Krampeanfall ses hos 10–50%, og uvanlig sterk postiktal hodepine bør vekke mistanke
- Fokale nevrologiske tegn ses hos en av tre. Hemiparese som ledsagersymptom tyder på intracerebralt hematom
- Okulomotoriusparese med utvidet pupill ses ved aneurisme på a.communicans posterior
- Preretinal blødning ved oftalmoskopi er mer vanlig ved aneurisme enn ved andre typer intrakranial blødning
- Nakkestivhet er et vanlig tegn ved subaraknoidalblødning, men utviklingen kan ta timer. Manglende nakkestivhet kort etter sykdomsstart utelukker ikke tilstanden. Lett nakkestivhet kan være vanskelig å påvise
Ved mistanke om ikke-traumatisk SAH, konfereres umiddelbart med nevrokirurg. Oftest vil det være hensiktsmessig å ta en CT for avklaring dersom pasienten er stabil. Videre behandling frem til endelig behandlingssted avtales med nevrokirurg, men følger i utgangspunktet disse retningslinjene:
- Sikre og overvåk ABCDE
- Leie. Pasienter med nedsatt bevissthet transporteres i stabilt sideleie med frisk side ned, bevisste pasienter med litt hevet hodeleie (15–20 grader).
- Oksygenbehandling. Indisert ved oksygenmetning <95 %. Ønsket verdi er 98–99 %.
- BT-monitorering. Ved BT > 220/120 mmHg eller systolisk BT <120 mmHg kan det være aktuelt å regulere blodtrykket. Konferer med mottakende lege om tiltak.
- Væske. Etabler innganger og gi Ringer
- Kvalmestillende. Ved kvalme eller hvis et opiat er gitt før eller under transport. Gi Afipran® 10 mg intravenøst.
- Temperaturnedsettende. Gi paracetamol 1g ved temperatur >37,5 grader.
- Smertestillende. Ved kraftig hodepine kan et opiat gis intravenøst. Små og eventuelt gjentatte doser gir bedre styring. Gi for eksempel 5 mg morfin. Kan gjentas i doser på 2,5 mg inntil effekt. Overdosering hindrer muligheten for bevissthetsovervåkning.
- Antikonvulsiv behandling. Ved pågående kramper, gi diazepam rektalt eller intravenøst, i doser på 10 mg.
Generelt: Tenk anatomi. Husk: N. facialis og n. trigeminus, ductus parotis og ductus nasolacrimalis. Vær spesielt obs ved glasskader.
Bruddskader i ansikt, se eget kapittel i bruddkapittelet.
Det er viktig med omhyggelig sårstell. Asfaltrester eller gruspartikler (ofte etter sykkelskader) vil gi skjemmende arr med "tatovering". Ved kuttskade fra knust glass sonder med pinsett og ta bløtdelsrøntgen ved tvil. Ta deg god tid (det har du aldri!), bruk pinsett og tannbørste og skyll med saltvann. Revisjoner i ansiktet skal unngåes. Behold alt viabelt vev. Ved uregelmessige sårkanter gir nøyaktig adaptasjon med tette suturer uten stramming et bra resultat i de fleste tilfeller. En plastisk kirurg kan som regel ikke gjøre dette bedre. Spesielt ved overgang hud/lepperødt (sett en sutur på hver side, ta disse suturene først), ved nesebor, i øyenbryn (øyenbryn skal ikke barberes før sutur!) og hårfeste er eksakt adaptasjon viktig
Det er viktig å gjøre pasienten oppmerksom på at alle sårskader gir arr, men at et rødt, hissig arr etterhvert avblekes og blir mindre synlig. Eventuell arrkorreksjon kan gjøres etter 5-6 måneder til ett år når remodelleringsfasen er over.
Henvise direkte til spesialist:
- Barn som trenger generell anestesi for å oppnå et tilfredsstillende resultat. Henvis til plastikkirurgisk avdeling.
- Bittskader med større lesjoner eller substanstap. Henvis til plastikkirurgisk avdeling. Mindre bittskader i ansikt kan behandles med sutur. Husk antibiotika/tetanus-profylakse og informasjon om infeksjonsrisiko og snarlig kontroll. Ta røntgen ved mistanke om tannrester fra pasienten selv eller den som bet (dyr/menneske).
- Kuttskader i øyeregionen som affiserer tarsalplaten eller tåreveier/tårepunkter. Kuttskader med substanstap rundt øyet som ved arrtilheling gir drag på øvre eller nedre øyelokk med dårlig resultat funksjonelt (uttørring) og kosmetisk (skjevstilling). Henvis pasienten til øyeavdeling.
- Bruskskade i nese eller øre som ikke lar seg adaptere med hudsutur alene. Hematom eller infeksjon gir brusknekrose. Kompresjon med kontroll etter 24 timer er viktig etter sutur av bruskskade. Antibiotikaprofylakse med dicloxacillin. Henvis pasienten til ØNH - avdeling. Artikkel ørehematom Tidsskrift DNLF
- Kuttskade i leppe gjennomgående til muskulatur med substanstap som vil gi inndragninger og et kosmetisk dårlig resultat. Henvis til plastikkirurgisk avdeling.
Lokalanestesi i ansikt
Ved behov for anestesi i ansikt er nerveblokader et godt alternativ (se kapittel om Anestesi, under overskrift nerveblokade i ansikt). Spesielt nyttig er dette ved sårskader i og rundt leppene, hvor infiltrasjonsanestesi gir hevelser som gjør nøyaktig adaptasjon vanskelig.
Alternativt kan man bli enige med voksne pasienter om å suturere uten anestesi, fremfor å sette infiltrasjonsanestesi. Dette kan spesielt ha en kosmetisk gevinst i overgangen hud-lepperødt, rundt øyebryn og hårfeste. Barn skal derimot alltid ha lokalbedøvelse.
Kuttskader i munnhulen
Ved tannskade ta røntgen for å utelukke tannrester i bløtdeler. Tannrester i leppen kan forårsake infeksjon. Ved perforerende skade hud/slimhinne bør slimhinnen sutureres med ikke resorberbar tråd (4-0). Alle sårskader i munnhulen gir en overfladisk infeksjon. Informasjon om munnhygiende med munnskylling etter måltid er viktig: Klorhexidinholdig munnskyllevann morgen og kveld, vann ellers. Barn som ikke forstår å spytte ut skal ikke ha munnskyllevann, men kan få vann å drikke etter måltidene. Bløt kost er fordelaktig til barn, unngå mat som smuler. Tungeskader i substansen etter bitt trenger normalt ikke sutur. Blødningen kan stanses ved å suge på en isbit. Perifere tungeskader med sprikende sårkanter bør sutureres med få adapterende suturer. Ved sutur i munnhulen må barn og voksne oppfordres (hvis mulig) til ikke å suge på suturene. Substansen er løs og suturene løsner lett.
Intraoral blødning
Oppstår ofte i kjølvannet av tanntrekking eller annen intraoral kirurgi. Særlig aktuelt hos pasienter som bruker blodfortynnende medisiner. Håndteres ved kompresjon. Bruk tupfer uten adrenalin, da adrenalin fører til midlertidig sammentrekning av kapillærer, med økt risiko for reblødning når effekten avtar. Dersom tilgjengelig kan man vete kompressen i cyclocapron. Henvisning til oralkirurg eller maxillofacial kirurg ved manglende blødningskontroll.
Tannskader
Slag direkte mot tann, eller som en del av mer omfattende traume mot hodet. Viktig å avklare mer alvorlige tilstander før fokus rettes mot tannskaden.
Undersøkelse:
- Synlig fraktur eller feilstilling av tann?
- Økt bevegelighet av tann?
- Bløtvevsskade?
- Bittanomali?
Generelt skal tannskader og luksasjoner behandles ved tannlegevakten eller pasientens egen tannlege. Dersom isolert tannskade på kveld eller dagtid kan pasienten henvises til tannlege på dagtid. Eksartikulerte tenner kan i påvente av gjeninnsetting oppbevares i melk eller i pasientens munn. Rask reimplantering bedrer prognosen, men det er generelt dårlig prognose for eksartikulerte tenner. For pasienten sin del vil det være viktig med god dokumentasjon av skaden.
Hematomer i ansikt
Hematomer etter kontusjonsskader (obs. Marevan eller acetylsalisyl) skal ikke tappes primært. Ved samtidig sårskade kan man presse ut koagler før sutur. Forøvrig kompresjonsbandasje ca. en time før hjemsendelse.
Ved kontroll etter 7-10 dager kan det være aktuelt å inscidere eller tappe et velavgrenset hematom hvis størrelsen indikerer en gevinst. Det er alltid en fare for at et velavgrenset hematom forkalkes og blir et problem for pasienten.
Øyeskader
Øyeskader som involverer bulbus oculi undersøkes av historiske grunner på Allmennlegevakten (spaltelampe).
Frakturer i ansiktskjelett
Se metodebok brudd
Små kutt
Kuttskader mindre enn 3 cm med rette sårkanter og lite blødning kan adapteres med hår og vevslim (Histoacryl®Blue), spesielt hos barn. Plasterspray etterpå, men prøv å vaske bort mest mulig blod først. Unngå kam i en uke. Vevslimet vil vaskes ut i forløpet.
Som for taping er det viktig å eksplorere såret før lukking.
Histoacryl®:
Ved mindre kutt i hodebunnen med minimal blødning, spesielt hos barn, kan man adaptere sårkantene med hår og Histoacryl®Blue.
Forsiktighetsregler:
- Bruk bare små mengder (en og en dråpe), da større mengder kan gi vevsskade (hårtap, forsinket tilheling) på grunn av kumulativ varmeeffekt under polymeriseringen.
- Skal bare appliseres på tørre sår. Væske gir øket varmeutvikling med risiko for vevsskade.
- Histoacryl® som migrerer ned i såret vil gi forsinket tilheling fordi det danner en barriere.
- Histoacryl®Blue som migrerer ned i såret kan gi misfarging av huden.
Uhell:
- Ikke ønsket sammenliming av hud eller vev: Ikke prøv å rive huden fra hverandre. Limet kan løses opp med enten med aceton eller ved å bløte opp i varmt vann.
- Søl på instrumenter fjernes med aceton. Andre materialer enn hud eller vev som er sammenlimt ved uhell kan løsnes med varmt såpevann, vaselin eller saltvann.
Større kutt
Større sårskader med lite blødning sutureres med enkle, avbrutte suturer i lokalanestesi med eller uten adrenalin (monofilament f eks Ethilon® eller Monosof® 2-0 (3-0)) Hårskylling uten vaskemiddel etter 2-3 dager. Råd om å vaske rundt med en klut før dette. Suturfjerning etter en uke.
Kontusjonsskader i hodebunnen gir dype, profust blødende sår. Kombinert med alkoholpåvirkning gir dette ofte en urolig behandlingssituasjon med mye blod og skrik.
Blodtapet kan bli betydelig, og faren for alvorlig hypovolemi skal ikke undervurderes, spesielt hos eldre eller i kombinasjon med annen skade.
Behandlingsregime for kutt i hodebunn med profus blødning:
- Pasient legges på operasjonsbord og sårskaden komprimeres med en tykk bunke kompresser (blødningen stanser vanligvis etter 4-5 minutter). Innkall nødvendig mannskap (portvakt) til å holde pasienten ved behov.
- Sett infiltrasjonsanestesi, gjerne Xylocain med adrenalin for å få oversikt og en rolig pasient
- Press ut eventuelle koagler fra sårhulen før sutur. Skyll godt.
- Caput palperes gjennom såret med pekefinger eller pinsett. Husk at ruptur i galea aponeurosen eller suturer i caput kan feiltolkes som fraktur.
Ved frakturmistanke sendes pasienten direkte til CT caput ø-hj her eller på Ullevål avhengig av klinikk. Suturer hud før pasienten sendes.
- Ved fortsatt rikelig blødning etter kompresjon adapteres såret med dype krysssuturer med Ethilon 2-0 (stor nål) uten anestesi. Ligatur av blødende kar er aldri vellykket og fører kun til ytterligere blodsøl.
- Når blødningen er stanset kan man suturere resten av såret med enkle, avbrutte suturer. Man trenger ikke barbere hudområdet ved sårlukning, men sørg for å "gre" hår ut av suturene med en kirurgisk pinsett etter behandling.
- Kryssuturer bør fjernes allerede etter 3 dager.
- Ved fortsatt blødning etter sutur komprimer med kompresser og cobanbind i en time før hjemsendelse. Send aldri pasienten hjem med komprimerende bandasje - en pasient med timeglassfasong av hodet etter venestase natten over er ingen takknemlig pasient.
Alle sår i hodebunn skal sutureres her før avreise eller CT, men skal ikke forsinke annen behandling eller transport til Ullevål. Ved frakturmistanke tas CT caput her eller på Ullevål avhengig av det kliniske bildet.
Se kapittelet om traumepasienten
Pasienter med dype stikkskader kan være helt ubesværet. En oppegående pasient fikk sydd et kutt over øyet nyttårsnatten. Først da han tok av seg genseren etter sutur for å få tatt blodtrykket, oppdaget lege og pasient 3 - tre dype stikkskader i thorax. Pasienten hadde rift i aorta og overlevde operasjonen med et nødskrik! Pasienter med pneumothorax og nesten totalkollabert lunge kan ha lite symptomer, mens pasienter med en liten pneumothorax-kappe kan ha sterke smerter og dyspnoe.
Alle pasienter med stikkskade i thorax eller abdomen skal umiddelbart innlegges på Ullevål med fullt traumeteam (se kapittelet om traumepasienten). En tilsynelatende bagatellmessig skade kan være livstruende. La eventuelle stikkgjenstander stå!
Pneumothorax
- Smerte i hemithorax ofte ved inspirasjon.
- Smerteutstråling til skulder-axille.
- Dyspnoe eller hoste.
- Rar følelse i lungen, "ballong".
- Svekket respirasjonslyd ved auskultasjon.
- Hypersonor perkusjonslyd.
- Penisringer
- Skaftfrakturer
- Rifter i preputiet og frenulum
- Komplikasjoner etter omskjæring
- Lenke til balanitt
Behandlingsnivå
Elektive timer i første etasje
Partielle ekstensorseneskader på fingernivå kan settes opp til suturering i første etasje på elektive timer kl 09 på hverdager eller på phenoltimen kl 10 hvis den er ledig. Syes da av supervisor eller under tilstedeværende veiledning av supervisor. Skader som kanskje eller sikkert omfatter midtslippens innfesting på dorsale basis av midtphalangen bør settes opp på stue 77.
Stue 77
De fleste bløtdelsskader på hånd med unntak av de som skal til Rikshospitalet kan behandles på operasjonsavdelingen på Legevakten. Sett pasienten på liste til stue 77 i henhold til tidsfristene som står under.
Rikshospitalet
Pasienter med større håndskader, truet sirkulasjon og amputasjonsskader skal til Rikshospitalet. Konferer med vakthavende håndkirurg (ikke replantasjonsvakt) dersom det er aktuelt å sende annen skade enn amputasjons- eller ringavulsjonsskade til Rikshospitalet.
Tidsfrister for håndskader som ikke skal til Rikshospitalet (se øverst):
|
SKADETYPE |
TID TIL OPERASJON |
MELDES |
|
Fleksorseneskade Ekstensorseneskade Nerveskade distalt for karpaltunnellen |
Første virkedag og <72 timer. Obs langhelg; konferer |
Settes på programmet på stue 77 på første virkedag. Langhelg: meldes ev. til vakthavende ortoped på Ullevål. |
|
Nerveskade fra og med karpaltunnellnivå og proksimalt |
Opereres innen 1 døgn |
Settes på programmet på stue 77 hvis neste dag er virkedag, konferer ellers med vakthavende ortoped på Ullevål. |
Sene/nerve-skader generelt
Ved alle kuttskader på underarm/hånd skal motorisk funksjon og sensibilitet testes og journalføres før anestesi. For undersøkelsesteknikk se de spesifikke avsnittene under.
Stikkskade med knust glass med liten hudlesjon er ofte årsak til partiell- eller total seneruptur og/eller nerveskade. Bruk aldri Martins bind over en skade der det kan ligge glass eller andre skarpe fremmedlegemer i vevet. Trykket fra bindet kan presse glassbiten inn i nerve/sene og gi kuttskade av disse. Glasskader skal alltid settes opp til kontroll etter 2-3 dager. Ta røntgen ved mistanke om fremmedlegeme og ved bitt (tannrester + utgangspunkt mhp eventuell osteomyelitt).
Husk grundig sårrens og fjerning av forurensing og fremmedlegemer hos alle pasienter enten de settes opp til operasjon eller ikke. All bløtdelsskade som settes opp på stue 77, åpne frakturer, sene- og nerveskader skal ha Diclocil® profylaktisk. Gjør enkel suturering av såret der det er egnet. Dersom det er substanstap med mye åpen, fuktig sårflate brukes Aquacell®bandasje eller saltvannskompress.
Fleksorseneskader
Undersøkelse
Diagnosen av bøyeseneskade er først og fremst klinisk, og oftest ikke vanskelig om en tenker på muligheten og undersøker grundig og systematisk. Ved klart positivt funn settes pasienten opp til operasjon etter tidsangivelsene over. Det er ikke nødvendig å eksplorere for og inspisere senen i tillegg. Hos pasienter med dyp stikkskade med skarp gjenstand inn mot sene-/nervestrukturer gjøres forsiktig eksplorasjon med henblikk på eventuell partiell skade.
De fire ulnare fingre er forsynt med to bøyesener (flexor digitorum superficialis/sublimis (FDS) og profundus (FDP)), tommelen har kun en bøyesene.
- Ved lesjon av begge bøyesenene har fingeren ingen tonus og ligger slapt på underlaget når håndflaten er vendt opp, i motsetning til friske fingre som har en hviletonus med lett fleksjon. Fingeren kan fortsatt bøyes aktivt i grunnleddet (intrinsic muskulatur bestående av hypothenar, interosseus og lumbrical), men ikke i de to interphalangealleddene.
- Ved lesjon av profundussenen kan fingeren ikke bøyes i DIP (ytterleddet). Hold PIP (mellomleddet) strakt og test også gjerne kraften mot motstand.
- Ved isolert lesjon av superficialissenen kan fingeren ikke bøyes i PIP. Man må ved undersøkelse blokkere profundussenen ved å fiksere nabofingre i strak stilling.
Ved en akutt skade kan undersøkelse være vanskelig pga. smerte. Ved tvil om funksjon skal pasienten settes opp til en snarlig kontroll. Lukkede lesjoner kan forekomme enten spontant (ved betennelse i seneskjeden) eller ved avrivning av profundussenen distalt med eller uten fraktur (etter "fingerkrok").
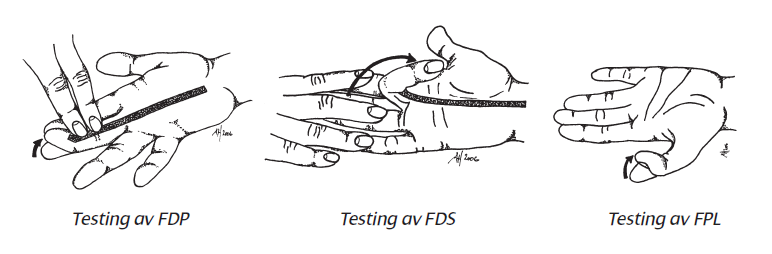
Tiltak
Ved klart positivt funn eller tvil om partiell skade settes pasienten opp på stue 77 på første virkedag (selv om det er fullt) og innen 72 timer hvis det er helg.
EKSTENSORSENESKADER
Håndens strekkeapparat er komplisert oppbygget.
De lange ekstensorene (ekstensor digitorum = ekstrinsic muskulatur) ekstenderer hovedsakelig i grunnleddene, noe mindre i interphalangleddene.
Intrinsic muskulatur (= interosseus og lumbrical) ekstenderer interphalangleddene.
Ekstensorsenene bør sutureres uten forlengelse av senen. Senene på håndryggen flyttes kun 1-1,5 cm ved fleksjon/ekstensjon. Adheranse mellom sene og vev etter sutur er hyppig forekommende men gir lite funksjontap, og vil ofte bedres etter opptrening (fysioterapi med adheranseløsning).
OBS: Ved stekkesenelesjon over MCP-ledd (spesielt IV og V metacarp på dominant hånd) etter slag mot tann er det som regel intra-artikkulær affeksjon som krever revisjon og grundig skylling av leddet før evt sutur.
• Extensor pollicis longus (EPL) strekker tommelens IP-ledd, og testes best ved å sette håndflaten i bordet for så aktivt å ekstendere tommel.
• Extensor digitorum communis (EDC) ekstenderer MCP-ledd II-V.
• Extensor indicis proprius (EIP) og extensor digiti minimi (EDM) er henholdsvis peke- og lillefingerens andre strekkesene og tillater individuell ekstensjon av de respektive MCP-ledd.
• Extensor carpi radialis longus (ECRL) og -brevis (ECRB) er de radiale to håndleddsstrekkerne, og fester proksimalt på henholdsvis 2. og 3. metacarp.
• Extensor carpi ulnaris (ECU) er den ulnare håndleddsstrekkeren og fester proksimalt på 5. metacarp.
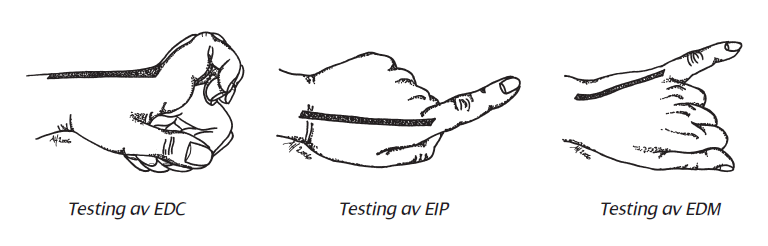
Strekkeseneskader bør kunne behandles ved Legevakten, men ikke start på noe du ikke behersker. På kveld/natt kan såret renses og lukkes på vanlig måte for sutur neste dag.
Husk: Tetanus og antibiotikaprofylakse (Diclocil®).
Merk følgende ved leddnære lesjoner:
- Lesjoner i håndleddsnivå medfører alltid retraksjon og bør behandles av spesialist.
- Lesjoner i MCP-leddsnivå kan medføre ulnar deviasjon (avglidning) av senen.
- Lesjoner i PIP-ledd kan medføre knapphullsdeformitet.
- Lesjoner i DIP-ledd (dropfinger) kan sutureres perkutant og behandles som ved spontanruptur.
SUTURTEKNIKK VED STREKKESENESKADER
Blodtomhet og S-formet utvidelse av snittet er en forutsetning for god behandling.
Sene-endene distalt for håndleddet vil normalt ligge lett tilgjengelig. Partielle strekkeseneskader på <25-30% trenger vanligvis ikke noen spesiell behandling. Unntaket er skade på midtre del av strekkesenen i PIP-leddsnivå (midtslippen) som kan gi knapphullsdeformitet.
Adaptasjon av senen med modifisert Kesslersutur med 4-0 senesutur (ikke resorberbar). Deretter evt rundsutur med 5-0 senesutur (liten nål).
Standard immobilisering 2-4 uker med modifisert kamgips: Håndleddet dorsal ekstendert, MCP-ledd 20 grader, rette PIP- og DIP-ledd. Suturfjerning etter to uker. Deretter aktiv opptrening med fysioterapeut (opptrening tar lang tid!). Ved åpen sutur av strekkeseneskade i PIP-leddsnivå behandles pasienten med strak hylse-immobilisasjon over PIP-leddet i 6 uker. DIP kan beveges fritt. Vi er ikke redd for eksensjonskontraktur, da fleksorapparatet er mye sterkere enn ekstensorapparatet og vil motvirke dette.
KNAPPHULLSDEFORMITET
Strekkeseneskade i PIP-ledd hvor midtslippen løsner og de laterale senebåndene glir volart for rotasjonspunktet til leddet. Karakteristisk utseende med fleksjon i PIP-ledd og hyperekstensjon i DIP-ledd. Diagnosen kan være vanskelig primært pga. hevelse - lett diagnose etter noen dager.
Behandling: Henvises til håndterapien for tilpasning av strak hylse over PIP-leddet i 8 uker. Fritt DIP-ledd som kan trenes med aktiv fleksjon/ekstensjon.
NERVESKADER
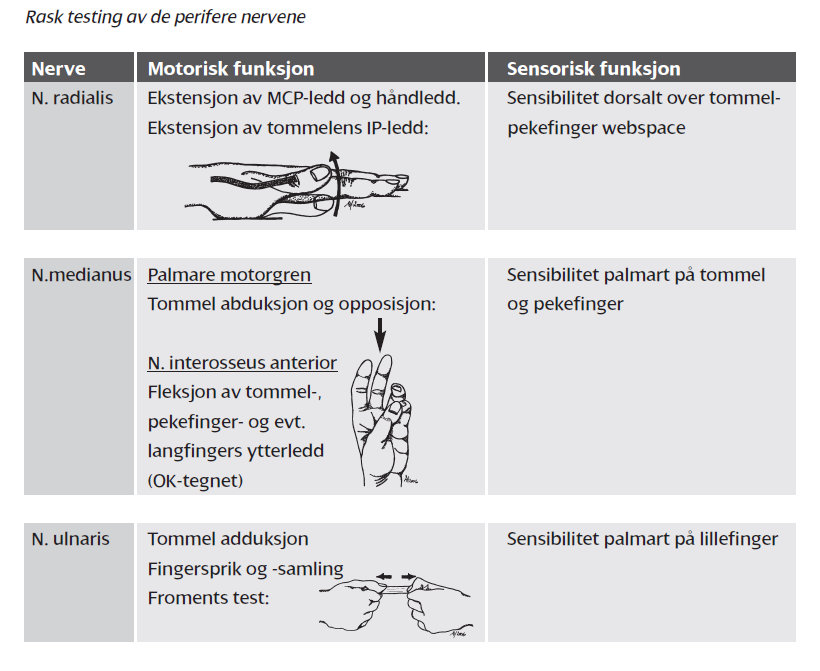
Alle nerveskader skal sutureres primært. For tidsfrister se: Behandlingsnivå
Medianuslesjon i underarm og håndleddsnivå gir hovedsakelig sensorisk utfall. Sikrest volart 2. og 3. finger. Motorisk utfall manglende opposisjon av tommelen.
Ulnarislesjon gir redusert ab- og adduksjon av fingrene. Undersøk fingersprik mot motstand. Sensorisk utfall sikrest volart 5. finger.
Ved stikkskader i håndflaten kan den motoriske gren av ulnaris skades mens sensibiliteten er intakt.
"Klohånd" utvikles først etter noe tid.
Radialislesjon gir bortfall av ekstensjon i fingrenes MCP-ledd og i håndledd (drophånd). Sensorisk utfall sikrest dorsalt mellom 1. og 2. finger (se figur).
FINGERNERVESKADER
Sensibilitetstesting kan gjøres ved berøring/stryking over huden. Spør om forskjell fra friske fingre. Endret turgor (hudfuktighet) er et godt supplement. Ved nerveskade bortfaller sympatikusaktiviteten som gjør frisk hud lett fuktig og ”seig” slik at den blir tørr og glatt ved berøring. Ved tvil kan det suppleres med topunktsdiskriminering med binders. Test longitudinelt. Nålestikk er ikke nødvendig hos voksne, men hos barn som ikke kan kommunisere om de kjenner berøring er dette eneste metode. Informer foreldre om hva som skal skje, de kan gjerne hjelpe til med å avlede. Skjul kanylen og hånden som skal testes for barnet, f eks ved å stå noe vendt vekk, og hold barnets underarm under egen overarm. Start med å stikke der det er mest sannsynlig at det foreligger et eventuelt sensibilitetsutfall. Ved fortsatt tvil suturer og sett pasienten opp til kontroll etter 1-2 dager.
Nerveskade på volarsiden av fingrene sutureres helt ut til ca 5 mm distalt for DIP leddet. De helt distale skader vil ofte tilhele etter anatomisk adaptasjon av hud. Nervesutur gir svært gode resultater hos barn og yngre (<20 år). Tommelens grener, pekefingerens radiale gren og lillefingerens ulnare er de aller viktigste. Nerveskade på dorsalsiden av fingrene sutureres normalt ikke, men kan i spesielle tilfeller gjøre bl a for å hindre nevromutvikling.
Ved alle nervelesjoner som ikke adapteres nøyaktig er det risiko for dannelse av neurom. Spesielt i arrvev utsatt for trykk kan dette gi store plager for pasienten
STØTSKADE MOT LEGG HOS ELDRE
KUTT (IKKE REVIDERT)
Eldre kvinner med dårlig hudkvalitet av forskjellige årsaker.
Jounalfør cortisonbehandling, diabetes, blodfortynnende medikasjon, røyking.
V-formede hudavskrap fortil på leggen er vanlig resultat etter kontusjonsskade.
Hudlappens tykkelse og bredde (dårlig sirkulasjon hvis flikens lengde er dobbelt av bredden), hvilken vei spissen peker (dårlig sirkulasjon hvis spissen peker mot hjerte) og fotens generelle sirkulasjon (distal puls ankel/fotrygg) er avgjørende for sluttresultatet.
| Hvis hudlappen ikke er sirkulert (manglende blødning ved inscisjon) vil den nekrotisere i løpet av få dager. En slik pasient skal innlegges ø.hj. for revisjon og delhudstransplantasjon. |
Unntak: Helt overfladisk, mindre hudavskrap med tynn cortisonhud kan forsøksvis adapteres med tape. Kompresjon og elevasjon. Evakuér eventuelt sårsekret ved kontroll. Tilhelingstid 2-3 uker.
Ved håp om at hudlappen er viabel adapter med steristrips, ikke sutur. Man oppnår best adaptasjon hvis stripsen (ikke for tett!) festes uten lim mot en smal Leucoplast (heftplaster) lagt parallelt med sårkantene. I mange tilfeller får man ikke full huddekning fordi hudlappen trekker seg noe sammen.
Etterbehandling: Lett kompresjon og elevasjon på observasjonsposten natten over. Hjemsendelse (vurdér hjemmesituasjon), ro og elevasjon med hyppige kontroller. Elastisk bind fra tå til kne ved ødemer.
HEMATOMER (IKKE REVIDERT)
Unntaket fra regel om at hematomer etter kontusjonsskade ikke skal evakueres primært er fortil på leggen. Større hematom etter kontusjonsskade fortil på leggen vil i løpet av kort tid gi nekrose av både hud og underhud som følge av økt trykk og toksisk effekt på vevet. Et hematom er også et godt vekstmedium for bakterier. Obs. blodfortynnende medikasjon.
Behandling: Langsgående inscisjon fortil, distalt. Sprik med arteriepinsett og klem ut koagelmasse. Skyll med saltvann, sett inn bølgedren og legg en komprimerende bandasje. Observasjonsposten natten over.
Praktisk anatomi
Senen til musculus tibialis anterior er kraftig og kan enkelt palperes ventralt medialt ved ankelen og dorsalflekterer ankelleddet. Rett til siden lateralt løper senen til musculus ekstensor hallucis longus. Denne fester seg på ytterfalangen til 1. tå og ekstenderer tåa. Senen til musculus tibialis posterior løper bak mediale malleol og fester til tuberositas os naviculare og plantarsiden av cuneiformeknoklene. Bak mediale malleol finnes for øvrig bøyesenene til tærne samt nervus tibialis og arteria tibialis posterior. Senene til musculus peroneus longus og brevis løper bak laterale malleol. Baktil i leggen ligger muskelbukene til gastrocnemius og soleus som sammen konvergerer til achillessenen og fester på calcaneus.
På ventralsiden av ankelen er det et øvre og nedre ekstensor-retinakel. Fra mediale malleol ligger et fleksor-retinakel som fester ned på bakre del av calcaneus. Lateralt er det også et øvre og nedre retinakel for peroneussenene.
Fem nerver som løper distalt på leggen og ut i foten;
- nervus tibialis løper i dypet av leggen baktil og passerer bak mediale malleol, ligger lateralt for arterien.
- nervus peroneus profundus løper i dypet av leggen fortil parallelt med og lateralt for arteria tibialis/arteria dorsalis pedis. Innerverer huden mellom 1. og 2. tå.
- nervus peroneus superfiscialis løper fortil lateralt på leggen og innerverer huden her og på fotryggen. Deler seg i to grener distale ¼ av leggen.
- nervus saphenus løper overflatisk fortil medialt på leggen og ventralt for mediale malleol. Innerverer mediale halvdel av leggen ned t.o.m. mediale malleol.
- nervus suralis løper overflatisk baktil på leggen og passerer på baksiden av laterale malleol. Innerverer hud baktil lateralt på leggen t.o.m. laterale fot-rand ut mot 5. tå.
Alle disse nervene bedøves for å få en komplett ankelblokade (se eget kapittel om ankelblokade).
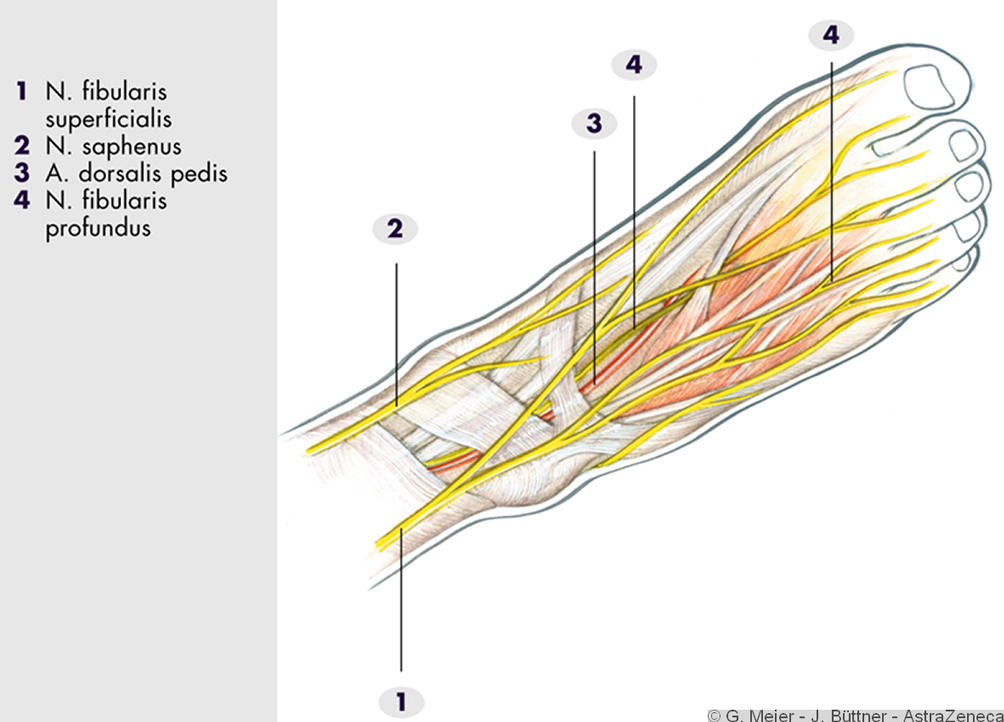
Det er indikasjon for sutur av nerveskader på legg og ankel for å unngå nevromdannelse.
Huden plantart på foten kan være tykk og er godt innervert slik at stikk for lokalanestesi er smertefullt. Under huden ligger plantarfascien/aponevrosen som fester til calcaneus og strekker seg frem og ut t.o.m. tærne. Under plantar-aponevrosen ligger muskelbuk og sene for de korte bøyerne til tærne, samt abduktor-muskler på hver fotrand.
Kuttskader av skarp gjenstand kan gi skade av nerve og/eller sene. Det er ikke indikasjon for sutur av strekkesener på foten med unntak av ekstensor hallucis longus og tibialis anterior. En klassisk skademekanisme er når man mister en kniv hjemme på kjøkkenet, og den treffer med spissen først midt oppå første stråle av foten, og kutter senen til ekstensor hallucis longus. Da kan man få dropp-tå og manglende strekkeevne. Ved klinisk dropp-tå er det som regel en totalskade av senen og den proksimale enden retraheres opp i senekanalen slik at den er vanskelig å få tak i. Disse pasientene skal henvises for operasjon på sektorsykehus, evt. på onsdager på stue 77. Ved partiell skade og bevart strekkeevne må man gjøre en individuell vurdering. Dersom ting ligger til rette for det kan en partiell seneskade sutureres direkte og gipses. Gipsetid avhenger av skadeomfanget. Ved totalskade gipsetid 6 uker. Få alltid med deg supervisor til dette.
Pasienter som har fått suturert en totalskade av EHL har en lei tendens til å pådra seg en re-ruptur kort tid etter avgipsing. Teppekanten er ofte den store synderen. Viktig å informere pasientene om dette ved avgipsing. De er svekket av muskelatrofi og ukoordinert i foten etter 6 uker i gips. Dersom re-ruptur, gjøres en individuell vurdering av supervisor, i forhold til videre behandling. Som regel ikke indikasjon for reoperasjon dersom ikke klinisk dropp.
Ved sårskader i området rundt achilles må man være obs på at senen også kan være skadet. Sett på blodtomhet for å få oversikt. Dersom skaden på achilles er mer enn en liten rift skal den behandles som en partiell ruptur med walker-skinne. Få med deg supervisor til å vurdere dette.
Sårskader lateralt på ankel og fot kan affisere senen til peroneus longus/brevis. Skade på disse skal sys og gipses 4-6 uker. Testes klinisk ved eversjon av foten. Ved aktiv dorsalfleksjon i ankel vil peroneus longus plantarflektere første stråle i foten.
Sårskader medialt på ankel og fot kan affisere senen til tibialis posterior. Skade på denne skal sys og gipses 4-6 uker. Testes klinisk ved tå-hev. Tibialis posterior gir en varus-stilling i fot/ankel ved tå-hev. Ved bortfall av denne funksjonen vil man få redusert kraft for tå-hev sammenliknet med frisk side.
Ved tråkk på glass eller skarpe skjell skal man være oppmerksom på fremmedlegeme. Tråkk på spiker gir gjerne dype stikk med kontaminasjon i dypet.
Sårskader på fot har nok noe høyere risiko for infeksjon enn andre regioner på kroppen. Det er viktig med grundig sårstell. Ta røntgen dersom mistanke om fremmedlegeme eller penetrasjon til ben. Ved blødende sår kan man anlegge blodtomhet med Martins bind og mansjett på låret på tilsvarende måte som på armen. Da får man bedre oversikt i såret. Husk å ikke surre Martins bind over såret dersom det er mistanke til gjenværende glass i såret da det kan påføre pasienten mer skade. Sårskader på foten, særlig plantart, kan man vurdere å behandle åpent. Evt. ta tilbake til kontroll for en forsinket primærsutur når man ser at det ikke blir noe infeksjonsutvikling. Man kan også vurdere antibiotika-profylakse apocillin fem dager. Tetanusvaksine dersom uvaksinert eller 10 år siden sist gang.
Bicycel-spoke injirury. Når barn sitter på bagasjebrettet på en sykkel kan de få foten inn i eikene på hjulet. Som regel er det hælen som kommer inntil og man får en massiv kontusjonsskade baktil på medial eller lateral side av foten. Ta rtg for å se etter fraktur. Kontusjonsskaden mot bløtdelene kan gi en betydelig hevelse med blemmedannelse og hudnekrose. Disse pasientene skal ha forsiktig sårstell, fortrinnsvis hydrokolloidbandasje. Kompresjon unngås spesielt de første dagene. De skal ha strengt sengeleie og høyleie av foten. Krykker ved nødvendig forflytning. Kontroll dagen etter for inspeksjon av foten.
Artritis uricafn etter for inspeksjon av fotenøyleie av foten. Krykker ved nødvendig forflytning. Kontroll dagen etter for inspeksjon av foten/urinsyregikt gir gir ofte affeksjon av 1. TMT ledd i foten. Pasienten har ofte sterke smerter og hevelse rundt 1. MTP-ledd. Vurder om det kan være infeksjon (CRP), men CRP kan være tresifret også ved artritis urica. I akuttfasen behandles pasienten med NSAID og evt. krykker. Skal følges opp av fastlege.
Ved klem- eller knusningsskader av en eller flere tær tas rtg for å se etter fraktur. Neglen på stortåa må ofte tas av slik at negl-sengen kan inspiseres og evt. sys. Man skal tilstrebe å få en jevn negl-seng for å unngå negl-deformitet. Negl-sengen sys med resorberbar tråd (5-0). Man bør sette neglen tilbake på plass for å unngå at negl-båndet gror fast til negl-sengen. Neglen kan festes med en kryssutur som kan sitte i 2 uker. Deretter kan neglen holdes på plass med et plaster. Vurder antibiotika-profylakse ved åpen fraktur.
- Inngrodd tånegl; se eget kapittel.
Flest blir bitt av hund (80%), katt eller menneske.
Alle bittskader er kontaminert med bakterier, med påfølgende risiko for bakteriell oppvekst og infeksjon.
BEHANDLING, GENERELT:
- Grundig rengjøring – helst skylling under trykk med NaCl.
- Dekk til med egnet kompress
- Daglig sårskift første dagene. Ved små sår kan pasienten skifte selv
- Immobiliser mest mulig hvis skaden er lokalisert til ekstremitetene.
- Sårskade forårsaket av bitt er et urent sår, og behov for å gi tetanusprofylakse må alltid vurderes. Husk å journalføre tetanusstatus. FHI Tetanusvaksine og humant tetanusimmunglobulin (HTIg)
- Vurder alltid om det foreligger skader av sener, nerver, ledd, blodkar.
- Alle bittskader på hender skal behandles med antibiotika, ved bittskader for øvrig er det liberal indikasjon for profylaktisk antibiotikabehandling.
Viktige disponerende faktorer for infeksjon: Lokalisasjon (spesielt bitt på hender og føtter, og bitt nær ledd eller protese), dype bitt, punksjonssår (spesielt kattebitt), bitt som krever kirurgisk tiltak, kontusjonsskader (bitt med stor kraft), høy alder, diabetes og generelt redusert immunforsvar. Ta bakteriedyrkning ved infeksjon.
MERK: DE FLESTE BITTSKADER SKAL BEHANDLES ÅPENT!
Dersom det likevel vurderes at en bittskade bør syes, kan en dekke til med egnet bandasje og sette opp til forsinket primærsutur etter 3-4 dager (husk antibiotikaprofylakse). Dersom det da er fritt for infeksjonstegn, kan en vurdere sutur.
Bittskader i ansikt
I ansiktet kan det av kosmetiske grunner velges primærsutur dersom det ikke foreligger substanstap. Disse pasientene må følges nøye med daglige kontroller de første dagene.
Ved substanstap kan det bli aktuelt med hudtransplantat. Skal henvises plastikkirurg for vurdering akutt.
Antibiotikavalg:
Profylakse :
Bruk standard doser av de aktuelle antibiotika i 3 - 5 dager. Tilstreb samme doseringsfrekvens (av penicillin og dikloxacillin eller klindamycin) for å forenkle inntaket og øke complience.
Etablert infeksjon:
Preparatvalg, doser og behandlingslengde en helt annen. Konferer med supervisor eller infeksjonsmedisin på Ullevål.
Dyre- og menneskebitt |
Profylakse (3 - 5 dager) |
Profylakse (3 - 5 dager) v/penicillinallergi: |
Voksne |
Fenoksypenicillin 660mg x 4 og et stafylokokkmiddel (ved menneskebitt og evt. hundebitt) i form av dikloxacillin 500mg x 4 eller klindamycin 150-300mg x 4 p.o. i 3-4 dager |
Voksne og barn > 12 år: Klindamycin og trimetoprim-sulfa eller ciprofloxacin |
Barn |
Fenoxypenicillin 8mg/kg x 4 og et stafylokokkmiddel i form av dikloxacillin 250mg x 4 (hvis > 20kg) eller klindamycin minst 75mg x 4 p.o. i 3-4 dager (8-25mg/kg per døgn).
|
Barn < 12 år: Klindamycin og trimatoprim-sulfa eller ciprofloxacin |
HUNDEBITT
Bakterieflora: Pasteurella, Stafylokokker og streptokokker.
Sjelden men spesielt patogen: Capnocytophaga Canimorus. (DF2) Influensalignende sykdomsbilde etter dager/uker. Evt meningitt, endocardit, penumoni eller artritt.
Behandling: se ”behandling generelt” og ”antibiotikavalg”
KATTEBITTOG KATTEKLOR
Bakterieflora: Pasteurella dominerer men også stafylokokker og streptokokkker.
Sjeldent men spesielt: Bartonella Henselae, ”cat scratch disease”. Den 3 vanligste årsak til feber uten kjent årsak hos barn i USA
Behandling: Se ”behandling generelt” og ”antibiotikavalg”
Obs: 60% av alle bitt på hånd/fingre skyldes katt. Svært spisse tenner resulterer i ”punktbitt”. Bittene luker seg umiddelbart og er ofte dypere enn utseende skulle tilsi.
Infeksjon kommer raskt, ofte innen 24 timer. Stor fare for tendovaginitt, artritt og osteomyelitt. Lav terskel for antibiotikaprofylakse
MENNESKEBITT
Bakterieflora: Streptokokker, Stafylokokker og anaerobe bakterier. Ofte blandingsflora.
Behandling: se ”behandling generelt” og ”antibiotikavalg”
Obs: Kuttskade på knoke etter slag. Ofte forårsaket av slag mot tann. Stor infeksjonsfare. Røntgen ved mistanke om tannrester.
Vurdere også 0-prøver og kontrollprøver etter vanlige retningslinjer som ved sprøytestikk (hepatitt, HIV).
BITTSKADER I UTLANDET
Ta bakt. us. fra infiserte sår og vær obs. ved terapisvikt under antibiotikabehandling.
Rabies er utbredt, også i store deler av Europa.
Konfererer med infeksjonsmedisinsk avdeling.
Årsaker:
- Skolding (oftest barn, væske > 48 grader)
- Flammeskade (ofte dypere skade, obs røykskade)
- Soling
- Kontakt med varm energikilde
- Kjemiske skader (lenke)
- Høyvoltskader (over 1000 V, boliger har 220 V) (lenke)
Areal-beregning
9%-regel er nøyaktig nok i akuttfasen, men gjelder ikke for barn < 9 år. Epidermal skade regnes ikke med.
Hos barn < 9 år utgjør hodet en relativt større andel og bena en relativt mindre andel. Egne tabeller må brukes (Lund & Browder) (http://medical-dictionary.thefreedictionary.com/Lund-Browder+classification)
Voksne og barn >9 år:
- Hode + hals 9 % (Obs. ca. 20 % hos barn på et år)
- Hver arm: 9 %
- Hvert ben: 18 %
- Truncus: 36 %
- Genitalia: 1 %
Eventuelt kan man bruke 1%-regelen: Pasientens egen håndflate med fingre utgjør ca. 1 % av kroppsoverflaten.
Dybdevurdering:
Sikker gradering kan ikke gjøres før etter ca to døgn (24 – 72 timer) på grunn av vaskulær skade som ikke manifesterer seg klinisk før etter noe tid.
Brannskader er heterogene og dynamiske. Dybdevurdering bør derfor gjøres på hver kontroll, ikke kun første kontrolltime.
1. Epidermal skade
- Bare epidermis (f eks solforbrenning)
- Klinikk: Smerte, ømhet, erythem. Ingen bullae
- Normal kapillærfylning og bevart sensibilitet
- Tilheler i løpet av 3-5 dager uten arr
2. Dermal skade
a. Overfladisk dermal (papillære dermis)
- Epidermis og øvre del av dermis.
- Klinikk: Uttalt smerte, ømhet, bullae, rosa farge, erosjon og eksudasjon (fuktig).
- Inntakt sensiblitet og god kapillærfylning etter anemisering (bruk vattpinne).
- Tilheler spontant i løpet av ca 2 uker uten arrdannelse.
b. Midt-dermal
- Epidermis og midtre del av dermis
- Varierende grad av skade på det dermale vaskulære plexus
- Færre gjenværende celler som kan reepitelialisere, langsommere tilheling
- Klinikk: Mørkere rosa farge, ødem, evt blemmer
- Treg kapillær refill, mulig redusert sensibilitet
c. Dyp dermal
- Epidermis og mesteparten av dermis, inkludert store deler av adnex (hårsekker, talgkjertler, svettekjertler)
- Klinikk: Intens smerte. Dyp rød til blek og spettet farge pga hemoglobin som har lekket ut av ødelagte blodkar. Bullae og erosjoner.
- Manglende kapillær refill. Ingen sensibilitet for berøring.
- Tilheler med forlenget tilhelingstid, opp mot 4 uker. Betydelige arrproblemer med hypertrofiske arr og kontraktur. De fleste krever kirurgisk intervensjon.
3. Fullhudskade
- Epidermis og hele dermis (f eks brann i klær)
- Klinikk: Tørr, hard, hvit, læraktig hud, evt forkullet.
- Manglende kapillærfylning, ingen sensibilitet for berøring.
- Selv små lesjoner tilheler med betydelig arrdannelse, og de fleste krever kirurgisk intervensjon.
4. Høyvoltskader
- Affiserer muskler, nerve, kar, skjelett, indre organer
- Skadeomfang må ikke undervurderes
- Klinikk: Kan eventuelt ha liten hudskade
- Anamnesen vesentlig: ved høyvoltspenning - vær obs på system-effekter og risiko for muskelskade med utvikling av evt rhabdomyolyse og compartmentsyndrom. Hvis strømstyrken f.eks har gått inn gjennom en arm og ut gjennom den andre armen eller et ben er det høy risiko for at strømledningen har passert gjennom thorax med affeksjon av hjertet. Elektroskade av hjertesmuskulatur kan gi cellenekrose og sen debut av arrytmier. Ved mistanke om dette skal pasienten innlegges til observasjon med EKG og blodprøvetaking (transaminaser/CK).
ALVORLIGHETSGRAD
|
|
Mindre skade |
Moderat skade |
Alvorlig skade |
|
Barn 1. og 2. grad 3. grad |
< 10 % < 2% |
10-15 % 2-10% |
< 15 % > 10% |
|
Voksne 1. og 2. grad 3. grad |
< 15% < 2% |
15-30% 2-10% |
> 30% > 10% |
|
Alder |
|
< 2 år med mindre skade |
< 10 år med moderat skade |
FØRSTEHJELP PÅ SKADESTED (råd ved telefonhenvendelse)
Små skader :
- Kjøl ned med vann;
Behandling på skadested
- Fjern klær som ikke er fastbrent (klipp eventuelt rundt)
- Nedkjøling 20 grader i 20 minutter
- Rennende vann/dusj hvis mulig. Unngå iskaldt rennende vann fra springen (smertefullt og kan ødelegge bullae). Det er mye mer effektivt å kjøle ned over lengre tid med litt lunkent vann enn noen minutter med skaldt vann.
- Aldri vann kaldere enn 28 grader til barn, obs hypothermi.
- Aldri is (skader vevet ytterligere)
- Ved transport: fuktige håndklær/kluter
Moderate og større skader
- Pakk inn skadet område i fuktige håndklær eller plastfolie
- Gi smertestillende (Paracet)
- Transport til legevakt/sykehus
Etseskader
- Viktig: kontinuerlig skylling på skadested, under transport og på legevakt/sykehus.
FØRSTEHJELP VED INNKOMST LEGEVAKT
ABC
- Obs arrytmi ved elektroskader (kan få arrytmier også ved 220 V)
- Obs respirasjon ved inhalasjon av overopphetet og/eller toxisk luft: dette kan gislimhinneødem i luftveier med obstruksjon av luftpassasje.
Videre nedkjøling
Videre nedkjøling bør fortsette inntil forbrent hudområde er smertefritt. Dette kan ta flere timer.
Pakk event pasienten inn i ulltepper, det er lett å begynne å fryse når
legemsdeler nedkjøles i vann.
Vurdering av skadeomfang
Areal og dybde vurdert samlet gir alvorlighetsgrad (se tabell over)
HVEM SKAL TIL SYKEHUS?
Akutt sykehusinnleggelse av brannskader:
- Skader i ansikt, håndflater, fotsåler eller perineum som krever kir. behandling.
- Alle sirkulære ekstremitetsskader
- (Mindre, sirkulære skader f.eks sirkulær fingerforbrenning kan vurderes av håndkirurg på huset første virkedag)
- Alle dype dermale eller fullhudsskader større enn 1-krone. Mindre skader f.eks. etter sigarettglo kan eksideres og sys primært
- Elektriske/kjemiske skader
- Inhalasjon av overopphetet og/eller toksisk luft
- Øyeskader
Voksne
- Alle brannskader > 20 % av totalt kroppsareal (TKA)
- Konfluerende, overfladisk 2 gr. eller flekkvis dyp 2.grad > 15 % TKA
- OBS: Eldre > 70 år vurderes innlagt med mindre areal
Barn
- Innlegges ved 5-10% brannskade (husk barnets håndflate er ca 1 %)
- Alder > 2 år: Innlegges hvis overflate > 10 % TKA
1.grads forbrenning:
- Alder < 2 år: Lav terskel for innleggelse.
- Mistanke om barnemishandling
POLIKLINISK BEHANDLING AV BRANNSKADER
Generelt
Rask og rikelig væsketilførsel ved større brannskader (gir betydelig væsketap).
Endelig dybdevurdering etter 2-3 dager er viktig for planlegging av den videre behandling.
Dybdevurderingen bør gjentas ved hver konsultasjon.
Dersom en brannskade ikke er tilhelt etter 14 dager kan det være behov for kirurgisk intervensjon. Ring og konferer med plastikkirurg.
Første konsultasjon
- Se ”Førstehjelp ved innkomst legevakt”
- Flamazine®-bandasje skal ikke brukes ved første konsultasjon. Flamazine forårsaker dannelse av pseudoskorpe som gjør den endelige dybdevurderingen ved neste konsultasjon vanskelig. Legg vaselinkompresser og ta pasienten til kontroll etter 32 – 48 timer etter skaden
- Tetanusprofylakse etter vanlig skjema
- Husk smertelindring!
Andre konsultasjon
- Fjern eventuell løs epidermis og vaselinrester
- Fjern eventuelle bullae i sin helhet, med mindre de er små og flate. Bruk anatomisk pinsett og klipp langs kanten slik at hele taket fjernes. Bullae er sterile, og skaper et gunstig miljø for tilhelingen. Grunnen til at bullae likevel fjernes er både for å få gjort dybdevurdering og for å hindre at større bullae sprekker mellom kontroller og forårsaker gjennomvåt bandasje.
- Gjør endelig dybdevurdering
BEHANDLING AV EPIDERMAL SKADE (1. GRADS FORBRENNING)
- Ved smerter: Nedkjøling ½ -1 time i vann ca 20 grader.
- Ingen behandling evt. kun vaselinkompress, eller melolin + tørr bandasje.
- Deretter instrueres pasienten i å smøre brannskadet område med nøytralhudkrem f.eks. Apobase eller tilsvarende i en periode.
- Ved opphold i sterk sol må pasienten beskytte brannskadet sted med solfaktor med høyeste
- faktor (totalblokk eller sinksalve) eller hudtildekning i ett år etter skaden (anbefalt av hudspesialister)
- Ved solforbrenning kan både Xylocain gel og Hydrocortison brukes lindrende
BEHANDLING AV DELHUDSKADE (2. GRADS FORBRENNING)
Revidert av fagsykepleier Karianne Todal november 24
1.Fjern eventuelle bullae i sin helhet, med mindre de er små. Bruk anatomisk pinsett og klipp langs kanten slik at hele taket fjernes.
2.Såret behandles videre enten med
A: Skumbandasjer
Mepilex, Mepilex AG eller Allevyn
Ved væskende brannsår som krever en bandasje med god absorpsjonsevne, er disse godt egnet. De sitter sjelden fast i såret, og oppleves som skånsomme å fjerne.
Ved tegn til infeksjon legges Mepilex Ag som inneholder sølv. Denne kan også legges hvis pasienten er utsatt for å få infeksjoner og vi ønsker å forebygge. Denne kan ligge i opptil en uke så lenge det ikke er infeksjon og det er vurdert at brannskaden ikke trenger nytt tilsyn før det.
Kan gjerne brukes i stedet for vaselinbandasje fordi den oppleves mer behagelig.
Fikseres med bandasje som er hudvennlig for den aktuelle pasienten, unngå tape hvis ikke det er nødvendig.
B: Vaselinbandasje
Vaselinbandasje brukes for å holde huden myk og for at bandasje ikke skal sitte fast ved neste skift.
i.Legg rikelig med hvit vaselin på det skadede området, og dekk med vaselinkompress. Evt kan vaselin legges på vaselinkompressen før den legges på hvis det er smertefullt for pasienten å smøre vaselin på skadet hud. Hvis det kun legges vaselinkompress uten ekstra hvit vaselin er det risiko for at vaselinkompressen tørker ut før neste kontroll.
ii.Legg deretter egnet lag over, f.eks gauze eller tykk kompress. Det kan i noen tilfeller være fornuftig å legge vatt utenpå denne igjen.
iii.Deretter legges strømpe og elastisk selvheftende bandasje. Det er noen ganger nødvendig å fiksere med tape på enkelte områder, bruk da tape som pasientens hud tåler.
C: Flamazine® bandasje
i.Dekk skadeområdet med Flamazine i 3 mm tykt lag (Fucidin ved allergi).
ii.Deretter tykk, absorberende kompress mot gjennomsivning.
iii.Bandasjen skal skiftes etter 4-5 dager (før ved gjennomtrukket bandasje) hos voksne, etter 2-3 dager hos mindre barn
iv.Ikke i ansikt
Flamazine inneholder sølv-sulfadiazin og er bakteriostatisk og baktericid. Ikke bare sulfa-komponenten, men også sølvnitrat kan gi allergisk reaksjon. Sølvnitrat utfelles på huden (svart belegg) ved langvarig bruk, og Flamazine skal derfor ikke brukes i ansikt. Sulfadiazin diffunderer raskt, og skilles ut gjennom nyrene.
Hos nyfødte er nesten alt bilirubin i serum ukonjugert og bundet til albumin. Sulfonamider fortrenger kompetitivt bilirubin fra albumin slik at bindingskapasiteten overskrides. Fritt bilirubin er nevrotoksisk og passerer blod-hjernebarrieren der høye nivåer kan forårsake klassisk kronisk bilirubin encephalopati, kjent som kjerneikterus.
Flamazine brukes derfor ikke (se Felleskatalogtekst):
-
hos spedbarn første måneder
-
hos gravide
-
hos ammende
-
Ved redusert lever eller nyrefunksjon
HUSK: Flamazine inneholder sulfa og allergiske reaksjoner, særlig hudreaksjoner, er vanlige. Anafylaksi er sett kort tid etter påsmøring av overfladisk brannskade.
Anamnestiske opplysninger om sulfaallergi skal journalføres hos alle pasienter!
D: Flamazine®-hanske eller -pose
Posebehandling med Flamazine er velegnet på større brannskader på hånd fordi posen tillater kontrollerte øvelser fra start og forebygger dermed kontraktur.
i.Dekk skadeområdet med Flamazine
ii.Dekk hele hånden med pose eller plasthanske
iii.Legg en kompress rundt håndleddet og lukk med elastisk tape
iv.Pasienten oppmuntres til å bevege hånd og fingre
v.Elevasjon når hånden er i ro, spesielt initialt
vi.Pasienten bør læres opp i å skifte posen selv hvis det samler seg mye sårvæske i posen
vii.Kontroll hver 4.-5. dag
viii.Gi eventuelt med tubegas til å trekke over posen av kosmetiske grunner
E: Aquacel-Ag®
Aquacel-Ag er sølvimpregnert hydrofiber med 1,2 vektprosent sølv. Hydrofiberen danner en gel mot såret som gir fuktig sårtilheling, og ionisert sølv frigjøres etter hvert som sårvæske trenger inn i bandasjen. Bandasjen frigjør sølv i tilstrekkelige mengder til å gi antimikrobiell virkning i opptil syv dager. Aquacel-Ag kan både brukes tørr og fuktig, men på brannsår bruker vi den tørr.
i.Legg tørr Aquacel-Ag på den fuktige såroverflaten ved andre konsultasjon. Den skal gå ca 3 cm ut på uskadet hud
ii.Dekk med sterile kompresser, eventuelt foring og deretter elastisk bind, tubegas eller annet for å holde bandasjen på plass
iii.Ved kontroller fjernes bare den utvendige bandasjen, ikke selve Aquacelen
Infeksjonsfaren er størst de første dagene, og selve Aquacel-Ag-bandasjen trenger derfor ikke skiftes selv om det frigjøres mindre sølv etter en uke. Så lenge den er tørr og papplignende på overflaten er alt vel, og den skal ikke fjernes for å inspisere såroverflaten, da blir hele poenget borte! Hvis det er infeksjon eller dybden er feilvurdert vil du skjønne det fordi Aquacelen da blir gjennomtrukket og/eller løsner.
Selv om den er tørr på overflaten er det fuktig gélé inn mot såret. Etter hvert som såret reepitelialiseres, vil den løsne, og ved kontroller kliippes det løse bort.
Merk: Aquacel-Ag er særlig velegnet hos barn som ofte er redde for sårskift
F: Åpen behandling
Ansikt og perineum behandles fortrinnsvis åpent pga problematisk bandasjering og masserasjonsrisiko
3.Tilheling
Tilheling av 2.grads forbrenninger bør skje i løpet av 10-14 dager.
Hvis dette ikke skjer, kan det være at skaden initielt er bedømt for overfladisk, eller at tilheling er forsinket av infeksjon, komorbidetet eller annet.
Dype 2.grads forbrenninger bør som oftes eksideres/transplanteres for å redusere arrdannelse, konferer plastikk- eller håndkirurg avhengig av skadens lokalisasjon.
BEHANDLING AV FULLHUDSKADE (3. GRADS FORBRENNING)
Alle 3. grads forbrenninger må eksidees. Tidlig eksisjon er spesielt viktig når skaden omfatter hoderegionen, hender og leddnære områder.
Flamazine skal ikke brukes på 3. grads forbrenninger!
PASIENTINFORMASJON TIL ALLE
-
Elevasjon av skadet legemsdel
-
Ta kontakt med Legevakt ved infeksjonstegn (lukt, feber, økende smerter eller sekresjon)
-
Drikk rikelig, spis proteinrik mat
-
Bandasjen skal holdes tørr og ren
INFISERTE BRANNSKADER
-
Ta bactus før igangsetting av systemisk antibiotikabehandling.
-
Det er vanlig med penicillinase-produserende organismer i infiserte brannsår. (De fleste infeksjoner skyldes mage-tarm-flora og ikke hud-flora)
Lokal behandling:
-
Fjerne nekrotisk vev (vekstmedium for bakterier)
-
Eventuelt såpebad (alle såpebad må etterfølges av grundig skylling)
-
Vurder Fucidin®-salve eller Aquacel-Ag
Systemisk behandling etter resistensbestemmelse
Generelt:
Etseskader kan gi fullhudskade. Se forøvrig kapittel om brannskader.
Tradisjonelt gir særlig syrer og alkaliske forbindelse kraftige hudskader.
Imidlertid kan også stoffer med sterk overflateaktivitet uten syre- eller alkaliske egenskaper gi like store skader. Andre agens med sterk lokal-irriterende virkning kan også gi skader.
Sementstøv som samles opp i gummistøvler, under klær eller hansker kombinert med fuktighet gir stygge etsskader som ofte først erkjennes etter avsluttet arbeid.
Førstehjelp
Langvarig (minst en time) og grundig skylling med rent vann både på skadested, under transport, og ved ankomst lege.
Gi smertestillende og eventuelt tetanus profylakse.
Syre-etsning
Syre-etsning gir vanligvis lokal etseskade der hud/slimhinne kommer i kontakt med agens. Syre-etsning gir sjelden dyp skade.
Alkalisk etsning
Alkali-etsning er ofte alvorlige. Kan gi dype etse-skader.
Selve overflate-etsningen kan være moderat, mens etseskaden kan bre seg videre i dypet.
Generelt gjelder derfor at det er svært viktig med rikelig og langvarig kontinuerligskylling for å fjerne alle rester av etsende agens.
Etter initial skylling får man så vurdere graden av skade og videre tiltak.
Fosforbrannskader
- Lang skylling
- Fuktig bandasje
- Vurdere primær eksisjon
Asfalt og tjære
- Kan sitte på helt til det faller av.
Bensinvåte klær
- Må fjernes; da de kan gi etseskader og er brannfarlig.
Flussyre (HF) er uhyre etsende både i gassform og som flytende syre. Beggetrenger gjennom huden og gir svære nekroser i underliggende vev, ogsåbeinvev.Vevsskaden skyldes ikke etsning i vanlig forstand, men at fluoridet binder vevsegetcalcium og magnesium og fører derved til celledød og nekrose.Etter eksponering er det latenstidfør symptomer: Ved lave konsentrasjoner inntil 24 timer,ved høy konsentrasjoner (> 20%) 1-8 timer (50% får straks symptomer).
Symptomer:
Sterke smerter oppstår selv ved meget begrenset eksponering. I starten sees ofte kun litt hvit-gulaktig misfarging av huden, mens sterke smerterog dypere etseskade kommer etterhvert. Så lenge smertene vedvarer er dette ettegn på at etsningen fortsetter med økende vevsskade.
Behandling:
1. Flussyre i øynene
Øyeblikkelig skylling med store mengder rennende vann. Legg inn øye-skylle-linse, koble på i.v sett og skyll med NaCl.Skylles kontinuerlig under transport til sykehus. Videre behandling: dryppe øynene med calcium-glukonat-oppløsning.
2. Hudkontakt med flussyre
a) førstehjelp:Øyeblikkelig skylling med store mengder vann. Evt. sko, klær, ur,smykker etc som kan være forurensetmed HF fjernes straks.Transporteresstraks til legevakt eller sykehusavdeling under kontinuerlig skylling.
b) videre behandling:
Etter grundig skylling og deretter tørring av huden skal så raskt som muligfølgende gjøres.
- Påsmøring av antidot (HF-antidot-gel. Fåes kun på registrerings-fritak)
Salven masseres inn.Ny salve masseres inn så lenge pasienten har smerter
og i 15 minutter etter at smertene har gått over.
- Alternativ dersom man ikke har antidot (under transport til sykehus-avd.):
1. 20 tbl Calcium-Sandoz brusetbl oppløses i 2 liter vann. Affisert kroppsdel bades
i denne løsningen, event stadig skifte våte omslag gjennombløtt av denne.
2. Har man ikke Calcium-Sandoz, kan Benzalkonium-oppløsning 0,1% brukes.
3. I nødsfall brukes melk eller andre kalsiumforbindelser utrørt i vann.(Obs: Etsende calicum-forbindelser skal selvsagt ikke benyttes!)
3. Inhalasjon av flussyre
Behandles som forgiftning emd irriterende gasser. Profylakse og behandlingmot lungeødem. Observeres i sykehus i 1-2 døgn ( pga latenstid før symptomer kommer)
4. Ved fare for store etseskader, risiko for systemiske komplikasjoner:
- Først injiseres Penetrase "Leo" (350 - 500 IE)
- Deretter injiseres Calciumglukonat (Ca-Sandoz) subcutant(0,5-1ml/ccm)i affisert hudområde. ( Dette kan evt. tilsettes lidocain-oppløsning.NB: maxlidocaindose til voksne = 200mg ,ellers tilkommer systemiske bivirkninger.
- Ved risiko for systemiske effekter (store hudområder) gis Calcium-Sandoz i..v.
- Væske- og sjokkterapi som ved brannskader.
Sår etter flussyre-etsning tilheles langsomt, og kan kreve kirurgisk behandling.
Etseskader på finger (og især negleaffeksjon) som ikke straks behandles vil ofte føre til vevsdød og knokkelskade, og amputasjon kan bli nødvendig.Ved flussyre-affeksjon av negler/negleseng må neglene fjernes, og neglesengenbehandles på samme måte som ved hudskade.
Flått er hyppigst forekommende i kyststrøk i Sør- og Midt-Norge. Forekommer også lenger nord.
Flåttbitt sees mest om sommeren (mai-juni-juli), men den er aktiv fra april til november. Størrelsen varierer fra 1 til >10 mm, avhengig av stadium (larve,nymfe eller voksen)
20-50% av flåtten er vektor for spirochaeten Borrelia burgdorferi. I Sør-Norge regner vi i 2012 med at ca 25% av voksne flått og nymfer har en eller annen Borellia-type i seg. Det foreligger data fra Agderfylkene og Brønnøysund. Tick-Borne Encephalitis (TBE) viruset finnes bare fra Vestfold til og med Vest-Agder, der ca. 0,5 % av nymfene har TBE-viruset i seg.
Klinikk:
Flåtten er lokalisert særlig på underekstremiteter, i lyske, og på rygg, der den borerhodet ned i huden for å suge blod fra verten.
Flåttbitt oppdages vanligvis raskt pga kløe og ubehag på bittstedet.Den kan være vanskelig å oppdage på hårbevokste steder. Blir flåtten sittende en stund, kan den vokse seg stor og bli på størrelse med en liten drue.Dersom flåtten overfører Borrelia til verten, kan denne utvikle Borreliose
(Lymes disease). Risikoen for smitteoverføring ved bitt selv i høyendemiske områder er liten, og ikke alle som blir smittet får symptomer. Borellia overføres ytterst sjelden hvis flåtten har vært festet i < 48 timer. Flere studier har vist at det er svært liten infeksjonsrisiko de første 72 timene (0 - 1%). En annen studie har vist at spirochetene holder seg i tarmen på flåtten de første 36 timene etter at den har festet seg, men at de migrerer til spyttkjertlene etter ca 48 timer. Smitteoverføringen skjer ved frigjøring av spytt i bittet.
Borreliose-symptomer:
Som ved andre spirochaet-sykdommer opptrer borreliose i stadier medremisjoner og eksaserbasjoner.
Det er vanlig å inndele i tidlige og sene manifestasjoner.
TIDLIG SYKDOM
a)Erytema migrans (stadium 1)er selve kardinaltegnet, og regnes som patognomonisk. Oppstår 3 – 30 dager etter flåttbittet og kan vare i flere uker. Begynner oftest med en ekspanderende annulær hudlesjon med rubor på bittstedet. Lesjonen spres gradvis sentrifugalt med rødlig sone ytterst og avbleking sentralt, men kan være både ”pannekake” og ”smultring”. Kan være ledsaget av lette almensymptomer event. lokal lymfeknutesvulst, influensasymptomer, meningismelignende symptomer.
Enkelte pasienter kan i tillegg utvikle sekundære lesjoner av samme type som den på bittstedet.
b) Disseminert sykdom (stadium 2)
Tegn på tidlig, disseminert sykdom kan noen ggr vise seg innen få uker etter smitten. Klinikk: Allmennsymptomer, artralgier og myalgier. Artralgiene kan slå ut som akutte artritter av dager til få ukers varighet. I hud kan spredning vise seg ved multiple erythema migrans-elementer, eller som benignt lymofcytom (særlig hos barn). Vanligste nevrologiske symptomer: meningitt, radikulitt og nevritt (facialisparese). AV-blokk, myo- eller perikarditt er sjeldne manifestasjoner.
KRONISK SYKDOM (stadium 3)
Persisterende eller remitterende i minst 12 måneder.
Kronisk sykdom kan oppstå måneder til flere år etter smitte.
Klinikk: Nevritt, encephalomyelitt
Artritt, særlig store ledd knær etc., men også affeksjon av små ledd og polyartritt kan sees.
Acrodermatitis chronica atrophicans
BEHANDLING AV BORRELIOSE:
Viktig at behandling igangsettes i stadium 1, for å unngå utvikling til 2 og 3.
Mekanisk fjerning av selve flåtten:
- Flåtten trekkes skånsomt men bestemt ut med egen flåttpinsett eller pinsett.
- Rens såret grundig etterpå. Vask hendene hvis kontakt med flåtten
- Flåttens biteredskap sitter ofte igjen i bittstedet, men må ikke fjernes! Det representerer ingen risiko for smittoverføring og vil avstøtes i forløpet.
- Det finnes et utall "kjerringråd" mot flått, f.eks. å smøre den inn med
smør, olje, gin, petroleum o.l., men dette har ingen hensikt.
Fjern flåtten med pinsett og ferdig med det!
- Bittstedet bør observeres i opp til 30 dager mhp EM. Komponenter i flåttspyttet kan gi forbigående erythem som ikke må forveksles med EM.
- Fjerning av flåtten < 2-3 dager forebygger infeksjon
Det er ikke indikasjon for serologisk prøvetaking ved flåttbitt uten symptomer eller ved isolert erythema migrans uten andre symptomer.
Ved feber, nedsatt allmenntilstand eller symptom på disseminert sykdom (nevrologiske symptomer, artritt osv.) skal det konfereres med infeksjonsmedisinsk avdeling.
Profylakse ved flåttbitt er omdiskutert, bruk skjønn. Profylakse er per 2025 anbefalt for voksne, ikke gravide i UpToDate og BMJ Best Practice med 2B-evidens dersom alle kriteriene under er oppfylt:
- Flåtten er identifisert som sikker vanlig flått (også nymfe)
- Flåtten er anslått til å ha sittet i huden ≥36 timer (ut fra anamnese og størrelse)
- Profylakse kan påbegynnes innen 72 timer etter at flåtten er fjernet
- Lokal forekomst av borelliainfisert flått > 20%
- Doxycyclin er ikke kontraindisert (sjekk Felleskatalogen ved behov.)
|
|
Voksne og barn >12 år/> 40 kg |
Barn under 12 år: |
Profylakse, ovenstående kriterier oppfylt |
Doxycyclin tabl 200 mg som engangsdose | |
Erythema migrans |
Fenoksymetylpenicillin tabl 1 g x 4 i 10 – 14 dager Eller: Doxycyclin tabl 100 mg x 2 i 10 dager |
Fenoksymetylpenicillin 20 mg/kg x 4 i 10 – 14 dager |
| For penicillinallergi, gravide, ammende osv, se Antibiotikabruk i primærhelsetjenesten (HDIR) |
||
Generelt:
- Ikke forverr situasjonen ved å dytte fremmedlegemet lenger inn, enten det gjelder fremmedlegeme i hud eller naturlige kroppsåpninger.
- Fremmedlegemer disponerer for infeksjon, og bør fjernes raskest mulig
(gjelder særlig trefliser, glassbiter, spiker osv.)
- Mindre fremmedlegemer i metall (som ikke gir symptomer/smerter) kan være i fred.
- Hvis pasienten angir stikk i dypet ved palpasjon av aktuelt hudområdet, må man mistenke fremmedlegeme som skal fjernes
- Vurder alltid nevrovaskulær status, motorikk og event. muskel-skjelettskade
- Overvei å anlegge blodtomhet, men legg aldri Martins bind over fremmedlegeme, spesielt ikke glass
Diagnose
Hvis fremmedlegemet ikke kan finnes ved visuell observasjon, rekvirer røntgen bløtdelsbilde av aktuell kroppsdel. Også fremmedlegemer av glass og tre kan sees på rtg. (avhengig av størrelse og farge).
Alltid røntgen ved mistanke om glasskade
OBS. Rtg-avd. vil sette en markør ved aktuell/sannsynlig innstikksåpning på huden, dette er ikke fremmedlegeme!
Behandling
- Ved synlig fremmedlegeme: Trekk ut med pinsett, pean eller fremmedlegeme-tang.
- Ved ikke synlig fremmedlegeme
- Blodtomhet gir bedre oversikt, men aldri Martins bind over eller i nærheten av fremmedlegemet. Start godt proximalt for inngangsporten
- Vurder å utvide såret for bedre adkomst og oversikt, følg stikkanalen
- Ikke forsøk å fjerne fremmedlegemer man ikke kan se eller føle, bruk gjennomlysning
- Tetanus-profylakse etter gjeldende retningslinjer.
- Vurder alltid mulighet for gjenværende fremmedlegeme eller -fragment;
be pasienten ta kontakt ved slik mistanke. Dersom fremmedlegeme har vært synlig på røntgen: Ta kontrollbilde eller kontroll-gjennomlysning.
Spesielle fremmedlegemer:
- Fiskekrok:Fiskekroker o.l med mothaker kan ikke trekkes ut gjennom innstikksåpningenuten å gi betydelig vevsødeleggelse (dersom mothaken har gått inn gjennom huden).Fjernes i lokalanestesi ved å skyve kroken gjennom huden, klippe av mothakenog deretter trekke delene ut.
- Glass
- Fremmedlegeme i nese:Samme prinsipp som for øret.Ved synlig fremmedlegeme, bruk pinsett.Event prøv vakuumsug.En (enkel?) metode er å legge en ørliten dråpe superlim på enden av f.eks en fyrstikk og så føre denne inn mot fremmedlegemet. La den feste seg og trekk fr.legemet ut. Krever direkte innsyn samt kooperabel pasient (neppe egnet på småbarn). Krever dessuten en stø hånd, man blir neppe berømmet av pasienten hvis man limer fastet trestykke i nesen.
- Fremmedlegemer i øre:Insekt i øret druknes i f.eks.olivenolje/jordnøttolje eller tilsvarende.Kan deretter suges ut med øresug eller skylles med sprøyte.Levende insekter kan event lokkes ut med lys!Andre gjenstander kan være vanskelige å fjerne.Runde gjenstander er vanskelige å få fatt på med pinsetter etc,og kan lett dyttes lenger inn. Det er fare for perforasjonav trommehinnen, overlat dette isåfall til eksperter (ØNH-pol).
- Fremmedlegemer i øye/cornea(behandles ved Allmenn, se eget kapittel om dette i Veileder del II, Akutt allmennmedisin)
- Nål:Brukket nål i fotsålen er vanlig.Den er vanskelig å finne selvom den tilsynelatende ligger helt overfladisk (uttrykket nåla i høystakken stammer fra såravdelingen). Et forsøk i lokalanestesi er tillatt før man forsøker med gjennomlysning.Anestesi i fotsålen stiller også store krav til lege og pasient. Vurder å heller bruke ankelblokkade
- Penisring
- Treflis
Treflis som blir sittende i vevet, absorberer væske, ekspanderer, og blir i løpet av få dager ikke synlig på vanlig røntgen (og også usynlig for legensøye ved forsøk på fjerning, fordi flisen da går i ett med vevet omkring).
Infeksjon rundt treflisen vil i løpet av få dager føre til spontan perforasjon av hud og helbredelse. Ved mislykket forsøk på fjernelse i akutt fase sett pasienten på penicillin og informer om dette.
Oppdatert av LIS2 Ole Robin Mikael Erlandsen 16.12.22. Retningslinjen er basert på anbefalinger fra UNN i artikkel "Ny vår for behandling av dype frostskader" fra 13.7.2020.
Bakgrunn
- Ansikt eller ekstremiteter hyppigst rammet.
- Skadeomfang avhenger av:
- Eksponeringstid
- Eksterne faktorer som temperatur, vind og luftfuktighet
- Pasientrelaterte faktorer som bekledning, mental status, påvirkning av rusmidler, mobilitet og perifer blodsirkulasjon
Patofysiologi
- Humant vev tåler avkjøling til 10-15 grader i opptil 2 timer uten sekvele. Under 10 grader opphører sensibiliteten.
- Under frysepunktet fryser den ekstracellulære væsken slik at det dannes iskrystaller, d.v.s. temperatur må under 0 grader!
- Ved opptining reetableres blodsirkulasjonen, det oppstår en progredierende inflammasjonsreaksjon, samt ødem p.g.a. lekkasje fra skadede blodkar. Endotelskade kan føre til trombosedannelse i distale kar som kan resultere i kritisk iskemi og perifer nekrose.
Akuttbehandling ute/friluft
Gjenopprett normal kroppstemperatur. Flytt pasienten i ly og gi varm væske. Ta av sko, bytt sokker og hansker med tørre og varme. Varm ekstremiteten i lyske og/eller armhule.
Initial håndtering legevakt
(gjøres før gradering)
- Ved mistanke om frostskade varmes ekstremitet opp i sirkulerende vannbad (tilsett litt klorhexidin) med temperatur 37-40 g i 30-60 minutter eller til huden har normal temperatur. Oppvarming bør kun startes dersom en ny nedfrysing kan unngås, da gjentatte nedfrysings/opptiningsepisoder gir økt risiko for dype skader.
- Oppvarmingen er smertefull, gi Ibux 800 mg + ASA 160 mg p.o. dersom ingen kontraindikasjoner
- Tetanus etter vanlige retningslinjer
Gradering
- Historisk har frostskader, slik som brannskader, blitt klassifisert i fire grader basert på hudskadens karakter, med blemmedannelse og nekrose ved dypere skader.
- En nyttigere klassifisering (Cauchy et al.) er å gradere frostskader på ekstremiteter ut fra utbredelse da dette i større grad sier noe om risiko for amputasjon og endelig morbiditet. Se figur under.
Behandling
(se flytskjema under)
- Overfladiske skader/Cauchy et al. grad 1:
- Kjennetegnes av rødme distalt for DIP-ledd uten cyanose (blålig misfarging). Det er svært lav risiko for amputasjon.
- Smertelindring med Paracetamol + eventuelt opioider
- Fjern blemmer og vurder sårdybde. Dekk eventuelt sårene med Aloe Vera krem (gir raskere sårtilheling).
- Tørre bandasjer med kontaktlag som ikke fester seg i sårene (vaselin/silikon)
- Hevet posisjon på ekstremiteter for å redusere ødem.
- Ibuprofen 400 mg x 2
- Dype skader/Cauchy et al. grad 2-4, d.v.s. utbredelse proksimalt for distale falanger:
- Grad 2-4 henvises sykehus med spesialkompetenase. I vårt område er det plastikkirurgisk avdeling OUS.
- På sykehus kartlegges eventuelt perfusjon med digital subtraksjonsangiografi (DSA), scintigrafi eller MR angiografi. Det kan være aktuelt med trombolyse (innen 24 t etter oppvarming) eller Iloprost (innen 72 timer etter oppvarming) som reduserer risiko for amputasjon med 30-60 %.
Prognose
- Fare for amputasjon
- Senfølger som kuldeintoleranse (men denne kan bedres over år), CRPS, lokal osteoporose, sårdannelser, leddstivhet, arrkontrakturer og webspace deformiteter.
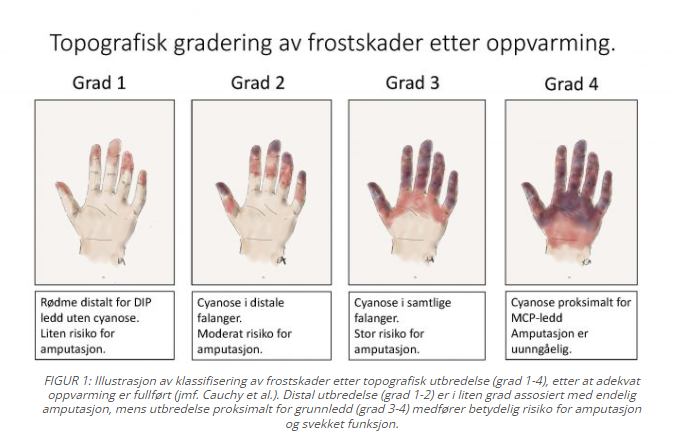
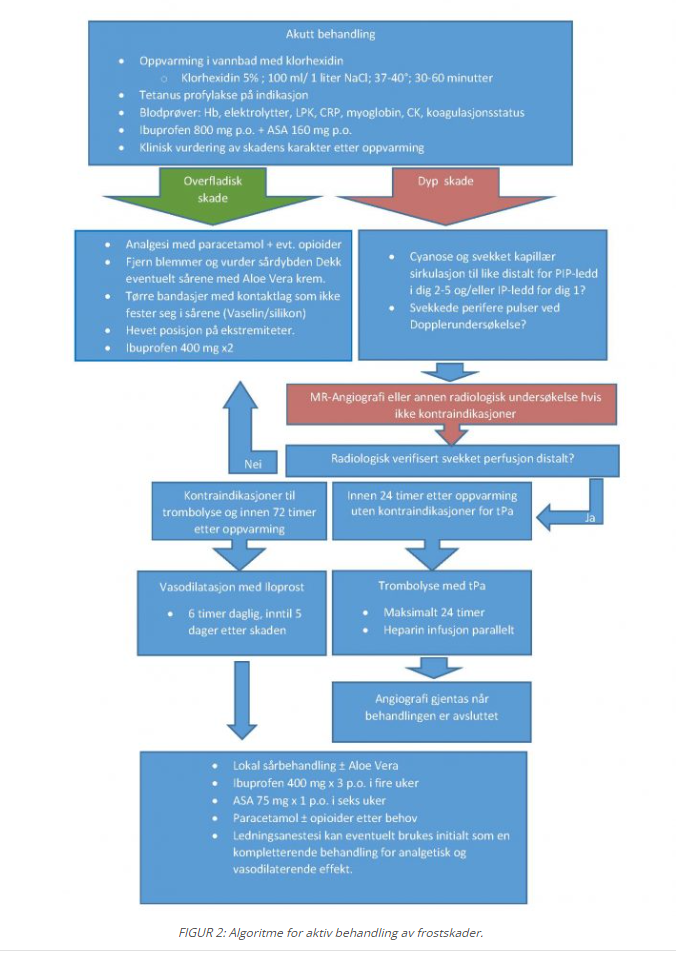
Vedr. øverste blå boks i flytskjemaet: Acetylsalisylsyre (ASA) forligger ikke som 160 mg tabletter. Gi 2 x 75 mg.
Kutt på glass er en viktigste årsak til oversette sene- og nerveskader på hånd og fot.
- Nyknust glass er skarpere enn ”den skarpeste kniv”.
- Glasskårene er ofte små og gir små innstikksteder i huden, men kutter ofte over nerver og sener.
- Glasskader skjer som oftest på en aktiv hånd eller fot ved at man tråkker på et glasskår, mister det på fotryggen eller knuser et glass i hånden. På den aktive hånden står bøyesenene som buestrenger under huden og glasset kutter senene som ”smør”.
Oppfølging av glasskutt:
1. Funksjonsundersøk hånden ved alle glasskader. Nummenhet i fingerpulpa er en overkuttet følenerve (pasienten har alltid rett), manglende tensjon i finger er en overkuttet bøyesene, og smerter ved test av fleksorsene mot motstand er en partiell fleksorseneskade (blod i seneskjeden gir smerter ved test av kraft).
2. Ta alltid røntgen – bestill bløtdelseksponering. En sjelden gang er det indisert med supplerende røntgenundersøkelse, da er CT den rette modaliteten. Det skal alltid foreligge et røntgenbilde ved henvisning til stue 77 for fleksor- og/eller nerveskade etter glasskutt.
3. Ved tvil - ofte alkoholpåvirkede personer - sett opp til funksjonskontroll etter to-tre dager.
4. Alle glasskader på hånd/fot skal ha kontroll her for stingfjerning.
Husk at når man eksplorerer et sår primært skal man ikke legge Martens bind da klem med glass i bløtvevet kan gjøre skaden verre. Glass i hånd skal fjernes. Når det ikke er sene eller nerve skader kan man forsøke dette på skadestuen, men vær forsiktig så nerven ikke blir kuttet av glasset på vei ut av såret. Ved gamle skader med gjenværende glass kan disse fjernes på stue 77. Indikasjonen er at det gir pasienten plager i form av smerter eller infeksjon, og at fremmedlegemet er verifisert på røntgen.
Ansikt:
Ved knust ølglass mot ansiktet vær oppmerksom på utførselsgangen til parotis, nervus facialis samt tårekanalen ved øyenære skader. Kutt gjennom tarsalplaten i øyelokk bør undersøkes og behandles av øyelege.
Underarm:
Fall og slag mot rute eller veggspeil kan gi større lacerasjoner på underarm. Husk distal status (kar/nerver/sener). Test alle fingre for bøy og strekk, både aktiv bevegelighet og med kraft. Husk håndleddsbøyere og -strekkere. Ren muskelskade skal sjeldent gjøres noe med. Medianus og radialis er hovedsakelig håndens ”følenerver”. Ulnaris den motoriske, husk Froments tegn og interossfunksjon (knipe/sprike med fingre).
Hånd:
Husk sene- og nerveskader. Se ”skade etter region”.
Fot:
- Sårskade på fotrygg langs 1. stråle er en overkuttet EHL. Ikke la deg lure av at pasienten kan strekke i grunnleddet, dette er en EHB funksjon. Test strekkekraft i IP-leddet.
- Kuttskader fra glass mot achilles gir nesten alltid en samtidig seneskadeder. Henvis til MR ved minste tvil og immobiliser med gips til diagnosen er klar.
- Ta alltid bløtdelsrøntgen
- Alle skal til kontroll etter 2-3 dager.
- Alle skal til ytterligere en kontroll for stingfjerning
- Pasienten har alltid rett!
Lynnedslag i mennesker er uhyre sjelden.
Det er 4 ulike mekanismer for dette:
- Direkte lynnedslag hvor lynet passerer gjennom kroppen:Alvorligste form.Økt fare når personen bærer gjenstand av metall etc. som leder lynet (paraply, redkskaper etc)
- "Sidelyn":Lynet slår ned i bygning, tre el. lign., men "hopper over" til person i nærheten.
- "Flashover":Lynet ledes langs personens overflate via vått regntøy, svette etc, menuten å passere gjennom personens kroppsvev.
- "Stride potential":Lynet slår ned i grunnen nært en person. Strømbanen slår så opp i det ene benet, og går vanligvis ut kontralateralt ben.
"Sidelyn" og "stride potential" kan affisere flere personer samtidig, men slik "masselynnedslag" er nok sjelden!
Lyn er likestrøm med spenning mellom 3-200 mill. volt og med ca. strømstyrke på 2-3000 A.
Lynnedslag har svært kort eksponeringstid (1-100ms) sammenlignet med f.eks andre høyvoltskader der pasienten ofte blir hengende fast i strømkilden over lengre tid.
Skadene etter lynnedslag ligner øvrige strømskader slik beskrevet under vanlige strømskader.
Behandlingen er prinsipielt den samme.
Huggormgift inneholder meget aktive enzymer som gir lokal reaksjon på bittstedet med smerte, hevelse, blålig misfarging osv. I mange tilfeller merker ikke pasienten selve bittet, de oppsøker lege med symptomer og kombinasjon av anamnese og funn gir diagnosen.
Almensymptomer skyldes frigjøring av kroppseget histamin/serotonin/bradykinin/ PG.
Inndeling av huggorm-bitt:
Skremmebitt: 30 % Skremmebitt gir ikke gift-innsprøyting, og derfor ingen symptomer hverken lokale eller systemiske.
Jaktbitt: 70 % Gift-innsprøyting.
Faktorer av betydning for reaksjon:
Bittstedets lokalisasjon: Bitt på truncus/underekstremiteter gir kraftigere reaksjon enn på overekstremiteter.
Bitt i karrike områder gir kraftigere reaksjoner.
Grad av fysisk aktivet er trolig viktigste determinant for utvikling av systemeffekter;
fysisk aktivitet gir hurtig giftspredning til systemkretsløp.
Barn får samme giftmengde i seg som voksne, men pga kroppsvekten høyere serum konsentrasjon av giften og et alvorligere forløp.
Symptomer
Lokale:
Bittmerke (2 punktformede merker med 3 - 9 mm mellomrom)
(DD: Rottebitt, ofte i eller rundt søppelkasser).
Lokal rubor omkring bittstedet = tegn på giftinnsprøyting.
Smerte og hemorrhagisk ødem som sprer seg sentripetalt og når
maksimum etter 48-72 timer.
Generelle symptomer:
Hyppigste komplikasjon: Dyp venetrombose.
Gastrointestinale: Kvalme, brekninger, diare
Kardiovaskulære: Blodtrykksfall, hemokonsentrasjon, sjokk, oliguri,lungeødem, hjertearrytmier, myocardskade.
Urticaria, glottisødem, bronchospasme.
Andre: Lokal infeksjon, sepsis,DIC/intravasal koagulasjon,Rhabdomyolyse, kompartment syndrom,Nyresvikt,Flebitter, trombocytopeni
Behandling/tiltak:
Generelt:
- Immobilisering
- IKKE suge eller skjære i bittstedet.
- IKKE anlegge tourniquet
- Passiv transport til lege/sykehus
Poliklinisk behandling:
Dersom det ikke er tegn til giftinnsprøyting på bittstedet ( reaksjonsløst bittsted) er det neppe nødvendig med observasjon.
OBS: Tetanus-status.
Observasjon i Observasjonsposten ved Legevakten:
Pasienter kan legges inn på Obs-posten hvis det er tvil om det har vært huggormbitt eller ikke, og ingen av innleggelseskriteriene under er til stede.
Sykehusinnleggelse:
Følgende tilfeller bør innlegges i med. avd på sykehus:
- Ved større lokale reaksjoner
- Alle tilfeller med almensymptomer
- Anafylaksi-lignende sympotmer
- Alle barn med mistanke om huggormbitt
- Eldre, gravide, personer med redusert allmenntilstand, personer som bruker ACE-hemmere
- Personer som er bitt i hode, hals, bryst, mage og rygg
Se ellers FHIs nettside Huggormbitt FHI
Proksimale skader
I prinsippet skal alle stikkskader til albue og kne etter prosedyre legges inn akutt UUS med traumeteam, se prosedyre knivstikk og kapittelet om traume.
Distale skader
For de mer distale skadene gjelder vanlig undersøkelse og behandling:
- Fåkontroll påblødning. Stopp evt større arteriell blødning ved åpakke såret med kompresser, kompresjonssbandasje fra helt distalt, og elevasjon. Sett ikke ligatur uten åha full oversikt i såret.
- Nøye sjekk av distal status mtp nevrovaskulær og seneskade. Dersom du er usikker kan utfyllende sjekk av nerver og sener gjøres ved kontroll dagen etter.
- Grundig vask av såret, ved inngang til ledd bør man konferere ortoped for åvurdere gjennomskylling påoperasjonsstue.
- Lukking
- Primær hudsutur dersom ikke forurenset sår.
- Dypere stikkskader med liten inngangsport og skader som kan medføre blødning i muskulatur bør en vurdere å la stå åpne. Som regel bør man ikke lukke fascier på ekstremiteter pga fare for utvikling av losjesyndrom
- Forsinket primærsutur er alltid et godt alternativ dersom man er usikker.
- Tetanusprofylakse
- Vurder infeksjonsprofylakse med Diclocil.
- Lett komprimerende bandasje, avlastning og elevasjon.
- Evt observasjon.
Tilstander som kan forveksles med rusmiddelpåvirkning:
- Hodeskader
- Diabeteskomplikasjoner (særlig hypoglykemi)
- Nevrologiske sykdommer (for eksempel MS og cerebral parese)
- Hjerneslag
- Psykiatriske lidelser (for eksempel psykoser, mani)
Det kan være vanskelig å vurdere skader hos rusede personer. Ofte opplever man manglende samarbeid, uro og manglende/utilstrekkelige/feilaktige anamnestiske opplysninger. I en slik situasjon er det fare for å mistolke symptomer på skade som uttrykk for ruspåvirkning. Husk at en lav GCS kan være tegn til alvorlig hodeskade og man skal derfor ta dette alvorlig og utrede pasienten på samme måte som en vanlig pasient. Ruspåvirkede personer bør møtes med en beroligende og aksepterende holdning. Tenk på egen sikkerhet og benytt alarm. Ta eventuelt med en sykepleier under konsultasjon.
Gjør en grundig klinisk undersøkelse som ved andre skader. Se spesielt etter tegn til hodeskade, hematomer eller kutt. Berusede personer som faller får gjerne ikke tatt seg for og risiko for hodeskade er større. Kutt i hodebunn behandles i henhold til avsnitt sårskade etter region: Hodebunn. Kle av pasienten for å se etter tegn til skade andre steder på kroppen, og gjør primary survey i henhold til frasen i DIPS.
Ruspåvirkede pasienter med tegn til hodeskade og indikasjon for CT bør få tatt dette før videre observasjon. Dersom dette ikke lar seg gjøre grunnet urolig pasient kan pasienten observeres på Obs-post eller Obs-rommet i regi av Allmennseksjonen. Pasienter skal ikke ligge på skadeseksjonen for observasjon av rus.
Observasjonsrommet
For antatt ruspåvirkede pasienter hvor det er bekymring for rusens dybde eller bekymring for skader som ikke lar seg avdekke på grunn av rusinntak. Primary survey skal være gjort før pasienten overføres til Obs-rommet. Kan observeres i inntil 4 timer. Skal ikke benyttes til overnatting. Konferer med skiftleder Allmennseksjonen som kommer over for å vurdere pasienten sammen med skadelege. Før hjemreise etter endt observasjon skal pasienter med akutt skade som har skjedd i ruspåvirket tilstand alltid tilbake til Skadelegevakten for ny vurdering. Pasienter som observeres på Obs-rommet på Allmennseksjonen overlyttes derfor, men blir stående på vår liste med "VENT" i feltet for Seng i DIPS, og "Kommer tilbake, er på Obs-rommet" eller lignende i merknadsfeltet.
Innleggelse
Dersom vedvarende lav GCS er det indikasjon på bakenforliggende årsak til lav bevissthetstilstand og pasienten bør innlegges på sykehus. Ruspåvirkede pasienter der det er mistanke om alvorlig skade skal innlegges direkte på sykehus.
Nedsatt GCS skal aldri tillegges rus, men vurderes som om den skyldes skaden.
|
Hodeskade |
Alkoholintox |
|
Psykisk uro |
Kritikkløs |
|
Balanseproblemer |
Balanseproblemer |
|
Kvalme-oppkast |
Kvalme-oppkast |
|
Snorkende respirasjon |
Dyp respirasjon |
|
Forvirret |
Sløv/søvning- snøvlete tale |
|
Hodepine |
Hodepine |
|
Amnesi-lammelser |
Amnesi |
|
Blek-kaldsvett |
Rødmusset ansikt-fuktig |
|
Fallende puls, stigende BT |
Høy smertetreskel |
|
Økt kroppstemperatur |
Lavt blodsukker |
”En fellesbetegnelse på atferd hvor en person bevisst påfører seg fysisk eller psykisk smerte”. I underkant av 1% av skadene som behandles ved Skadelegevakten skyldes selvskading. Det er et omfattende problem, først og fremst hos ungdommer og unge voksne, og er vanligere hos jenter enn hos gutter. Kun en brøkdel søker hjelp ved legevakt eller annen institusjon.
Vanlige skademekanismer
Kutting, risping, brenning, overdose av alkohol / legemidler samt svelging av fremmedlegeme.
Ses ofte i forbindelse med
Depressive lidelser, PTSD (særlig etter seksuelt misbruk), spiseforstyrrelser, dissosiative lidelser, rusmisbruk og personlighetsforstyrrelser.
Triagering og overføring til annen behandlingsinnstans
Mange kan vente på vanlig måte, men ha lav terskel for prio 2. Pasienter uten følge med fare for ny selvskading under oppholdet må ha kontinuerlig tilsyn, også ved toalettbesøk.
Ved overførsel til Allmennlegevakten: Ta kontakt med skiftleder og avtal hvor på Allmennlegevakten pasienten skal vurderes. Pasienten følges til Allmennlegevakten av vårt personale, og skal være tatt i mot av personale fra Allmennlegevakten før vi går. Ved overføring til SAA og Psykiatrisk legevakt gjelder også at pasienten skal være tatt i mot av helsepersonell før vi går.
Anamnese
Selv om vi ikke går inn i bakenforliggende problematikk hos mange av pasientene fordi de er i pågående behandling og kommer med følge fra behandlingsinstitusjonen, er det som alltid viktig og riktig å møte alle med empati og forståelse. Ta opp anamnese på vanlig måte og kartlegg hva som har utløst selvskadingen, og hvordan pasienten har skadet seg.
Kirurgisk sårbehandling
Vurder sammen med sykepleier hva som er egnet for henholdsvis sutur og stripsing, og ta hensyn til pasientens eventuelle erfaringer med forskjellige lukningsmåter.
Gi infiltrasjonsanestesi med lidocain 1% og vask på vanlig måte. Det kan være vanskelig å oppnå god bedøvelse hvis det er mye arrvev som gjør det vanskelig for lidocainet å diffundere ut i vevet. Gi eventuelt påfyll og vent 5-10 min på effekt.
De fleste som kutter seg bruker skalpell eller barberblad. Dette gir ofte pene sårkanter som egner seg for fortløpende sutur (se illustrasjon). Resultatet blir like pent og behandlingen tar kortere tid. Ved uregelmessige kanter eller stjerneformede kutt kan hjørnesutur være velegnet.
Suicidalitet
Skal dokumenteres i alle journalnotat.
Hvis pasienten angir suicidalitet eller oppfattes som mulig suicidal skal en suicidalitetsvurdering alltid gjøres.
Tilbud
DPS: Kl. 09-16. Hvis pasienten kommer på dagtid og ikke er i et behandlingsopplegg prøver vi å organisere time ved å ringe DPS.
PL: Psykiatrisk legevakt har åpent kl.16-23. Suicidalitetsvurdering eller samtale.
Allmennavdelningen: Suicidalitetsvurdering på nattetid etter at PL har stengt.
SAA: Sosial Ambulant Akuttjeneste. Samtale samme dag, eventuelt ringe pasienten dagen etter.
Sektorsykehus: Frivillig innleggelse ved psykiatrisk avdelning, eventuelt innleggelse etter paragraf. Se retningslinjer og mal i svarte mapper i basen.
GENERELT
Ballistiske sår kan oppstå fra en rekke prosjektiler, inkludert kuler, glassplinter, spiker eller gjenstander fyrt fra f eks gressklipper eller hardt vær.
Prosjektilet vil når det treffer menneskekroppen avgi energi og energien som avgis er avhengig av oppbremsing i vevet.
Vevsskaden er avhengig av:
- Egenskaper ved prosjektilet. (Hvor mye energi fra prosjektilet avgis vevet og hvor raskt energien avgis.)
- Prosjektilets form: Små, lette prosjektiler bremses raskere og vil tidlig destabiliseres og rotere i vevet, mens tunge lange og smale prosjektiler perforerer mer av vevet og bevarer mye av sin energi. Ekspanderende ammunisjon er konstruert slik at den deformeres og fragmenteres ved anslag.
- Hastigheten til prosjektilet.
- Vevsødeleggelse ved lavhastighetsprosjektiler (revolver, pistol, enkelte automatvåpen) skyldes laserasjon og knusning. Kulen knuser vevet den er i direkte kontakt med og avgir liten energi til omkringliggende vev. Sårkanaldiameter er tilnærmet lik prosjektilets diameter og gir liten inn og utskuddsåpning.
- Vevsødeleggelse ved høyhastighetsprosjektiler (jaktrifle, gevær, militære håndvåpen, automatvåpen) skyldes i tillegg kavitetsdannelse. Vevet komprimeres og akselereres kraftig fremover og til sidene. Grunnet trykkforandringer vil kaviteten kollabere og ekspandere og pulsere slik med avtagende amplitude og vevsødeleggelsen blir omfattende. Klesrester og materie utenfra suges inn i sårhulen. Inngangsåpningen er liten med runde fine kanter og en grå kruttring rundt, eller med brannskader og større sotforurensning ved kontaktsår. Utgangsåpningen er større og typisk stjerneformet, med frynsete sårkanter og ofte synlig underliggende vev.
OBS prosjektiler fra lavenergivåpen som luftvåpen har liten energi, men kan under uheldige omstendigheter penetrere inn i vitale organ. Det samme gjelder hagleskudd på langt hold.
- Hvilke organer eller strukturer som treffes. (Vevets elastisitet og tetthet.)
- Elastisk vev som arterier, nerver er mer resistente og skyves lett til siden.
- Større energi absorberes i vev med stor tetthet og vevsdestruksjonen blir større, som i muskel, lever, milt og hjernevev.
- Minst kavitetsfenomen fås i elastisk vev med lav tetthet som i lungevev.
DIAGNOSTIKK
Identifisering av type skuddskade (om det dreier seg om høy- eller lavenergiskuddskade) anemnestisk og ved hjelp av sårinspeksjon, se over. Alle pasienter skal kles helt av og inspiseres. Sår i aksille, halsgrop, perineum, skalle og hudfolder kan være skjult. Obs Log-roll. Man må telle antall skuddhull nøye og ved røntgen kartlegge alle prosjektiler. Summen av hull og antall prosjektiler må være delelig med to.
BEHANDLING/TILTAK
Alle skuddskader bør innlegges sykehus! Pasienten skal raskest mulig transporteres til Ullevål Jfr. Skadelegevaktens akuttprosedyre for stikk og skuddskade mot thorax/abdomen/hode/hals/ og prosedyreskriv for traumepasienter. Røntgendiagnostikk på Skadelegevakten er ikke nødvendig da dette kan fordrøye behandling. Enkle sårskader i ekstremiteter hvor man er 100% sikker på at det ikke er dypere skader i muskel/vev kan behandles på Skadelegevakten.
Generelle prinsipper for sårbehandling:
Alle skuddskader er forurensede og skal ha antibiotikaprofylakse, og tetanusprofylakse, såret skal grundig revideres og ikke lukkes primært.
Enkle sår ved lavhastighetsskade: (utgangsåpningen ofte er ubetydelig større enn inngangsåpning)
- Debridiere utgangs og inngangssår.
- Skylle med H2O2 og NaCl.
- Sårene legges åpne for sekundær tilhelning/forsinket primærsutur 4-5 d etter skade. Sårene pakkes løst med tørre kompresser. Såret trenger ikke skiftes før forsinket sutur og ved sutur av såret skal fibrinhinnen som er dannet i bunnen av såret ikke vaskes bort, da den beskytter mot bakterieinvasjon.
- Dicloxacillin + Tetanus etter vaksinasjonsstatus.
- Det er ikke nødvendig å fjerne kulen dersom den ikke ligger i ledd.
Kompliserte sår ved høyhastighetsskade: (utgangsåpning er betydelig større enn inngangsåpning) gir store kaviteter med vevsdestrukjon, kapillærskade og devitalisert vev og omfattende eksogen kontaminasjon i vevet. De skal legges inn på kirurgisk avdeling for vide incisjoner med omfattende debridement av nekrotisk vev, fasciotomi og fjerning av benbiter.
Fallgruver:
- Utilstrekkelig vurdering av skadene.
- Skjulte temporærkaviteter.
- Inadekvat debridiering.
- Sent innsatt antibiotika
Primærsutur
- Sprøytevæsken kan ved uhell presses dypt ned i hud/subdermalt vev.
- Ofte beskjedne funn initialt (dokumenter når skaden skjedde)
- Etterhvert hevelse, smerter, og redusert sensibilitet.
- Smertene øker på og det tilkommer så ødem.
- Obs fare for vevsnekrose!
Tiltak:
- Grundig undersøkelse med sensibilitets-test.
- Henvis til kir. avd sektorsykehus som ø.hj.
- Det må foretas spalting av skadet vev/spalting av seneskjeder ved håndskader, med fjerning av sprøytevæske.
- Selv ved beskjeden skade skal pasienten innlegges (skaden kan være mye større i dypet enn det overflaten gir inntrykk av)
Patofysiologi:
Elektriske strømskader er resultat av at elekrisk strøm konverteres til varme når den går gjennom vev. Alt vev kan affiseres.
Faktorer av betydning for graden av skade:
- Spenning: Høyspenning gir alltid skade.Lavspenning (husholdningsstrøm) kan gi skade, men ikke nødvendigvis.
- Varighet av strømmen (langvarig eksponering gir større skade-potensial):Strømeksposisjonen kan gi muskelspasmer, som medfører at kontaktpunktet"henger fast" i strømkilden. Dette gir dermed lang strøm-eksponeringstid,noe som kan øke skadegraden.
- Likestrøm/vekselstrøm: Vekselstrøm er farligere enn likestrøm.Vekselstrøm med lav volt (særlig i frekvensområdet ca 40-150Hz) kan gifare for ventrikkelflimmer.Ved høyvoltspenning gir høyfrekvent likestrøm og vekselstrøm lik skade.
- Strømbane i kroppen:Elektrisk strøm ledes bedre i væske enn i fast vev (untatt metall). Strøm ledesderved bedre gjennom kar, muskler, fuktig hud, tynn hud enn gjennombenvev, og tørr velkeratinisert hud.Høy vevsmotstand gir økt varmeutvikling.Vevsmotstanden har betydning både for skadegrad og strømbane gjennomkroppen: Høy hudmotstand gir økt lokal vevsskade. Lav hudmotstandderimot, gir økt fare for strømbane gjennom viscerale organ, med systemiskekomplikasjoner fra hjerte-karsystem etc.Elektrisk strøm har alltid et inngangs- og et utgangsfokus i kroppen.Når inngangsport er en arm (noe som er svært vanlig) vil ofte utgang væregjennom kontralateral arm eller gjennom underekstremitet.Dette medfører at strømbanen går gjennom thorax og intrathorakale organer.
OBS: Det er alltid fare for myocardskade/arrytmier ved strømskade.
Klinikk:
Forbrenning.
Overfladisk hudlesjon kan være sparsom, men med mer utbredt dypere vevsskade. Spør pasienten om smerter/smerte-utstråling.
Denne kan samsvare med strømmens bane gjennom kroppen og kan isåfall gi mistanke om dypere vevsskader/skader langs muskulatur, kar etc.
Hudlesjonene er ofte fullhuds-lesjoner.
Stikkflammen som kan slå opp, kan gi lokal brannskade avhengig av eksposisjonssted.
Strøm som ledes eksternt til kroppen fra jordkontakt gir en strømbue som favoriserer en strømbane med lite motstand.
Dette gir ofte en brannskade ("arc burn") med predileksjonssted på fleksorsiden av vrist, håndledd og i axille siden hånden selv ellers er vanligste affiserte strømport.
Graden av sårskade (særlig på inngansport for strømbanen) kan gi indikasjon på alvorlighetsgrad av strømskaden. Pasienter med større sårskader bør derfor innlegges i sykehus.
Komplikasjoner:
- Myocardskade
- Kardiale arrytmier
- Pulmonal skade, evt respirasjonsstans:Kardiopulmonale komplikasjoner oppstår vanligvispå selve skadetidspunktet.
- Bevisstløshet, kramper
- Muskulær skade:Muskelhenfall gir frigjøring av myoglobulin ogsekundær nyreskade, rhabdomyolyse.
- Muskulær skade kan også gi kompartment-syndrom.
- Akutt nyreskade
- Nevrologiske lesjoner:Nervevev er svært sårbart for elektrisk skade pga dets lave motstand.Nervelesjoner kan også utvikles sent i forløpet, noen ganger inntil6-9 mnd etter selve skaden.Nevrologiske lesjoner er oftest reversible, men sequele kan seesbåde i form av CNS-affeksjoner, skader på spinalt nivå og perifernerveskade.
- Vaskulære skader:Direkte vaskulær skade er hyppigere etter strømeksponering enn etter andre brannskader.Større blodkar er mindre utsatt for skade, pga evne til å transportere vekk varmeutviklingen.Mindre kar kan derimot utsettes for utstrakt skade, som kan resultere i tromboser og sirkulasjonsdefisitt, hvilket kan være årsaken til realtivt høy amputasjonshyppighet.
- Katarakt-utvikling: Katarakt utvikles hyppig ved høyspennings-skader. Ved strømskade proximalt for clavicula utvikles katarakt hos inntil 30 % av pasientene, og særlig hvis inngangsport for strømmen er i hodet.Latensperiode før symptomer på nedsatt syn kan være ½ - 3 år.
Tiltak/behandling:
Hjelp på skadested:
- Frigjør pasient fra strømkilden. Pasienten kan "henge fast" i strømkilden.
- Skal pasienten løsnes mekanisk, må hjelpepersonell ha god beskyttelse;isolerte sko/gummihansker osv.
- Høyvoltspenning må slås av og overhodetikke berøres av redningspersonell.
- ABC.
- Væsketilskudd viktig (hypovolemi kan utvikles pga raskt væsketap tilskaddvev. Store væskemengder kan være nødvendige hos pasienter med høyspennings-skade; disse har større væske og elektrolyttap enn pasientermed termisk brannskade av ekvivalent utbredning.
Behandling av brannskade:
Lavvolt-skader er vanligvis begrenset til området for lokal kontakt.
- Ved mindre, overfladisk brannskade benytt generelle prinsipper.
- Ved mistanke om dypere skade skal pasienten innlegges i sykehusavd.
Høyvoltskade
- Høyvoltskader med devitalisert hud, fettvev, muskulatur etc. er oftest et
- kirurgisk anliggende (debridement, amputasjoner etc kan bli nødvendig).
Observasjon:
Alle pasienter hvor strømbanen kan ha gått gjennom thorax børobserveres i 1 døgn (pga. faren for myocardskade med arrytmier)
EKG (normalt EKG initialt utelukker ikke arrytmiutvikling senere i forløpet - 24 timers observasjon er derfor indisert).
Labprøver (serum-CK for å utelukke muskulært henfall), samturinprøve for å utelukke event, rhabdomyolyse (se eget kapittel).
Behandling av komplikasjoner er en sykehusoppgave.
Rhabdomyolyse:Innlegges i med. avd. for forsert alkalisk diurese.
Kompartmensyndrom: Kir. avd. for fasciotomi.
Kardiale komplikasjoner: Med. avd. for overvåkning.
Kan være eneskader, med bil, annen syklist, fotgjenger eller trikkeskinne.
Pasienter som sykler med promille er mer utsatt for ulykker og pådrar seg ofte mer alvorlige skader enn de ellers ville fått ved samme uhell. Pasienten kan ha alt fra lettere skader til alvorlige skader.
Høyenergitraume
Først man må kartlegge om dette er høy- eller lavenergiulykke, se kapittelet om traume.
Hode- og nakke
Få frem om pasienten har brukt hjelm. Se forøvrig kapittelet om hodeskader. Vurdering av indikasjon for CT caput følger skandinaviske retningslinjer.
Ansikt
Ofte skrubbsår i ansikt. I ansiktet er det spesielt viktig å rense sårene, da asfalt partikler i såret kan gi tatoveringsmerker. Skade på tenner? Passer bittet? (obs fraktur i mandibula). Se kapittelet om ansiktsskader
Thorax
Ribbensbrudd er ikke sjelden ved sykkelulykker. Viktig å undersøke om pasienten er kompresjonsøm i thorax. Dyspne? Obs pneumothorax . Avdelingens rutine er at det alltid tas rtg thorax ved sykkelulykker med mistanke om brudd i overarm, skulder eller thorax. THORAX
Abdomen
Har pasienten fått noe inn mot magen i sammenstøtet? Ikke uvanlig å få sykkelstyret inn mot magen. Er pasienten bløt og uøm i abdomen? Obs lever og milt skade. Lav terskel for å sende videre til sykehus hvis pasienten har smerter i abdomen.
Ekstremiteter
Brudd i håndledd, fingre, albue og krageben er de hyppigste skadene i over og underekstremiteter. Disse behandles på vanlig måte etter at potensielt alvorlige skader er utelukket eller behandlet.
Sårskader
Bortimot alle pasienter som har vært utsatt for sykkelulykker har sårskader. Varierer fra små overfladiske sår til store forurensede skrubbsår. Enkelte kan ha store skrubbsår som er forurenset med asfalt og grus partikler.
Skrubbsårene er viktig å rense nøye. Både med tanke på infeksjonsrsisko og for å unngå tatoveringsmerker. Sykepleier legger som oftest på xylocain gel før legen kommer inn til pasienten. Noen ganger gir ikke dette tilstrekkelig smertelindring og man bør da sette xylocain infiltrasjons anestesi.
Er det vanskelig å få såret helt renset bør man bruke tannbørste og hydrogenperoksid. Noen ganger må man revidere med skalpell. Vurder om pasienten skal settes på antibiotika om man ikke får såret helt rent.
Dypere sår sutureres på vanlig måte, men er såret veldig forurenset bør man vurdere om såret skal gro fra bunnen av eller forsinket primær sutur.
Bicyckle Spoke Injury
Ikke uvanlig skade hos barn som sitter på baksete av sykkelen. Foten kan da lett komme inn i eikene når sykkelen er i fart. Man får da en kraftig vridning og slag i foten. Denne type traume kan gi stor bløtdelsskade med nekrose i fot og ankel. Omfanget av skaden er ofte vanskelig å se initialt, man må derfor ta pasienten til kontroll etter 24 og 48 timer. Man må også ta røntgen for å utelukke brudd, men aldri gipse primært grunnet mulig utvikling av hevelse. Hydrokolloidbandasje anbefales fremfor andre bandasjetyper. Svært forsiktig og løs bandasjering uten trykk.
INFEKSJONER I HUD OG UNDERHUD
En abscess er en pussansamling i en ikke anatomisk kavitet. Bakteriologi: Svært ofte staph. Aureus
Generelt
Vurder alle abscesser individuelt og tenk differensialdiagnose. En kul lokalisert i nærheten av kar f.eks. på halsen eller i lysken kan være et aneurisme, en kul rundt umbilicus eller i lysken kan være et hernie. Incisjon ved en av de nevnte tilstander gir en ubehagelig overraskelse!
I de fleste tilfeller får det ingen behandlingsmessig konsekvens å ta bakterieundersøkelse av en abscess. Behandlingen er kirurgisk og antibiotika er sjelden indisert. Ved atypiske abscesser eller et atypisk forløp vurder muligheten for annen etiologi enn gule stafylokokker. Tbc kan av og til danne abscess, f.eks. på hals eller i axillen.
BEHANDLING AV ABSCESS
Behandlingen er kirurgisk incisjon og tømning av abscesshulen og deretter drenasje. Antibiotika, lokalt eller systemisk, er vanligvis unødvendig. Uttrykket "ikke moden abscess" er ofte misvisende, og brukes av leger som kvier seg for å incidere. I de fleste tilfeller med hevelse, rubor og smerte foreligger en abscess i dypet selv om man ikke kjenner fluktuasjon. Får man ikke ut puss er årsaken ofte at incisjonen er lagt for overfladisk.
Hygienetiltak
Personalet skal beskytte seg selv og andre pasienter for smitte. Abscesser kan stå under trykk og sprute ut fra abscesshulen ved incisjon. Bruk gul pussfrakk, hette munnbind, hansker og beskyttelsesbriller. Håndvask etter prosedyren.
Analgetika
Abscesser er svært smertefulle. Anestesi med Xylocain gir ofte dårlig effekt i infisert vev. Bruk derfor ringanestesi: Xylocain (event. med adrenalin) settes vifteformig med flere små injeksjonskvadler i huden langs randsonen omkring abscessen. Standard prosedyre er at det trekkes opp 10 ml xylocain 1%, ofte trenger man 20 ml for å få anestesert i ring rundt abscessen. Hos friske voksne er 20 ml xylocain 1% uproblematisk. Vent 5-10 min på samme måte som ved ledningsanestesi. Suppler event. med diazepam (Stesolid) ved urolig/fortsatt smertepåvirket pasient (5-10 mg i.v.). Suppler med litt infiltrasjonsanestesi i taket der incisjonen skal legges ved behov.
Injeksjon i selve abscesshulen er ofte smertefullt, har ofte dårlig effekt og gir stor risiko for sprut.
Incisjon
Planlegg incisjonen. Incisjonen settes langs naturlige hudfolder/rynker (Langers linjer) av senere kosmetiske hensyn. Incisjonen skal lages stor nok! Bruk fortrinnsvis en rett incisjon. Kryssincisjon gir god drenasje, men dårlig sirkulasjon i hjørnene gir dårligere kosmetisk resultat. Etter at huden er snittet med skalpell brukes en liten arteriepinsett til å sprike i dypere lag for å åpne abscesshulen helt. Tøm abscessen grundig for puss/koagler/talg ved hjelp av kompresser eller tupfere som klemmes mot huden omkring incisjonen. Med god ringanestesi er dette akseptabelt for pasienten. Med kun anestesi i taket er det unødvendig smertefullt. Skyll deretter med rikelig saltvann.
Drenasje
Etter tømning må abscesshulen holdes åpen i minst 1-2 døgn. Legg inn dren dersom det er mulig. Bruk silikon bølgedren som klippes til egnet størrelse og festes til huden en sutur for å unngå at det faller ut (eller inn). Fyll ikke sårhulen med salve eller kompresser, dette hindrer også normal drenasje. Ikke bruk vaselin-nett eller annet som ” veke”. Ikke sutur etter incisjon og drenering! Insciderte abscesser skal granulere sekundært.
Bandasje
Der det forventes rikelig sekresjon fra såret legges deretter en stor, absorberende kompress (10x60). Ved incidert sacralabscess dekkes incisjonen med santitetsbind + ekstra cellestoff over denne holdt på plass av en nettingtruse.
Kontroll/oppfølging
Alle insciderte abscesser tas tilbake til kontroll innen 24 timer. Ved denne kontrollen inspiseres området for å sikre at infeksjonen går tilbake, og at det ikke er tegn til gjenværende abscesshule eller residiv. Deretter skylles abscesshulen med saltvann. Dersom abscessen virker fullstendig tømt, kan drenet fjernes, og abscesshulen overlates til sekundærgranulering. Videre bandasjering kan da gjøres med tørre bandasjer som pasienten selv skifter i noen dager. Pasienten kan (og bør!) skylle daglig med hånddusj direkte mot området evt kan pasienten få hjelp til sårskift ved lokalt helsesenter. Ved manglende bedring eller forverring, vurdere å insidere på nytt, lage incisjonen større, legge til antibiotika, legge inn for større revisjon evt utredning med UL for å se etter dypere abscesslommer.
ABSCESSER, SPESIELLE TYPER (IKKE REVIDERT)
ATHEROM, INFISERT
Nytilkommet rubor/dolor i kul som har "vært der en stund" vurderes som mulig infisert atherom. DD: Cancer, fibrom. Dersom abscessen ikke er sprengmoden/smertefull kan man evt. vurdere peroral antibiotika. Talgcysten kan så fjernes i sin helhet i "kald" fase for å hindre residiv (henvises evt til kirurgisk poliklinikk). Ved fluktuasjon/fullmoden abscess i tilslutning til atheromet må det incideres og tømmes for puss.
BARTHOLINITT
Henvises til incisjon og behandling ved gynekologisk avdeling (mottas vanligvis ved gyn. pol. neste dag).
”BOMSKUDD”
Sprøytenarkomane som setter "bomskudd" med narkotika (heroin, amfetamin eller blandinger) utvikler noen ganger store, svært smertefulle abscesser. Heroin oppløst i ascorbinsyre satt subcutant eller i muskulatur, er ofte årsak til at såkalte "bomskudd" utvikles. Noen ganger utvikles disse abscessene svært langsomt og kan komme flere dager til uker etter injeksjonen.
De fleste mindre "bomskudd" kan incideres i lokalanestesi. Husk beskyttelsestiltak (smitteverngult og briller!). Vurder å legge inn bølgedren. Svære abscesser med stor hevelse av ekstremitetene, allmennsymptomer med feber (høy CRP) og redusert allmenntilstand henvises infeksjonsmedisinsk avdeling, Ullevål sykehus (ingen sektorinndeling). Spesielt dype abscesser i fossa cubiti bør inscideres av øvet hånd i generell anestesi. Hos pasienter med redusert infeksjonsforsvar (HIV/AIDS) er det anbefalt liberal antibiotikabruk også ved abscesser.
MAMMA-ABSCESS
Disse skal i utgangspunktet ikke incideres ved legevakten.
Dersom pasienten er betydelig allment påvirket eller septisk skal pasienten henvises til sitt sektorsykehus for vurdering. Puerperale abscesser henvises til gynekologisk vakthavende. Ikke-puerperale abscesser henvises til bryst/endokrin dagtid, på vakttid henvises til vakthavende gastrokirurg.
Ved mistanke om abscess i bryst (puerperale og ikke-puerperale) der pasienten er i god AT og ikke sepisk henvises pasienten til Brystdiagnostisk senter ( BDS). BDS har åpent hverdager frem til kl 15.00. På ettermiddag/kveld/natt og helg skal pasienten henvises til henholdsvis vakthavende gynekolog eller gastrokirurg som deretter henviser pasient til vakthavende LIS radiologisk seksjon for bildediagnostikk. Etter kl 15.00 hverdag og i helger kan man ut fra den enkelte pasients klinikk vurdere om pasienten kan møte første virkedag på BDS for bildediagnostikk. Dersom pasienten ikke skal møte til undersøkelse på sykehus samme dag er det ofte indikasjon for oppstart av AB etter retningslinjer. (Førstevalg: Dicloxacillin, ved penicillinallergi erythromycin)
Henvisning til radiologisk undersøkelse BDS på OUS (ikke sekundærhenvisning men "Henvisning til radiologi og nuklærmedisin", dvs samme skjema som til MR) må sendes i Dips elektronisk eller på Fax( 22935965). Telefonnummer til BDS (OUS) er 22782488. Dette telefonnummer kan også gis til pasienten slik at vedkommende kan ta direkte kontakt med BDS for å få avtalt time.
Om mastitt uten abscess, føl lenken Mastitt
PERIANAL ABSCESS
Resulterer i fistler i 40-90 % av tilfellene og bør henvises til sektorsykehus. Slike abscesser kan være grunn til akutt innleggelse. Man skal være svært forsiktig ved incisjon av disse fordi dype incisjoner kan skade sphincterapparatet. Sprengmodne og smertefulle abscesser kan evt incideres hvis man kan gi god lokal anestesi, men konferer med vakthavende på gastrokirurgisk avd først vedrørende mulighet for innleggelse.
SACRALABSCESSER
Kan incideres primært. Vifteformet infiltrasjonsanestesi. Legg stor langsgående incisjon (2-3 cm). Dren er ikke nødvendig (og smertefullt) når incisjonen er stor nok! Saltvannskompress første døgn (se under bandasjering). Videre tiltak: Daglig skylling med hånddusj (etter toalettbesøk). Incisjonen skal sekundærgranulere. Pasienten skal informeres om risko for residiv. Se etter poreåpninger og fisteldannelse i rima internates. Anbefal bruk av hårfjerningskrem. Henvis til kirurgisk behandling i rolig fase ved gjentatte episoder.
Hyppigst hos smågutter pga fimose (trang forhud).
Behandling:
- Lokal behandling tilstrekkelig (daglig vasking/skylling).
- Det er ikke nødvendig å trekke forhuden tilbake!
- Bruk f.eks. sprøyte og skyll først med saltvann eller klorhexidin.
- Installer fucidin salve eller bacimycin salve under forhuden (også dette med sprøyte, uten nål, selvfølgelig!)
Akutt overfladisk infeksjon i hud og underhud, vanligivs forårsaket av beta-hemolytiske streptokokker gruppe A. Blandingsinfeksjon med stafylokokker kan forekomme, vurder dette ved terapisvikt. Gir vanligvis mild til moderat infeksjon. Hyppigst hos eldre pasienter. Smittemåte oftest ved infeksjon gjennom smålesjoner i huden (ofte i eksematøse forandringer) f.eks. ved ulcus cruris, varikøst eksem, soppinfeksjoner mellom tærne eller otitis externa. Inkubasjonstiden kan være fra få timer til flere dager.
Klinikk
Lokale tegn: Flateformet lett elevert rubor i huden, skarpt avgrenset mot normal hud. Varmøkning, ødem og indurasjon. Smerter. Almensymptomer: Feber, sykdomsfølelseer vanlig men kan mangle. Vanlige lokalisasjoner er ansikt og ekstremiteter. Komplikasjoner kan oppstå dersom infeksjonen sprer seg i dybden (nekroser og abscessdannelse). Erysipelas i ansiktet kan bre seg via orbita til sinus cavernosus og gi streptokokkbakteriemi eller streptokokkmeningitt. Konferer med Ullevål ved ansiktserysipelas; ofte anbefales lavmolekylært heparin i profylaksedose for å forebygge sinusvenetrombose.
DD: Artritt, urinsyregikt, inflammasjonstilstander i bløtdelene, Erytema nodosum. Nekrotiserende fasciitt. Tromboflebitt.
BEHANDLING
Hvis feber > 38 og klinisk sikker erysipelas: parenteral behandling i sykehus
Hvis afebril og i god allmenntilstand: behandle ambulant med:
fenoksymethylpenicillin 660 - 1320 mg (1 - 2 mill IE) x 4 po (avhengig av kroppsvekt og alvorlighetsgrad). Behandlingstid 7 - 10 dager, lenger ved treg behandlingsrespons. Ved erysipelas lokalisert på et sted med dårlig sirkulasjon f.eks. på leggen hos eldre, kan være nødvendig med langvarig behandling (2-4 uker). Rask kontroll hos oss.
Hvis gråsone: vurder iv. behandling på obs-posten (rutine obs-posten er 2 mill x 6). Det kan noen ganger være aktuelt å øke serumkonsentrajonen av penicillin ved å gi samtidig Probecid 500mg x 4
Hvis terapisvikt på penicillin og/eller mistanke om stafylokokkinfeksjon: erstatt penicillin med Diclocil® 500 mg x 4 (voksne) hvis pasienten fortsatt er afebril. Hvis terapisvikt og febril: legg inn for behandling i sykehus. Alternativ til penicillin: Erytromycin 500 mg x 4, Keflex eller Dalacin.
Impetigo (brennkopper) er overfladisk infeksjon i huden. Agens: Staph. aureus og/eller streptokokker. Hyppigst hos barn, spres ofte fra nesekaviteten til hud ved at barn graver seg
i nesen og overfører bakterien til hudrifter via neglene.
Klinikk
Overfladiske lesjoner med gule avgrensede kruster på rødlig base. Begynner oftest som en enkelt efflorescens, men spres lett og kan i løpet av kort tid gi "satellitt" lesjoner.
Behandling
- Fjerne krustene med vask med saltvann og mekanisk fjerning.
- Vask sår med Klorhexidin (1%). Tørk med kompresser som kastes etter bruk.
- Smør på Brulidine krem.
Ved mer utbredte forandringer, eller påvirket allmenntilstand (sjelden):
Systemisk behandling med penicillin tbl. (ta isåfall prøve til bact. us før oppstart
av behandling, slik at medikamentjustering kan foretas ved resistens).
Info til pasient/foreldre
Hygiene/håndvask viktig (impetigo smitter lett). Unngå kloring. Grundig rengjøring ved fellesbruk av badekar. Send med skriftlig infomasjon på eget ark.
Neglekirurgi
Enten man skal behandle akutte negleskader eller kroniske tilstander er følgende punkt viktige forutsetninger for vellykket kirurgi:
- Grunnleggende kunnskap om neglens anatomi og fysiologi
- God diagnostisering gjort på bakgrunn av anamnese, klinisk undersøkelse, eventuell bildediagnostikk og annen supplerende diagnostikk etter behov
- Riktig utvelgelse til riktig prosedyre, og god forberedelse av pasient og utstyr
- God anestesi
- Hemostase
NEGLENS ANATOMI
Negleenheten består av matrix, de proksimale og laterale neglefoldene, hyponychiet og neglesengen. Viktigst av disse er matrix, der keratinocytter differensieres til selve neglen. Den proximale delen danner oversiden av neglen, mens den distale delen som sees som den hvite halvmånen (lunula) distalt for neglebåndet (cutikkelen), danner den volare/plantare delen av neglen.
Neglesengen strekker seg fra distale del av matrix til hyponychiet som forsegler distale del av neglesengen ved å feste seg opp mot undersiden av neglen og mot pulpa volart/plantart. Sengen er rikt vaskularisert, og har langsgående riller fra proximalt mot distalt. Den bidrar med noe epitel til undersiden av neglen og limer derigjennom neglen til neglesengen. Dermis i neglesengen ligger rett på periost uten subkutant vev mellom. Derfor vil sutur av neglesengen ofte være tilstrekkelig til at et dislosert brudd i ytterphalangen legger seg anatomisk og holdes på plass.
Neglefoldene proximalt og lateralt understøtter og beskytter neglen. Proximale neglefold ender i cutikkelen eller neglebåndet. Både neglebåndet og hyponychiet er viktige barrierer mot bakterier, sopp og skadelige stoffer. En flis under neglen eller skade på neglebåndet vil kunne føre til infeksjon. Ved kirurgi som affiserer matrix og eller neglesengen går man normalt godt klar av ekstensorsene-innfestingen på basis av ytterphalangen, da det i gjennomsnitt er 12 mm fra neglebåndet til seneinnfestingen.
ANESTESI OG HEMOSTASE
Negleenheten innerveres i hovedsak av de volare digitalnervene. Ledningsanestesi med 2% lidocain etter vanlig metode anbefales (lenke). God hemostase er spesielt viktig ved sutur av neglesengskade og ved phenolbehandling. Ikke bruk gummihanskefinger som tourniquet og stramming med Kocher pga potensiell skade på digitalnervene. Anbefalt metode er å tre en hanskefinger på aktuelle finger/tå, klipp av tuppen på hansken og rull den fra distalt mot proximalt på fingeren/tåen slik at den fungerer som en skånsom tourniquet. Det er ønskelig å holde tiden med blodtomhet kortest mulig, gjerne under 15 minutter.
Årsak:
- Medfødt negleform (bred, øket krumning)
- Trange sko
- Idrett (f eks fotball)
- Feil klipping av negl (nedklipping av hjørnene i stedet for rett klipp)
Inngroing betyr at en del av neglen gror inn i huden på en av de laterale neglesengene. Den skarpe spissen blir som et fremmedlegeme som forårsaker sekundærinfeksjon og hypergranulering. Dårlig fothygiene øker risikoen for infeksjon.
Konservativ behandling
Indikasjon: Hos unge mennesker (10-20 år) er neglen i de fleste tilfeller normal.
Det er lett rubor og ømhet, oftest distalt. Forsøk først konservativ behandling, spesielt ved førstegangs henvendelse med problemet.
Metode:
- Daglig løfting av distale neglhjørner med pinsett eller saks
- Neglhjørnet kan bygges opp med bomull/gaze/fiber (skiftes hver 3. dag). Kan utføres av pasient (mor/far) eller fotteraeput (neglbøyle).
- Neglen klippes rett når den har vokst ut. Vekst ca. 2mm/mnd.
- Daglig medisinsk såpebad + skylling + lufting.
- Antibakterielle midler; Fucidin (max. 1 uke!), Brulidine.
- Husk: Store sko, sandaler om sommeren.
Kirurgisk behandling trinn 1: kantklipping
Indikasjon: Moderat inngrodd negl, ikke tidligere behandlet kirurgisk. Rubor og ømhet. Enkel behandling.
Metode:
- God ledningsanestesi
- Løsne neglebåndet forsiktig over de 2-3 laterale mm av neglen som skal fjernes
- Løsne neglen stumpt ved å gå fra distalt mot proximalt. Bruk Freer septum elevator eller liten lukket arteriepinsett. Ikke beveg instrumentet sidelengs, kun longitudinelle skyv. Vær lettere på hånden når du nærmer deg negleroten for ikke å ”plumpe” hardt og skade matrix når du er gjennom. Løsne bare i det område du skal fjerne. Unngå å bøye og bende i neglen.
- Klipp med rett saks langs kanten av de løsnede 2-3 mm, følg helst neglens riller. Man kan også klippe først og løsne stumpt etterpå for å unngå å løsne mer enn det som skal fjernes. Klipp helt inn ved å gå forsiktig inn under det løsnede neglebåndet proksimalt.
- Ta tak i den løse neglekanten med arteriepinsett og fjern den ved å trekke mot distalt. Sjekk at du har fått med proximale del av neglen som er myk og fjærformet. Hvis proximale del av fjernet neglerand er skarp og rett sitter det en del igjen som må fjernes
- Skrap bort granulasjonsvev i laterale neglefold med skarp skje.
Dette vil sanere infeksjonen og løse det akutte problemet, men residiv er vanlig hvis man ikke fjerner utløsende årsak.
Kirurgisk behandling trinn 2: phenolbehandling (phenolmatricectomi)
Indikasjon: Ved betydelig inngrodd negl, ofte økt krumming og fortykkelse av neglen. Rikelig granulasjonsvev og pusssekresjon. Ved residiv etter annen behandling.
Phenolmatricectomi med 80% phenol er en veldokumentert og enkel metode som brukes oftere enn kirurgisk matricectomi (kilereseksjon). Metoden gir lite plager for pasienten. En del (20 – 30%) får recidiv, og behandlingen kan da gjentas.
Prinsipp:
- Kjemisk destruksjon av den delen av neglematrix som danner den inngrodde delen av neglen lateralt, slik at neglen blir varig smalere
- Phenol etser bort nerveender slik at pasienten er smertefri etter behandling
- Phenol er bakteriedrepende, men osteomyelitt har forekommet som komplikasjon også til phenolbehandling. Ved pågående infeksjon fjernes derfor først bare 1-2 mm av negleranden, og pasienten kommer til phenolbehandling i kald fase etter 10 - 12 uker
Utstyr:
- Hanskefinger
- Rett neglesaks (kraftig, helst English nail splitter)
- Skarp skje
- Arteriepinsett (liten) eller Freer septum elevator
- Hvit vaselin
- Fenol 80%
- 2 tynne vattpinner
- Saltvann og 10 ml sprøyte til skylling
- Full beskyttelse av helsepersonell med gul frakk, hette, munnbind, briller og hansker
Metode:
- Pasienten i ryggleie med fotsålen mot underlaget (bøyd kne)
- Ledningsanestesi (ringblokkade) (LEDNINGSANESTESI) med lidocain (Xylocain®) 2% 4 ml)
- Blodtomhet med hanskefinger ( HÅND).
- Løsne neglebåndet forsiktig over de 2-3 laterale mm av neglen som skal fjernes
- Løsne neglen stumpt ved å gå fra distalt mot proximalt. Bruk Freer septum elevator eller liten lukket arteriepinsett. Ikke beveg instrumentet sidelengs, kun longitudinelle skyv. Vær lettere på hånden når du nærmer deg negleroten, du kjenner at du ”plumper” når du er gjennom. Løsne bare den delen av neglen som skal fjernes
- Klipp med rett saks langs kanten av de løsnede 2-3 mm, følg helst neglens riller. Alternativt klippe først og løsne stumpt etterpå for å unngå å løsne mer enn det som skal fjernes. Klipp helt inn ved å gå forsiktig inn under det løsnede neglebåndet proksimalt.
- Ta tak i den løse neglekanten med arteriepinsett og fjern den ved å trekke rolig mot distalt. Sjekk at du har fått med proximale del av neglen som er myk og fjærformet. Hvis proximale del av fjernet neglerand er skarp og rett sitter det en del igjen som må fjernes
- Smør hvit vaselin på bløtdelene (rundt matrix) som beskyttelse
- Stortåen holdes dorsalflektert
- Dypp en vattpinne i Phenol 80%, la den renne av ned i flasken og plasser den under proximale neglefold der negleranden er fjernet. Roter den over overflaten av matrix i 60 sekunder (sykepleier passer tiden). Gjenta prosedyren med ny vattpinne dyppet i phenol i nye 60 sekunder. Altså phenoletsing i 2 x 60 sekunder med vattpinner dyppet i phenol
- Fjern stasen og skyll lenge med rikelig saltvann i 10 ml sprøyte.
- Det er oftest lite eller ingen blødning, men ved behov brukes komprimerende bandasje i noen minutter før endelig bandasjering med salvebandasje
- Ro og elevasjon første 1-3 dager. Såpebad dagen etter behandling, hvis det ser fredelig ut kun tørr bandasje videre.
- Send med 2-4 Pinex Forte etter behov.
Informer pasienten om residivrisiko (20 – 30%?). I noen tilfeller kan det være aktuelt med kilereseksjon (radikaloperasjon ad modum Kønig).
Ved behov for å gjøre kirurgisk behandling med anestesistøtte, se e-håndbok og dokument-id 152849 (Pasienter med inngrodd tånegl fra ORS til ORE).
mindre revisjon vedr henvisning ved Kristin Molven 21.10.24
Rammer inntil 1/3 av ammende kvinner og er vanligst tidlig i ammeperioden. Sjelden hos ikke-ammende kvinner, tenk i så fall malignitet. Hos ammende oppstår mastitt oftest pga. melkestagnasjon i melkekjertlene. Det er glidende overgang mellom melkestase, tilstoppede melkeganger og mastitt.
Lokal hevelse, smerter, rødme og varmeøkning tyder på mastitt. Feber og nedsatt allmenntilstand taler for bakteriell årsak. Effektiv brysttømming skal fortrinnsvis forsøkes ett døgn før ev. oppstart av antibiotikabehandling. Ammingen kan fortsette, også om det er mistanke om abcessdannelse. Mulig puss i melken gjør ikke at ammingen må stoppe hos friske spedbarn. Brystabcess og mastitt hos ikke-ammende kvinner skal henvises brystdiagnostisk senter.
Melkestase
Manglende tømming av hele brystet, gradvis utvikling, dårlig utdrivingsrefleks disponerende, bilateral, smerte, hardhet, hevelse og varme i hele brystet, oftest afebril, god allmenntilstand.
Tilstoppede melkeganger
Manglende tømming av deler av brystet, gradvis utvikling, ”klump” i brystet, unilateral, smerten mild og lokalisert, lite varme lokalt, oftest afebril, god allmenntilstand.
Mastitt (inflamatorisk eller bakteriell)
Symptomer: Akutt debut, smerter i brystet, feber / frostanfall, nedsatt allmenntilstand, kvalme, influensalignende symptomer, nedsatt melkeproduksjon i aktuelle bryst
Funn: Oftest unilateral affeksjon, hardt og hovent bryst, rødme, varme, palpasjonsømhet, såre, sprukne brystvorter, glandelsvulst i aksillen, økt CRP og Tp.
Bakteriell mastitt: Gule stafylokokker vanligste agens, 70% betalaktamaseproduserende, kan også være forårsaket av streptokokker og E.coli, eller blandingstilstander, pasienten har feber og påvirket allmenntilstand, fare for abscessdannelse dersom bakterier trenger inn i melkeganger og kjertelsystem.
Behandling av melkestase, tilstoppede melkeganger og mastitt
- Oppretthold ammingen. Tilby barnet brystet og sikre godt sugetak
- Man kan forsøke å håndmelke ut litt melk før barnet legges til for å oppnå litt mykere bryst; dette vil gjøre det enklere for barnet å få godt sugetak.
- Barnet skal die fra brystet fordi det vanligvis gir best tømming. Hvis barnets suging gir moren for mye smerter kan hun håndmelke eller pumpe ut melken. Brystet skal ikke tømmes for mer melk enn det barnet har behov for.
- Eventuelt korrigere ammeteknikk, henvise helsestasjon
- En varm dusj kan gi god smertelindring og fremmer utdrivingen av melken
- Ibuprofen 200 - 400 mg x 4 anbefales for antiinflammatorisk og smertelindrende effekt hvis kvinnen ikke har kontraindikasjoner. Paracetamol i tillegg v/behov. Den antiinflammatoriske effekten kan hjelpe for å komme i gang med uttømmingen
- Oksytocin (Syntocinon®) nesespray kan forsøkes ved dårlig utdrivningsrefleks ved bilateral melkestase .
- Gi antibiotika ved mistanke om bakteriell mastitt. Fortrinnsvis melkeprøve til dyrkning først. Penicillinaseresistent penicillin bør brukes, f.eks. dikloksacillin 500 mg x 4 i 10 dager, lengre ved residiv. Ved penicillinallergi anbefales erytromycin. Videre amming anses som trygt med mindre det er mistanke om penicillinallergi hos barnet.
- Ved mistanke om abscess i mamma henvises pasienten til Brystdiagnostisk senter, Radiumhospitalet (åpent hverdager frem til kl 15.00). På vakttid (kveld/natt/helg) henviser man allment påvirket pasient til brystendokrin kirurg. Mer om mamma-abscess, følg lenken Mastitt
- Overgangsordning OUS høsten 2024 t.o.m natt til 28.10.24: Vakttid kveld/natt (etter kl.15) og helg skal pasienten ved mistanke om abscess henvises karkirurg på Ullevål og tas i mot der for ultralyd.
Soppmastitt
Candida albicans kan også affisere brystet. Kan ses som komplikasjon til AB-behandling ved mastitt. Mor kan smittes av barn med oral candidiasis. Kjennetegnes ved sterke, brennende smerter som stråler ut fra brystvortene, sår og rødme omkring brystvortene. Kan vare lenge etter at ammingen er avsluttet. Lokal behandling med Mycostatin krem er førstevalg. Mycostatin krem påsmøres etter amming i minimum 14 dager. Ammingen opprettholdes. Barnet må behandles med Mycostatin mixtur for å unngå reinfisering. Ved stadig residiverende candidainfeksjoner eller manglende effekt av lokalbehandling kan systemisk behandling med Diflucan forsøkes.
Rutinene rundt håndtering av MRSA endres jevnlig og styres av avdelingen for smittevern ved OUS. Sykehusrutinene er beskrevet i eHåndboken til OUS som du finner ved å gå inn på intranettet. Søk på ”MRSA” under OUS nivå 1 ved behov for nærmere informasjon.
Det understående er tilpasset Skadelegevakten og oppdatert 1. november 2012.
Meticillinresistente Staphylococcus aureus er pussdannende bakterier som er resistente mot betalaktamase-stabilt pencicillin, f. eks. Diclocil®.
Skadelegevaktens pasienter kan være bærere eller ha infeksjoner med MRSA.
MRSA smitter ved kontakt eller via dråper.
Det viktigste tiltaket for å redusere smitte er god basal hygiene i alt arbeid på avdelingen og særlig god håndhygiene.
Når skal vi mistenke MRSA?
- Opphold over lengre tid i utlandet utenom Norden.
- Kontakt med helsevesen / blitt piercet / tatovert i utlandet det siste året.
- Gjentatte pussdannende infeksjoner.
- Pårørende eller ansatte som har vært i kontakt med noen med kjent MRSA.
- Tidligere MRSA
Anamnese på utenlandsreiser, yrke og familie-situasjon er relevant hos pasienter med mulig MRSA.
Smitteregime:
- Merkes SR på ankomstoversikten.
- Pasient på eget rom.
- Møbler tildekkes.
- Gul frakk, hette, munnbind, hansker og sko-overtrekk på lege og sykepleier.
- Munnbind på pasient hvis de skal på rtg, markere ”smitte” på rtg-henvisning og vente på rommet.
Smitteregime iverksettes på Skadelegevakten når det er
- Mistanke om mulig MRSA pga.
- gjentatt pussdannende infeksjon
- pussdannende infeksjon etter opphold i utlandet
- sykehusopphold i utlandet siste 12 mnd
- Kjent MRSA- infeksjon, tidligere MRSA-smitte eller MRSA- bærerskap
Skjønn utvises ved Skadelegevakten. Dette innebærer at pasienter uten sårskader eller infeksjoner, men som har vært i utlandet i lengre tid eller vært kortvarig innom helsevesen utenlands det siste året, ikke behandles under smitteregime.
Det er imidlertid lurt å screene disse pasientene for MRSA dersom henvisning til sykehus eller operasjon kan bli aktuelt i forløpet av behandlingen og de fyller et eller flere av sykehusets kriterier for screening.
MRSA-screening
MRSA-screening skal alltid gjøres ved henvisning til sykehus eller operasjon når pasienter har
- oppholdt seg i utlandet unntatt Norden i mer enn 6 uker de 12 siste mnd
- vært innlagt ved sykehus i utlandet utenom Norden de siste 12 mnd
- oppholdt seg på barnehjem, i flyktningleir, jobbet i helseinstitusjon, vært pårørende til pasient med sykehusopphold eller gått gjennom omfattende poliklinisk behandling i utlandet utenom Norden siste 12 mnd.
- vært i kontakt med MRSA-positiv pasient uten beskyttelsesutstyr siste 12 mnd
- tidligere fått påvist MRSA-smitte, unntatt om det er mer enn 12 mnd siden og det er avgitt 3 negative kontrollprøver etter sanering.
Metode
- Minst 3 prøver til sammen; de taes fra svelg, neseborene og perineum i samt fra evt infisert område, sår eller innstikksted.
- Prøverørene sendes til Mikrobiologen ved Ullevål med svar etter tidligst 48 timer dersom prøven er merket ”haster” og den er negativ.
- Ved behov for hurtig svar, kan mottakelsen på Ullevål unntaksvis ta en meget dyr hurtigprøve med svar i løpet av 72 minutter, dette gjøres i praksis kun ved innleggelse.
Når MRSA-smitte er påvist ved en av våre prøver:
- Sjekk at smittevernrutinene er fulgt, informer involvert helsepersonell. Dersom de ikke er fulgt, bør de involverte ansatte screenes.
- Skriv inn prøvesvar i journal og legg dette inn under kritiske opplysninger.
- Kvitter dyrkningssvarene elektronisk
- Fyll ut MSIS-melding som sendes til Folkehelseinstituttet med kopi til smittevernoverlegen i Oslo, bydelsoverlege og vår sekretær.
- Informer pasienten. Det finnes et infoskriv som er lagret underU:\10000\10300\Arkiv Felles på Neptun\Legevakten\Skadeseksjonen\Infoskriv\Arkiv\MRSA\Info-skriv til pasienter med MRSA.doc
- Behandle den aktuelle infeksjonen.
- Informer fastlegen som har ansvar for oppfølging av evt. bærertilstand. Nærmere info om dette finnes i MRSA-veilederen til Folkehelsa:
http://www.fhi.no/eway/default.aspx?pid=233&trg=MainArea_5661&MainArea_5...
Behandling av infeksjon med MRSA
MRSA gir den samme type infeksjoner som andre gule stafylokokker og behandles på samme måte. Det innebærer at abscesser tømmes og skylles på normal måte. Impetigo renses, smøres og dekkes til slik vi vanligvis gjør. Skulle det være nødvendig med antibiotika, foreskrives det etter resistensmønster. Antibiotika, både tabletter og til utvortes bruk samt antiseptika dekkes av blåresept-forskriften under §4.2.
Innleggelsesbehov vurderes klinisk på samme måte som ved andre infeksjoner, sykehuset må imidlertid informeres om smitterisiko.
Fra e-håndbok, infeksjonsmedisinsk avdeling OUS:
Nekrotiserende fasciitt er en dyp infeksjon av det subkutane vev, fettvev, overflatiske og dype fascier, uten at huden behøver å være affisert. Det skilles mellom 2 grupper:
Type 1 er blandingsinfeksjoner med aerobe og anaerobe bakterier som opptrer etter operasjoner og traumer hos pasienter med diabetes og ved perifer karsykdom.
De vanligste bakterier er S. aureus, streptokokker, enterokokker, E. coli, peptostreptokokker, Prevotella, bakteroides og clostridier. Nekrotiserende fasciitt type 1 bør mistenkes hos diabetespasienter med cellulitt eller flegmone med et septisk klinisk bilde og/eller acidose.
Type 2 fasciitt er en monobakteriell sykdom. Betahemolytiske streptokokker grA (GAS) er i Norge det vanligste patogene agens. Sykdommen forekommer også hos friske individer uten risikofaktorer. Forekomsten har økt det siste tiår. Patofysiologisk foreligger en bløtdelsinfeksjon forårsaket av virulente, oftest toksinproduserende bakterier. Sykdommen er karakterisert av rask progredierende nekrose i den overfladiske og dype fascien og subkutant fett, med beskjeden eller manglende affeksjon av hud og muskelvev. De vanligste lokalisasjonene er ekstremiteter, deretter abdominalvegg eller perineum. Smitten skjer vanligvis via huddefekter, ofte av ubetydelig art, men kan sannsynligvis også foregå hematogent, f.eks. etter streptokokkangina. Mortaliteten for sykdommen er høy. Enkelte tilfeller av MRSA som årsak til nekrotiserende fasciitt har vært beskrevet, men hittil ikke i Norge.
Klinikk:
- Feber og smerter i det aktuelle hudområde. Smerteopplevelsen er betydelig og mer uttalt enn det man ville forvente ut fra lokalfunnet.
- Deiget hevelse, økt hudtemperatur og et erytem med uskarp avgrensning er regelen, men erytemet kan mangle.
- Tilstanden er ofte assosiert med betydelig systemisk toksisitet etter kort, evt. få timers sykdom, ev. med hypotensjon og tachykardi. Ubehandlet blir huden over det affiserte område i løpet av få dager blålig misfarget, det ses vesikler med klar, etterhvert hemorragisk innhold. Det utvikles hypo- eller anaestesi i området som følge av nerveskade før det tilkommer hudnekrose.
Diagnose
Et erytem uten skarp avgrensning mot frisk hud, og påfallende ømhet eller sterke smerter i et hudområde hos en toksisk preget pasient bør vekke mistanke om fasciitt.
Blodprøver: CRP, hvite, Hb, trombocytter, kreatinin, urinstoff, CK, elektrolytter.
Differentialdiagnoser:
Nekrotiserende cellullitt som gassgangren, synergistisk celulitt hos diabetikere, erysipelas og flegmone affiserer hud og subcutis, ev. også overflatisk fascie, men ikke dype fascier. Spontan gangrenøs myositt er også forårsaket av GAS, med lignende klinikk, men mer uttalt muskelnekrose.
Dyp venetrombose, akutt osteomyelitt.
Rutine ved Skadelegevakten:
BT, puls, respirasjonsfrekvens, O2-metning, temperatur og CRP.
Ved klinisk mistanke om nekrotiserende fasciitt skal pasienten legges inn.Ved Ullevål sektor kirurgi ring infeksjosnmedisinsk avdeling.
Vanlig bursitt, olecranon > prepatellar (3:1). Aseptisk 75% vs. septisk (infektiøs) 25%.
Mann ca. 50 år mest vanlig, barn utvikler ikke bursa før ved 10-års alder! Utsatte grupper: idrettsutøvere, håndverkere, alkoholikere, immunsupprimerte, pasienter med urinsyregikt (krystallindusert bursitt), RA, diabetes, psoriasis, dermatitter. Husk røntgen albue ved traume.
Årsak:
Traume, trykkbelastning (student’s elbow). Infeksjon via hematogen spredning lite sannsynlig pga. dårlig blodforsyning i bursa.
Septisk bursitt
Agens: Staph. aureus (75-90%). Beta-hem. streptokokker. Staph. epidermidis.
Diagnose:
Kan være vanskelig. Allmennsymptomer: Frostanfall, feber. Smerte. Hevelse og rubor i over/underarm. Evt hudlesjon.
Undersøkelse:
CRP, temperatur. Aspirasjon av bursavæske ved fluktuasjon. Innstikk lateralt/proximalt. Aseptisk teknikk. Purulent/blakket/blodig aspirat taler for infeksjon. Husk: Bakt. us før antibiotika-behandling.
Behandling:
Ved allmennsymptomer (feber-frostanfall-høy CRP): Innleggelse for drenasje og iv antibiotika. OBS: Liberal indikasjon for innleggelse. Septiske bursitter viser ofte et stormende forløp. Ved hevelse/fluktuasjon uten allmennsymptomer: Incisjon, gjennomskylling og bølgedren. Ro og elevasjon. Kontroll etter 1 døgn. Kontakt lege ved allmennsymptomer! Antibiotika: Diclocil 500 mg x 4 po i 10 dager.
Aseptisk bursitt
Diagnose:
Hevelse og fluktuasjon kun lokalisert til bursa. Lite smerte. Kun smerte pga. økt trykk i bursa ved maksimal fleksjon i albuen.
Behandling
Aspirasjon ved usikker diagnose eller mye væske. Bruk grov kanyle (knepunksjon-nål) og stor sprøyte. Ved kronisk bursitt vil bursa alltid fylles igjen i løpet av 1-2 døgn. Kompresjon: Kortvarig sirkulær med elastisk bind for å unngå blødning etter aspirasjon. Evt ikke sirkulær "taksteinsbandasje" med Tensoplast. Ro (sykmelding og CC). Nedkjøling med ispakning 15 min. hver time i 1-2 døgn. NSAID 1-2 uker. Omdiskutert om effekt. Steroid-injeksjoner har ingen effekt ved akutt bursitt.
Komplikasjoner
Påført infeksjon etter aspirasjon! Fisteldannelse etter gjentatte aspirasjoner. Kronisk bursitt som ofte krever kirurgisk behandling. Alle bursitter krever lang behandlingstid.
Osteomyelitt = Infeksjon i benvev.
Årsaker
- Hematogen spredning (ofte fokus i rød benmarg, hos barn oftest i lange rørknokler, hos voksne hyppigst i vertebrae).
- Direkte spredning fra infeksjonsfokus (f.eks hudinfeksjon, sårinfeksjon, sinusitter, infiserte tenner eller liggesår).Obs: Særlig dypere infeksjoner som f.eks cellulitt kan gi osteomyelitt. (Ofte hos pasienter med redusert sirkulasjon f.eks. diabetikere med sårinfeksjoner)
- Direkte introduksjon av mikroorganismer via traumer eller kirurgiske inngrep. (Obs: Ved Skadelegevakten har man sett enkelte tilfeller hvor osteomyelitt har forekommet etter kontusjonstraumer uten hudlesjon!)
- Fremmedlegemer som blir liggende igjen i huden. F.eks. kan fragmenter av benvev etter fracturer eller fliser koloniseres av bakterier og gi langvarige, lavgradige infeksjoner som igjen kan disponere for utvikling av osteomyelitt.
Staph. aureus er hyppigste bakterielle agens, men også gram-negative (E.coli og Klebsiella) og Pseudomonas forekommer.
Klinikk
Varierende kombinasjoner av infeksjonstegn: Varmeutvikling, rubor, smerter, hevelse over infisert lokalitet i benet. Feber er vanlig, men kan mangle.
Diagnose
Stilles på grunnlag av kliniske symptomer. Bekreftes ved: Bakteriologiske prøver og røntgen (rtg-forandringer oppstår først etter minst 14 dager), event. også isotop-undersøkelser eller MR. Obs ved langvarige infeksjoner, recidiverende infeksjoner, terapi-resistente infeksjonstegn i hud over beinvev. Vurder muligheten for osteomyelitt.
Behandling
Sykehusbehandling, ofte kirurgisk. Langvarig (3-4 uker) parenteral antibiotika-behandling kan bli nødvendig.
qSOFA = 2 av 3 kriterier oppfylt (se under, qSOFA erstatter SIRS)
qSOFA indikerer sepsis hvis minst 2 av 3 kriterier er til stede ved klinisk infeksjon
KRITERIER
qSOFA:
|
Quick SOFA-skår (qSOFA)* |
|
Respirasjonsfrekvens > 22/min |
|
Endret mental status |
|
Systolisk blodtrykk < 100 mmHg |
*qSOFA indikerer sepsis hvis minst 2/3 kriterier er til stede ved klinisk infeksjon.
Sepsis skal mistenkes klinisk ved:
- Alle tilfeller med kliniske infeksjonstegn og samtidig påvirket/redusert allmenntilstand. De hyppigste utgangspunktene for sepsis er infeksjoner i urinveier 25 %, luftveier 20 % og abscesser 10 %.
- Akutt høy feber med samtidig frysninger og skjelvinger. Husk å spørre om event. utenlandsopphold, jfr. malaria.
- Langvarig uforklarlig feber (hos hjertesyke og sprøytenarkomane skal man mistenke endokarditt, ved importsykdom tyfoid).
- Akutt, eller langvarig feber hos følgende pasientgrupper:
- Pasienter med innlagt urinkateter
- Sprøytenarkomane
- Brannskadde pasienter
- Hjerteklaffopererte
- Miltekstiperte
- Immunsupprimerte
- HIV-positive
- "Uforklarlige" sjokktilstander, dårlige sirkulerte pasienter (septisk sjokk).
- Feber og diverse samtidige hudfenomener (kan være meget variable):
- Petecchier
- Pustler
- Såkalte roseoler
- Hemorrhagisk erytem
Septisk sjokk
Septisk sjokk skal alltid mistenkes ved infeksjonssymptomer og samtidige tegn på hypotensjon/presjokk/sjokk. Vær oppmerksom på at mentale forandringer f.eks forvirringstilstander, kan være en del av det kliniske bildet.
Toksisk sjokk syndrom
Sjokktilstand, forårsaket av stafylokokktoksin. Tilstanden relateres ofte til tampongbruk (gjenglemt tampong), men kan også sees ved andre stafylokokkinfeksjoner f.eks. med utgangspunkt i huden. Pasienten har et klinisk bilde med hypotensjon (sjokk/presjokk) og også diverse øyenfenomener.
Tiltak/behandling:
Ved klinisk mistanke om sepsis innlegges pasienten i infeksjonsmedisinsk avdeling for videre diagnose og behandling. Dersom legen mener det er nødvendig å igangsette ambulant behandling før innleggelse/under transport, brukes ofte regime som ved sepsis av ukjent årsak: Aminoglykosid + penicillin i høy dosering.(neppe aktuelt i Oslo)
ANDRE TILSTANDER
Ring 0113. Adrenalin inj ( i.m eller dypt s.c): 0,1 mg pr 10 kg kroppsvekt. Sjokkleie. I.v væske.
Se avsnittet under Hodeskade
Lokalisasjon
Hyppigst i lår, bekken og legg. Kan også forekomme i overekstremiteter.
Årsaker
Hyperkoagulasjon, hemodynamisk endringer, endotel skade.
- 75% over 60 år
- 25% med tidligere DVT
- 20% med kjent kreftsykdom (særlig de over 50 år)
- 30% har hatt brudd, infeksjon eller operasjon siste 4 uker
- 20- 50% har trombofili (typisk de under 50 år og de som er gravide)
Risikofaktorer
Akutte tilstander: Brudd, traume, operasjon, immobilisering (gips, laske, lang flyreise), dehydrering, infeksjon, iv injeksjoner.
Underliggende årsak: Tidligere DVT eller lungeemboli, malignitet, hjertesvikt, nyresvikt, KOLS, diabetes mellitus, blodsykdommer, inflammatorisk tarmsykdom,
kvinnehelse (hormonelle (graviditet, p-piller, hormonpreparater), fødsel), miljøfaktorer (fedme, røyk og alder), åreknuter
Predisponerende
kjent trombofili: Faktor V Leiden mutasjon, protrombin, protein C eller S, antifosfolipidsyndrom, polycytemia vera.
Klinikk
Rubor, tumor, calor, dolor, functio laesa. OBS! Tilstanden kan gi sparsomme symptomer og lite kliniske tegn ved undersøkelse. Varierende kombinasjoner over affisert område med:
- Ensidig leggødem (størst sensitivitet), rubor og temperaturøkning på affisert side
- Sårhet/ smerter når pasienten står eller går
- Vanligvis lindres smertene i hvile og hevet affisert ben
- Venestuvning/ prominente overfladiske vener
- Ømhet ved palpasjon av tykkleggen (tilsvarende affiserte dype anatomiske forløp)
- Homans tegn (upålitelig test)
- Subfebrilitet
- OBS! Kan debutere med lungeemboli! (Brystsmerter, dyspne, rask RF og puls, dårlig metning)
Diagnose
- Klinikken skal vekke mistanke om tilstanden.
- Wells score og evt D- dimer.
- Bekreftes med UL (ultralyd) vener, venografi (gullstandard) evt CT/ MR venografi
- Gravide sendes rett til UL ved mistanke om DVT ettersom Wells score og D- dimer er upålitelige under graviditet
- Bruk følgende tabell for tolkning av Wells score og D- dimer, men bruk alltid klinisk skjønn og konferer ved tvil:
| Wells score | D-dimer | |
| 0-1 | Negativ | DVT utelukkes i praksis, UL ikke nødvendig evt klinisk kontroll hos fastlegen om 3- 5 dager. |
| 0-1 | Positiv | Skal ta UL, konferer med vakthavende indremedisiner. |
| ≥2 | Skal ta UL uavhengig av D- dimer svar, konferer med vakthavende indremedisiner. |
Tiltak
- Ved Wells score under 2 legges pasienten rutinemessig inn på OBS-posten i påvente av D-dimersvar.
- Konferer med vakthavende indremedisiner (sektorsykehus) i henhold til punktene i forrige avsnitt.
- Pasienten henvises til akuttmottak samme dag eller dagen etter ved mistanke om distal DVT
- Pasienten henvises til akuttmottak umiddelbart ved mistanke om proximal DVT og/ eller lungeemboli evt annen tilleggsårsak som krever akutt innleggelse.
- Hvis det tar over 4 timer til ultralyd på sykehus, gis 100E Fragmin x kg sc med mindre det er kontraindikasjoner.
Wells score
| Wells score | |
| Aktiv kreft, dvs aktiv/palliativ behandling siste 6 mnd | +1 |
| Paralyse/ parese eller nylig immobilisering av ben med gips/ortose | +1 |
| Nylig sengeleie over 3 dager, evt større kirurgiske inngrep siste 3mnd som har krevd generell eller regional anestesi | +1 |
| Lokal ømhet langs området til dype venesystemet | +1 |
| Hevelse i hele underekstremiteten | +1 |
| Legghevelse over 3 cm sammenliknet med asymptomatisk ben (måles 10 cm under tuberositas tibiae) | +1 |
| Pittingødem lokalisert til symptomatisk ben | +1 |
| Dilatasjon av overfladiske vener i aktuell underekstremitet (ikke varicer) | +1 |
| Tidligere dokumentert DVT | +1 |
| Alternativ diagnose mer sannsynlig enn DVT | -2 |
| Total score | -2 til 9 |
Diff. diagnoser
- Erysipelas evt cellullitt: Se eget kapittel om dette
- Overfladisk tromboflebitt: Se eget kapittel om dette
- Nekrotisk fasciitt: Se eget kapittel om dette
- Akutte bløtdelsskader, fraktur: Vanligvis traume, lokalisert hevelse og ømhet. Obs! Disponerer for DVT!
- Muskelbrist: Traume og brå start. Obs! Disponerer for DVT!
- Bakerscyste (rumpert): Hevelse og smerte bak knær, brått innsettende. Obs! Disponerer for DVT!
- Ødem: Oftest kjent hjertesykdom, dobbeltsidige deklive ødemer
- Postrombotisk syndrom: Tidligere gjennomgått DVT og posttrombotisk syndrom med mye hevelse. Residiv forekommer. Ny UL evt venografi!
- Venøst thoracic outlet syndrom: Skyldes kompresjon og trombose av v. subclavia eller axillaris
- Arteriell emboli/ røykebein: Smerter, parestesier, blekhet, pulsløshet i adp/ atp, kald. Sjelden ødemer!
- Medikamenter, NSAID, steroider etc
- Dermatitt
- Artritt
Blødende Interne Hemoroider
Blødning fra mistenkte, interne hemorrider henvises til sektorsykehus for anorektoskopi og behandling.
Eksterne Ikke-Tromboserte Hemoroider
Blødning fra ikke-tromboserte, eksterne hemorrider: Prøv først lokal behandling med f.eks. Scheriproct krem + supp. Dersom recidiverende, eller vedvarende plager skal pasienten henvises til sektorsykehus for "strikk-behandling".
Tromboserte hemoroider:
Svært smertefulle for pasienten, og krever behandling. Tegn på trombosert hemorride: Hemorriden palperes med fast innhold/resistens og har en blålig misfarging som skinner gjennom.
Hovedregelen er at vi ikke inciderer disse på Skadelegevakten, da det er stor risiko for blødning/infeksjon. Er man i tvil om hemorriden virkelig er trombosert legg kniven bort! Kontraindikasjoner: V. porta-hypertensjon, marevanbehandling. OBS: Økt blødningstendens hos gravide (bør henvises).
Incisjon Av Tromboserte Hemoroider
Legg pasienten i gyn-stol med benholder.
- Lokal-anestesi med 1% xylocain med adrenalin injiseres like under huden i den tromboserte hemorride med tynn nål.
- Hver enkelt trombosert hemorride incideres med kniv nr 11 og koagelet plukkes ut med arterie-pinsett.
- Event. bør man fjerne en radiær ellipse istedenfor bare å gjøre en incisjon for å sikre en god åpning og forebygge senere marisker.
- Det ødematøse analhudprolaps reponeres og holdes på plass med en liten kompress med knute ("pølle") innenfor lukkemuskulaturen. Sett inn kompress med xylocain-gel før innføringen.
Oppfølging/informasjon til pasienten:
Liten blødningsfare (unntatt marevanbehandlede og gravide), men pasienten bør likevel holdes til observasjon i ca 1 time i tilfelle det tilkommer blødning. Be pasienten komme tilbake til Legevakten hvis det oppstår uventede blødninger. Pasienten bør unngå kraftig bruke av bukpressen ved avføring.
(Hidradenitis suppurativa, svettekjertelbetennelse)
Ved Jon Hjukse
Generelt
En kronisk hudsykdom som gir gjentatt utbrudd av smertefulle lesjoner (abscesser, noduli) i intertriginøse områder (armhuler, lysker mm). Etter hvert dannes sinusganger med arrvev. Typisk debut hos unge voksne, noe oftere kvinner, og norske data tyder på at mange går i flere år fra symptomdebut til korrekt diagnose. Ofte har pasienten gjennomgått flere incisjoner og kortvarige antibiotikakurer. Risikofaktorer er bl.a. overvekt, røyking, acne vulgaris og inflammatorisk tarmsykdom. Ofte bedring etter menopause.
Etiologi/patogenese
Tilstanden betraktes ikke som en infeksjonstilstand primært, men en dysfunksjon i follikelapparatet til hårsekkene. Etterhvert vil utførselsganger i apokrine kjertler (svettekjertler) plugges igjen med keratin som gir steril inflammasjon i omliggende vev. Det er imidlertid et samspill med bakteriell flora, og risiko for bakteriell superinfeksjon.
Klinikk
Diagnosen er klinisk, og baseres på lokalisering (intertriginøst), utseende (inflammatoriske noduli, abscesser, sinustrakter) og et kronisk/residiverende forløp (to lesjoner på seks måneder). Hurley gradering I- III er mye brukt
Differensialdiagnoser er bl.a. MRSA furunkulose, hudtumores, Mb Crohns (ved perianale lesjoner)
Behandling
- På legevakt møter man ofte pasienter under en akutt forverring, og ved større smertefulle abscesser kan incisjon og drenasje være nødvendig som smertelindring. Studier anbefaler imidlertid at incisjon av abscesser bør unngås om mulig da det er høy residivrate. Incisjon bør derfor betraktes som et nødtiltak, der formålet er å smertelindre.
- NSAIDS er velegnet som analgetikum pga kombinert antiinflammatorisk effekt.
- Deroofing teknikk (takfjerning) har vist lavere residivrate på modne abscesser som er residiv av tidligere lesjoner. Om situasjonen tillater det kan det gjøres på legevakt. Utføres med desinfeksjon av hud, ringanestesi rundt lesjonen, incisjon og skylling og sondering av utbredelsen. Deretter eksideres taket over lesjonen, og affisert vev i lesjonen fjernes med f.eks skarp skje. Sårhulen dekkes med hydrofiberbandasje (f eks Aquacel®) og skumbandasje. Etter ca 1 uke skiftes gjerne til tørre kompresser. Forventet tilheling 2-5 uker. Komplikasjoner ved inngrepet er blødning, infeksjon, vevsskade.
- De fleste trenger langvarig behandling (f.eks topikal klindamycin ved lokaliserte utbrudd, systemisk tetrasyklin ved utbredt sykdom, se mal i DIPS) og bør følges videre av fastlege og eventuelt hudlege. Behandlingen kan vurderes startet på legevakt, i samråd med hudspesialist. Systemisk tetrasykliner kan gi økt følsomhet for sollys, og det anbefales å unngå soling.
- Penicilliner (f.eks Diclocil®) er ikke anbefalt normalt sett i Norge, men kan vurderes ved sekundær cellullit (ta bakterieprøve først).
- Injeksjon med kortikosteroider i noduli og abscesser har nå en sterkere anbefaling og evidens i norske fagmiljøer, jmf Veileder for behandling av HS i Norge utgitt 2019 på Legeforeningens nettsider og artikkel i Tidsskriftet fra 2021.
Herpes zoster
Tilstanden forutsetter tidligere varicella infeksjon. Reaktivering av varicella zoster virus fra dorsalrot- eller hjernenerveganglion.
Insidens ca 2/1000 pr år. Risikofaktorer: Alder (>50år), malignitet, kjemoterapi, HIV , kronisk bruk av kortikosteroid.
Sykehistorie
Prodromalfase (1-5 dager): hodepine, feber, slapphet, fotofobi, preherpetisk nevralgi. Hovedutbrudd: halvsidig utslett som følger ett dermatom. Smerter: brennende, huggende
Postherpetisk nevralgi vedvarende smerter over 30 dager etter debut av utslett
Funn
Utslett starter som erytematøse papler som omdannes til vesikkler. Kan bli pustuløse og blødende. Halvsidig. Følger ett dermatom. Vanligvis trunkus/ansikt. Varer normalt 7-10 dager hos immunfriske
Behandling
Holde utslettet rent og tørt.
Antiviral medisin: reduserer varighet av virusutskillelse, kortere tid for nye lesjoner, mindre akutte smerter, reduserer postherpetisk nevralgi. Førstevalg: valaciklovir (Valtrex) 1000mg x3 i 7 dager. Anbfales for alle. Oppstart innen 48-72 timer etter utbrudd av utslett
Smertelindring: Bruke smertestillende fast, ikke ved behov. Paracetamol 1g 4ganger daglig, og/eller ibuprofen 2-400mg 4 ganger daglig. Må ofte bruke Pinex Forte, Nobligan eller Sarotex. Xylocain gel, calamin liniment kan forsøkes
Zoster ophtalmicus: involverer utbredelsesområdet til n. ophthalmicus. Henvises til øyelege dersom øyeaffeksjon (ca 70%)
v/Jenny Resvoll
- Definisjon: Godartet vaskulær tumor i hud eller slimhinner. Også kalt "Lobulært kapillært hemangiom" - i dermatoskop ses flere vaskulære lobuli atskilt med fibrøse septi.
- Forekomst: Vanligst hos barn (hyppigst gutter), gravide (epulis gravidarum - leppe/tannkjøtt) og unge voksne (10-30 år).
- Karakteristikker:
- Rasktvoksende og lettblødende (ofte beskrevet at det er vanskelig å stoppe blødningene).
- Oftest én enkelt liten papel, som vokser raskt i størrelse over uker/måneder. Sjeldent flere lesjoner.
- Ofte glatt overflate (ikke kornet), kan også bli ulcerert og mer vorteliknende.
- Utvikler ofte en stilk ved basis, men kan også være fastsittende/uten stilk.
- Kan ses hvit ring rundt lesjon (acanthosis epidermis).
- Årsaker: Som oftest ingen påvisbar årsak. Mulige predisponerende faktorer: Traume/forbrenning (obs, kun hos et mindretall av pasientene), medisiner (bl.a retinoider i aknebehandling og enkelte immunmodulerende medisiner), hormoner under graviditet, virus.
- Behandling:
- Fjerne trigger: Seponere medisiner dersom mulig, samt at flere gravide opplever spontan regress etter fødsel.
- Kirurgisk eksisjon: For å unngå blødning, ubehag, kosmetisk sjenanse eller ved diagnostisk usikkerhet.
- Båteksisjon ned til subkutant fettvev eller evt stansebiopsi dersom liten nok. Hos alle voksne skal preparat sendes til histopatologisk vurdering (legges i formalin) mtp diff.dx: spesielt amelanotisk melanom, men også andre lesjoner som blant annet plateepitelkarsinom, basalcellekarsinom, kaposi sarcom, m.m.
- Fjerning av hele lesjonen gir best histopatologisk undersøkelse og lavest risiko for residiv, men større arrdannelse.
- Ved lokalisasjon i kosmetisk sjemmende områder eller ved stilkede lesjoner kan de skrapes bort og deretter brukes elektrokauterisering/laser, bør konf. med hudlege dersom aktuelt.
- Hos mindre barn kan det forsøkes topikal medikamentell behandling (beta blokker/imiquimod) eller direkte bruk av elektrokauterisering/laser grunnet lavere malignitetsrisiko, bør konf. med hudlege dersom aktuelt.
- Et mindre antall PG går spontant i regress, men lite forskning på dette grunnet at de fleste fjernes grunnet irritasjon/plager.
Hvordan skille fra hypergranulasjon: Hypergranulasjon er mer kornet i overflaten, oppstår fra sårbunn (overvekst av granulasjonsvev), ses ofte som flere små bringebær-knopper i sårbunnen (fremstår ofte ikke som solitære lesjoner), og behandles i første omgang med kortikosteroider.
Sår under knenivå som ikke tilheler i løpet av seks uker.
Leggsår kan ha mange årsaker, men skyldes oftest venøs insuffisiens (72%), arteriell sykdom (6%), nevropati eller en kombinasjon av disse (22%).
Diagnostikk
Fastlege bør utrede pasienter med leggsår for relevante disponerende sykdommer som hjerte-/karsykdom, diabetes, hyperlipidemi, anemi, sinkmangel med mer. Lever- og nyrefunksjon bør også sjekkes.
Venøse leggsår
Årsak
Nedsatt venøs tilbakestrømning som for eksempel ved varicer, forårsaker vene- og lymfestase i huden. Dette gjør huden sårbar og kronisk inflammert, slik at leggsår lett kan oppstå selv ved små traumer.
Symptomer
Tyngdefølelse i bena, verst om kvelden. Ett eller flere sår.
Smertelindring: elevasjon av benet.
Funn
- Lokalisasjon: Distalt og medialt på leggen. Ett eller flere, kan gå rundt hele
- Utseende:Ujevne sårkanter
- Omgivende hud: Hemosiderinavleiringer (økt pigmentering).
- Lipodermatosclerose (tidlig fase: rubor, indurasjon, ømhet; kan mistolkes som infeksjon).
- Atrophie blanche (hvite atrofiske plaque med teleangiectasier rundt)
- Tilleggsfunn: Varicer, ødem i legg og ankel, stasedermatitt, lymfødem
Behandling
1.Kompresjon og elevasjon
Fjern årsaken ved å redusere venøs hypertensjon ved hjelp av kompresjon (elastisk bind eller strømper) og elevasjon. 22% har blandingssår med både arteriell og venøs komponent. Ved arm/ankelindeks <0,8 utvises forsiktighet med kompresjon, ved indeks < 0,5 er det kontraindisert.
2.Fuktig sårtilheling med semiokkluderende bandasje (HVORDAN)
Dype sår + mye væsking: fyll sårhulen med hydrofiber (Aquacel®)
Dype sår + tørt: fyll med hydrogel (f eks Intrasite®)
Dekk såret med hydrokolloidplate eller skumbandasje (tykk hydrokolloid eller skumbandasje ved mye væsking)
3.Debridement
Mye fibrin i sårbunnen kan forsinke tilhelingen. Kirugisk fjerning med anestesi og buet skalpell er sannsynligvis best, men vær varsom og unngå å ta med friskt vev. Alternativt kan fibrin løses opp med hydrogel mellom hver konsultasjon og fjerning med skarp skje. Skånsomt, men tar lang tid.
4.Infeksjon
De fleste leggsår er kontaminert eller kolonisert av bakterier. Ved mistanke om tilhelingsproblemer pga bakterieovervekst kan Aquacel Ag® brukes.
Cellulitt eller systemisk infeksjon er mindre vanlig, men det er da indikasjon for peroral antibiotikabehandling.
5. Hudtransplantasjon
Leggsår forårsaket av skade følges opp og ferdigbehandles hos oss. Kroniske leggsår følges derimot primært opp av fastlege/hjemmesykepleie. Mål såret jevnlig med engangs papirlinjal. Sår som ikke viser fremgang på to uker bør hvis forårsaket av traume vurderes for transplantasjon, ellers henvises til Villa Derma, OUS, RH.
Arterielle leggsår
Årsak
Ved arteriosclerose er arteriell sirkulasjon forringet, og sår oppstår på grunn av lokal ischemi. Kommer ofte etter bagatellmessige traumer.
Symptomer
Sårsmerter som er vanskelig å lindre. Claudicatio: Smerte i en eller begge legger ved gange med bedring i hvile. Ved fremskreden sykdom også smerte i hvile.
Smertelindring: senke benet, f eks utenfor sengekanten.
Funn
- Lokalisasjon: Steder utsatt for trykk, distalt på tær, over malleoler og under metatarshoder.
- Utseende: Dype, runde og skarpt avgrensede sår (utstanset). Tørr, nekrotisk bunn uten granulasjonsvev.
- Omgivende hud: Blank, kald, atrofisk hud med hårtap
- Tilleggsfunn: Ikke palpabel/dårlig puls i ADP og TP.
- Forlenget kapillærfylning stortå (>3-4 s).
- Avbleking med benet hevet i 45 gr i 1 min.
- Tap av subcutant vev, muskel- og hudatrofi i legg og fot.
- Arm/ankelindeks < 0,8.
- Arm/ankelindeks (doppler med karprobe i skapet i basen):
- systolisk trykk målt med doppler over ADP/TP og blodtrykksmansjett på lår dividert med det høyeste av trykkene etter måling av BT på begge overarmer
- 0,5 – 0,8 gir normalt claudicatiosymptomer
- <0,5 betyr uttalt obstruksjon og oftest hvilesmerter. Konferer med karkirurg
Behandling
- Henvises til karkirurg. Fastlege følger opp videre i forhold til livsstilsendringer med mer.
- Smertelindring
- Holde ekstremiteten varm
- Vanlig godt sårstell (lenke)
Nevropatiske og diabetiske sår
Årsak
Lokalisasjon: Steder utsatt for trykk. Pasienter med diabetes og fotsår har i mer enn 80% av tilfellene symmetrisk distal nevropati. Nevropati gir både tap av beskyttende følesans, og endring i motorisk funksjon som igjen kan gi fotdeformitet. Autonom hypohidrose gir i tillegg tørr og sårbar hud.
Symptomer
Ofte kløing, smerte som nålestikk, nummenhet, brenning og parestesier i benet. Såret oftest asymptomatisk.
Funn
- Lokalisasjon: Steder utsatt for trykk. Vanligst under metatarshode 1 og 5, under stortå og hæl.
- Utseende: Skarpt avgrenset (”stanset ut”)
- Omgivende hud: Tørr, tykk hud med fissurer
- Tilleggsfunn: Perifer nevropati med nedsatt følesans. Fotdeformitet.
Behandling
- Skal umiddelbart henvises til diabetespoliklinikk og følges opp der
- Bandasje i henhold til vanlige retningslinjer (lenke)
Vær tilbakeholden med kirurgisk intervensjon her
Rhabdomyolyse = skade av tverrstripet muskulatur på traumatisk eller nontraumatisk grunnlag.
Patofysiologi
Ved muskulært henfall og nekrose får man frigjøring av myoglobulin og CK. Myoglobulin er sterkt nefrotoksisk, og når det utfelles i nyretubuli gir dette nyreskade. Graden av myoglobulin-frigjøring er direkte proporsjonal med frigjøring av CK. Serum CK er derfor et mål på alvorlighetsgraden av rhabdomyolyse. Nyreskade kan sees allerede ved CK-verdi > 2000. CK > 10.000 kan være et tegn på betydelig nyreskade, men ved treningsindusert rabdomyolyse viser nyere artikler at en ofte må opp i svært mye høyere CK verdier før en utvikler skade på nyrer. Myoglobin/CK ratio er et mål som stadig brukes mer, der en ratio på under 0,5 ansees som mindre farlig mtp nyreskade.
Årsaker
Vanligste årsak på skadelegevakten er overdreven trening, feks pull ups, cross-fit øvelser etc. Dette omtales som treningsindusert rabdomyolyse og bør skilles fra rabdomyolyse utløst fra annen årsak.
En annen årsak er pasienter med kombinasjon av immobilisering og samtidig medikamentinntak eller annen intox. En rusmiddelmisbruker som blir liggende eller sittende urørlig i samme stilling er det helt typiske kasus! Selv kort immobiliseringstid (3-4 timer) kan være nok til å utløse rhabdomyolyse. Eldre som faller og som blir liggende i mange timer uten å komme seg opp er også svært utsatt. I tillegg kan infeksjoner, hypotermi, hypertermi, og langvarige kramper disponere for tilstanden. Ved legevakten er det også sett rhabdomyolyse-tilstand etter betydelig mishandling, ved ridning på mekanisk "rodeo-hest" osv.
Klinikk
- Hevelse/smerte i aktuell muskel
- Muskelpareser i ekstremitetene, pasienten klarer ikke stå på bena, løfte armer/ben
- Urinen kan være kjøttfarget/mørk/"colafarget"
- Urin stix : Positiv på blod
- Nedsatt allmenntilstand: slapphet, kvalme/oppkast, feber
Diagnose
Diagnosen stilles på klinisk mistanke, og bekreftes ved påvist økt serum-CK, økt myoglobin og økt myoglobin/CK ratio. Tidligst mulig diagnose er viktig fordi rhabdomyolyse har svært alvorlige komplikasjoner.
Komplikasjoner
Akutt oligurisk nyresvikt pga tubulær nekrose. Nyresvikten er reversibel, men kan kreve forsert alkalisk diurese, og/eller peritoneal dialyse. Vevsødem med kompromittert sirkulasjon kan gi ischemisk skade og kompartmensyndrom. Dette kan likeledes gi fare for infeksjoner, sepsis osv. Fasciotomi kan bli nødvendig. Nerveskader pga økt trykk, med fare for varige pareser osv.
Behandling/tiltak
Pasienter med mistanke om rhabodmyolyse innlegges straks i medisink avdeling.
Ved treningsindusert rabdomyolyse bør indremedisiner konfereres ved nedsatt allmenntilstand, CK-verdier mer enn 15.000-20.000 eller myoglobin/CK ratio på > 0,5. Dersom verdiene er forhøyet, bør en ta en kontroll-blodprøve dagen etter for å se at verdiene synker.
Dersom pasienten sendes hjem med forhøyede verdier er behandlingen å ta det med ro til symptomene gir seg, samt drikke mye væske (flere liter, men helst farris og lignende, ved for høyt inntakt av rent vann kan en påføre seg hyponatremi).
Overfladisk tromboflebitt skyldes inflammasjon/trombosering i karveggen i overfladiske vener. Hyppigst lokalisert på leggen, oftest hos pasienter med varicer. Sees også sekundært til i.v. tilgang (veneflon). Forandringene oftest lokale, og omfatter et lite segment (cm) av venen. Mer sjelden er spredning til større område i sentral retning, f.eks langs hele v. saphena magna eller at tilstanden opptrer i flere, ulike vener samtidig("thrombophlitis migrans").
Klinikk
- Rubor
- Varmeøkning
- Ømhet
- Evt noe lokal hevelse
- Vanligvis strenglignende struktur ved palpasjon av affisert kar.
DD: DVT og erysipelas
Behandling
Lokal anti-inflammatorisk salve: Hirudoid x 2 daglig. Evt. med tillegg av NSAID systemisk (tabletter i vanlig dosering).
Vær spesielt oppmerksom ved
- Sengeleie
- Immobilisering av underekstremitet
- Tidligere DVT eller kjent koagulasjonsdefekt (f eks Leidenmutasjon) hos pasienten
- Familiær opphopning av tromboembolisk sykdom
- Overvekt eller andre faktorer som vanskeliggjør mobilisering
- P-pillebruk og svangerskap
- Reise
Gjennomføring
- Skriv ut resept (mal ligger inne) på Fragmin 5000 IE til pasienter > 50 kg, 2500 IE til pasienter < 50 kg. Behandlingslengde er så lenge pasienten er immobilisert pluss to til tre dager. Hvis det er vanskelig å anslå, skriv ut tilstrekkelig antall engangssprøyter til at pasienten er dekket frem til neste kontroll.
- Pasienten kjøper engangssprøyter (pakker på 10 eller 25) på Apotek 1 Legevakten.
- Pasienten kommer inn igjen og instrueres i å sette sprøyten subcutant av sykepleier og får med infoskriv.
- Tilby pasienten å komme tilbake dagen etter for å sette injeksjonen under tilsyn av sykepleier.
