Bruddskader
TIPS! For å søke etter ord på denne siden, klikk "ctrl + F" (windows) eller "⌘ + F" (mac)
Hodeskader
Skader på hals
Skader i brystregionen
Skader i bukregionen, nedre del av rygg, lumbalkolumna og bekken
Skader i skulder og overarm
Skader i albue og underarm
Skader på håndledd og hånd
Skader i hofte og lår
Skader i kne og legg
Skader i ankel og fot
Smerte i ekstremitet - generell del
Diagnose
Generelle retningslinjer for hodeskader: Se metodebok sår Hodeskader. Kraniefrakturer er alltid forbundet med fare for infeksjon og intrakraniell blødning. Kraniefraktur mistenkes særlig ved:
- Store smerter ved palpasjon av kraniet
- Brillehematom (suspekt på skallebasisfraktur)
- Blålig misfarging i mastoidregionen
- Step/impresjon i kraniet ved eksplorering av sårskaden
- Lekkasje av blod eller liquor fra nese eller øre
- Hematotympanon (= basisfraktur)
Inndeling
- Lineære frakturer i kraniets hvelving eller skallebasis.
- Impresjonsfrakturer.
Røntgen
Alltid CT caput ved mistanke om fraktur (vanlig røntgen er ikke aktuelt).
Viktig
Sterk mistanke om brudd eller annen alvorlig hodeskade (= dårlig pasient) tilsier direkte innleggelse ved nevrokirurgisk avdeling, UUS. Ring vakthavende og meld pasienten i mottaket.
Diagnose
Mistanke ved hevelse/blålig misfargning i tinningregionen etter traume.
- Hematotympanon ev. liquorre
- Hørselsnedsettelse og vertigo
- Facialisparese
Behandling
CT og henvisning til nevrokirurgisk avdeling.
Utarbeidet av Jul Eirik Olsen
Diagnose
Ansiktsskader som haster
- ABC-problemer (truet luftvei eller store blødninger) samt åpenbart store ansiktsskader – Disse skal konfereres direkte med traumeleder
- Retrobulbært hematom – Konfereres ø.hjelp med kjevekirurg hele døgnet. Kjennetegnes av proptose, retrobulbære smerter og redusert visus. Sees også lett på CT hvis undersøkelse er vanskelig grunnet periorbitalt hematom. Trenger rask kirurgi.
- Inneklemt/herniert øyemuskulatur (white eye syndrom) – Konfereres ø.hjelp med kjevekirurg hele døgnet. Kjennetegnes av elevasjonsdefekt grunnet inneklemming av m. rectus inferior eller fettvev. Gir nekrose hvis det ikke behandles relativt raskt. Hyppigst hos barn, viktig å alltid undersøke øyebevegelser ved traume mot øyeregionen selv om ingen ytre tegn til skade.
Øvrige ansiktsskader omtales i videre kapitler.
Røntgen
CT ansiktsskjelett brukes ved mistanke om ansiktsfraktur. Barn med mistanke om ansiktsfraktur konfereres med kjevekirurg.
Røntgen ansiktskjelett er ingen god undersøkelse ved spørsmål om fraktur. Sløring/blod i underliggende sinus maxillaris (væskespeil på sidebilde) er ofte eneste funn på røntgen.
Henvisning
Alle ansiktsfrakturer skal konfereres med vakthavende kjevekirurg på Ullevål, med unntak av nesefrakturer. ABC-problemer eller åpenbart store ansiktsskader konfereres i stedet med traumeleder på Ullevål.
- Ansiktsskader som haster, som nevnt over (retrobulbært hematom, inneklemt øyemuskulatur), konfereres ø-hjelp hele døgnet.
- Øvrige skader konfereres fortløpende på dag og kveld, men på natt bør de vente med konferering til dagtid. Pasienten kan sendes hjem eller legges på obs.posten hvis nødvendig. Gi beskjed om å ikke blåse nesen, og at kjevekirurg kontakter dem påfølgende dag for videre plan.
- Ring kjevekirurg rundt kl. 07:45 på hverdager. I helg bør det overføres til dagvakt som kan ringe kl. 08:45. De kan da kontakte pasienten direkte for å avtale videre forløp.
Utarbeidet av Jul Eirik Olsen
Diagnose
Som regel etter slag mot øyet. Oppstår ved trykkøkning slik at deler av orbitahulen ryker, som oftest orbitagulvet og/eller mediale vegg. Eventuelt protrusjon av orbitainnhold ned i maxillarsinus med inneklemming av m. rectus inferior.
Undersøkelse
Palpasjon av orbita og ansiktsskjelett. Kan ha enoftalmus og dobbeltsyn, evt palpabelt trinn i margo infraorbitale.
Obs: Undersøk øyebevegelser, da elevasjonsdefekt er tegn på inneklemt øyemuskulatur som skal konfereres ø-hjelp.
Røntgen
CT ansiktsskjelett gir diagnosen. Husk at CT ikke fanger opp alle med inneklemt øyemuskulatur.
Behandling
På dag og kveld konfereres dette med kjevekirurg på Ullevål (se Ansiktsfrakturer). Såfremt pasienten har helt normale øyebevegelser og CT ikke viser retrobulbært hematom, kan blow-out frakturer på natt vente med konferering til dagtid. Dobbeltsyn kan også vente til dagtid. Ved mistanke om skade av øyemuskulatur ø-hjelp innleggelse på øyeavdelingen.
Utarbeidet av Jul Eirik Olsen
Diagnose
Slag mot ansiktet/kinnben.
Undersøkelse
Palpasjon av zygomaticusranden. Søkk svarende til arcus (ofte ikke synlig pga. hevelse). Smerter ved gaping, eller redusert gapeevne ved dislosert fraktur. Undersøk øyebevegelser som differensialdiagnostikk.
Røntgen
CT ansiktsskjelett gir diagnosen.
Behandling
På dag og kveld konfereres dette med kjevekirurg på Ullevål (se Ansiktsfrakturer). Såfremt pasienten har helt normale øyebevegelser og CT ikke viser retrobulbært hematom, kan zygomaticusfrakturer på natt vente med konferering til dagtid. Ved kjevesperre kan det også vente til dagtid.
Utarbeidet av Jul Eirik Olsen
Diagnose
Fraktur av kinnbenskomplekset, hvor dets fester til resten av ansiktsskjelettet har løsnet. Kalles ZMC-fraktur (zygomaticomaksillærkompleks), trippel-, tripod- eller tetrapodfraktur.
Kliniske funn
Hevelse og ømhet over arcus zygomaticus som evt kan palperes inntrykket. Evt palpabelt søkk i margo infraorbitale. Vanlig med sensibilitetsnedsettelse i n. infraorbitale (overleppe + tenner på affisert side). Dobbeltsyn og enoftalmus.
Obs: Undersøk øyebevegelser, elevasjonsdefekt er tegn på inneklemt øyemuskulatur som skal konfereres ø-hjelp.
Røntgen
CT ansiktsskjelett gir diagnosen.
Behandling
På dag og kveld konfereres dette med kjevekirurg på Ullevål (se Ansiktsfrakturer). Såfremt pasienten har helt normale øyebevegelser og CT ikke viser retrobulbært hematom, kan ZMC-frakturer på natt vente med konferering til dagtid. Dersom man har retrobulbært hematom eller elevasjonsdefekt skal kjevekirurg konfereres ø-hjelp. Dobbeltsyn i seg selv haster ikke.
Diagnose
Slag og spark – idrett og trafikk. Unge menn, 18-30 år, i flertall.
Skade på ben/brusk eller begge.
- Ødem/hematom over neseroten eller neseryggen
- Palpasjonsømhet, krepitasjon eller instabilitet
- Skjevstilling eller endret profil (vanskelig å vurdere pga. hevelse)
- Neseblødning (nesten alltid)
- Redusert luftpassasje
Septumhematom er en sjelden tilstand, men må utelukkes ved inspeksjon og palpasjon. Hevelsen er blålig og øm ved palpasjon. Ofte nasalstenose. Tilstanden skyldes bruskskade med karskade og er vanligst uten samtidig brudd i nesen. Infeksjon i et septumhematom med abscessdannelse kan være farlig pga. drenasje via sinus cavernosus. Ubehandlet septumhematom kan føre til nekrose av brusk og sadelnese-deformitet. Henvises som ø-hjelp til ØNH-avdeling. Behandling: Drenasje og antibiotika.
Inndeling
Traumetype
- Fra siden (tangentielle traumer): Skjev nese i sideplan, impresjon på traumesiden, protrusjon på motsatt side.
- Forfra (frontale traumer): Os nasale inntrykket, ofte breddeøkning over neseroten.
- Nedenfra (caudocraniale traumer): Os nasale stuket cranielt, nesen er forkortet og bred, ofte septumskade.
- Ovenfra (støtskade fra fallende gjenstand): Os nasale slått ned i nesen.
Røntgen
Nesefraktur er en klinisk diagnose, og vanlig røntgen brukes ikke i diagnostikken.
Behandling
Uten feilstilling
Brudd uten klinisk skjevhet, septumhematom eller nasalstenose krever ingen behandling. Unngå kontaktidrett i tre uker (eventuelt maske).
Eventuell skjevhet vurderes best når hevelsen har gått tilbake, normalt etter 2-3 dager. Sammenlign med gamle fotografier.
MERK: Vurder om pasienten selv er i stand til å følge opp dette når hevelsen har gått tilbake. Hvis ikke settes pasienten opp til kontroll. Sequele etter ikke behandlet brudd- eller bruskskade i nesen er meget vanskelig å behandle i etterkant og fører ofte til en klagesak!
Med feilstilling
Henvises til undersøkelse og behandling etter 2-3 dager og helst innen en uke.
Reponering skjer vanligvis i lokalbedøvelse, alltid generell anestesi på barn.
Pasienten får med journalutskrift og informasjonsskriv om nesebrudd. Pasienten ringer selv poliklinikken på dagtid for avtale, se informasjonsskrivet.
Gamle skader
- 7-14 dager gamle frakturer kan fortsatt reponeres i narkose, men det er fare for dårlig resultat pga. innvekst av bindevev i frakturspalten.
- >14 dager gamle frakturer må eventuelt opereres med rhinoplastikk (lange ventelister).
Grovreponering
En nesefraktur med feilstilling er ofte lett å reponere kort tid etter skaden. En annen person støtter hodet mens du med to tommelfingre utøver et jevnt trykk mot siden av nesen til feilstillingen er eliminert (kan være smertefullt, du har bare ett forsøk!).
Diagnose
Man skiller mellom corpus- og collumfrakturer. Undersøkelse Palpasjon og inspeksjon av underkjeven. Vurder hevelse, palpasjonsømhet og krepitasjon. Brudd mistenkes særlig dersom pasienten ikke greier å bite sammen, bittet ikke passer eller ikke får til å svelge normalt. Se også etter lesjoner av tannkjøtt /tenner som kan antyde traumets kraft og bruddets lokalisasjon. Manglende sensibilitet på underleppen antyder dislosert corpus- eller angulusfraktur med nervelesjon.
Røntgen
CT ansiktsskjelett gir diagnosen.
Behandling
På dag og kveld konfereres dette med kjevekirurg på Ullevål (se Ansiktsfrakturer). Såfremt pasienten ikke har truet luftvei eller åpenbart større skade kan mandibulafrakturer på natt vente med konferering til dagtid.
Viktig
Tenk alltid på fraktur i mandibula ved kuttskader på haken etter fall (ofte ved sykkelskade). En bilateral collumfraktur kan gi lite smerte og tilnærmet normalt bitt!
Diagnose
Oppstår ved gjesp/latter. Pasienten greier ikke å bite sammen etter gaping, oftest skjevhet ved bitt. Residiverende luksasjoner er vanlig spesielt hos eldre.
Røntgen
Ikke nødvendig ved klassisk anamnese, ellers kjeveledd (se over).
Behandling
Reponeres med hjelper som støtter hodet bak, press undekjeven ned og bakover. Sett lokalanestesi i leddet eller gi Stesolid i.v. ved behov.
Henvises kjevekirurgisk avdeling dersom dette (etter flere forsøk) ikke lykkes.
Etter reponering bør haken bindes opp med elastisk bind/cobanbind i noen timer, ev. til neste dag under tilsyn (observasjonspost eller sykehjem).
Viktig
Ta deg god tid ved reposisjon, list og lempe fremfor rå kraft gjør at pasienten slapper av og kjeven kommer på plass. For å unngå bitt i egne fingre bruk en dropfingerskinne eller kompress på hver tommel under reponering.
Diagnose
Nakkeskader oppstår særlig ved bilulykker eller fall. Direkte traume mot hodet, aksialt traume. Ofte samtidig hodeskade. Frakturer/dislokasjoner opptrer hyppigst i nivå C1-C2 eller C5-C7, sjelden i de mellomliggende virvler.
Større nakketraume
Umiddelbare smerter i hode og nakke, ev. utstråling til ekstremiteter. Feil/tvangsstilling av hode og nakke. Ofte nevrologiske utfall. Respirasjonssvikt kan forekomme. Instabil nakkeskade kan gi truende eller manifest lesjon av medulla spinalis. Skade av denne ovenfor C4 er akutt livstruende pga. parese av respirasjons muskulatur, skade av C4-C7 kan gi komplett eller inkomplett tverrsnittsyndrom. Ved mistanke om fraktur eller instabil nakke:
- Stiv nakkekrage
- Sjekk respirasjon/sirkulasjon.
- Spør etter utstrålingsfenomener.
- Sjekk sensibilitet, motorikk og reflekser i ekstremiteter.
- Røntgenhenvisning markeres med "på båre, kan ikke reises“
- Utelukk fraktur/instabilitet før kragen fjernes.
Traumemekanismer og frakturtyper
- Hyperfleksjonstraume, ev. samtidig rotasjon (f.eks. trafikkulykker). Skadetyper: Frakturer av axis, enten densfraktur eller fraktur gående ned i corpus vertebrae. Dobbeltsidig pedikkelfraktur i axis (Hangman`s fraktur). Ofte kompresjonsfrakturer i C5-C7. Ved betydelig samtidig rotasjon kan det opptre en- eller dobbeltsidig fasettleddsluksasjon eller fraktur i de samme virvler.
- Hyperekstensjonstraume. Skader: Hangman`s fraktur eller fraktur i bakre del av atlas. Fraktur i øverste del av dens axis. Eventuelt kombinerte lesjoner i nedre del av c-columna med fraktur av både fasettledd og arkus posterior og med skade av medulla. Oftest forløper hyperekstensjonstraumer uten påviselig fraktur eller dislokasjon (nakkesleng = ”whip-lash”).
- Aksial kompresjon (ofte med samtidig lett fleksjon, f.eks. ved stupeulykker). Skader: Avspregning av atlas (såkalt Jefferson-fraktur). Knusning av 5. eller 6. virvelkorpus (burst-fraktur).
Røntgen = CT
Vanlig røntgen brukes ikke ved nakkeskader - kun CT.
Indikasjonsstilling i henhold til Canadian C-spine rules.
Pasient undersøkes liggende, fjerne kraven, palpere over proc spinosi. Ved ingen smerter der, forsiktig arom.
Kraft og sensibilitet i alle fire ekstremiteter.
Alle pasienter med mistanke om brudd i nakken får stiv nakkekrave før CT-undersøkelse. Lege er med ved forflytning fra båre til CT ved sterk mistanke om brudd.
Barn under 16 år henvises til Ullevål for vurdering.
Viktig
- Vis tilbakeholdenhet med smertestillende da avvergeholdning virker stabiliserende
- Tenk alltid nakke hvis det er indikasjon for CT-caput
- En pasient som støtter hodet med hendene etter nakkeskade har ”alltid” fraktur (ta CT)
- Økt risiko for fraktur hos eldre over 65 år (se også Canadian C-spine rules)
- Pasienter med ankyloserende spondylitt (mb Bekhterev`s) er svært utsatt for brudd i nakke og rygg også ved mindre traumer. Pasientene har ofte brudd i flere nivåer i columna med lite initial klinikk, dvs lav terskel for CT cervicalcolulmna + rtg thorakolumbalcolumna.
Behandling
Frakturer/instabil nakke innlegges nevrokirurgisk avdeling Ous.
Diagnose
Biluhell forårsaker årlig omkring 2000 nye tilfeller av nakkeslengskader i Norge. Nakkesleng er definert som en ”akselerasjons-deselerasjons-mekanisme som overfører energi til nakken. Det kan skyldes påkjørsel av motorkjøretøy bakfra eller fra siden, men kan også skje ved stuping eller andre ulykker. Ca. 5 % av alle pasienter utsatt for en nakkeslengmekanisme etter biluhell utvikler symptomer i form av smerte og stivhet i nakken og hodepine.
Ca. 0,5 % utvikler kroniske plager som påvirker funksjonen i betydelig grad.
Det er ikke påvist sammenheng mellom type eller grad av skade og syptomer.
Man antar at de fleste plagene kommer fra skade av bløtdelene i nakken.
Grundig anamnese, funksjonsundersøkelse og nevrologisk status er viktig i møte med denne pasientegruppen.
Røntgen
Etter klinisk vurdering, brudd forekommer svært sjelden (aldri?).
Behandling
Nøktern informasjon om skadens art og prognose. Kortvarig sykmelding. Antiflogistika. Bearbeidelse av skaden (snakk med noen!) er viktig.
Kontroll
Egen lege.
Viktig
Mange pasienter vil gjerne få tatt røntgenbilde etter små traumer (for sikkerhets skyld). Det er imidlertid ikke alltid i pasientens interesse at røntgen blir tatt. Funn av degenrative forandringer (svært vanlig hos pasienter > 40 år) vil kunne redusere en forsikringsutbetaling ved senere plager.
Diagnose
Typisk våkner pasienten med en vond og stiv nakke der nakke/hodet holdes i en skjev stilling. Bevegelse i nakken er smertefullt. Det er intet traume i anamnesen og ingen nevrologiske utfall. Tilstanden antas å skyldes muskelær spenning/spasme. Ofte har pasienten sovet med nakken i en ugunstig stilling. Hos barn virusinfeksjon?
Røntgen
Røntgen undersøkelse har ingen hensikt og gir sjelden velykkede bilder pga. hode/nakke stilling. Bør kun tas hvis det er et traume i anamnesen .
Behandling
Bløt nakkekrave i 1-2 dager kombinert med NSAID. Medikamenter som bidrar til å redusere muskelspenning (for eksempel stesolid) kan også ha effekt. De fleste blir bra i løpet av kort tid.
Diagnose
Dette er først og fremst en klinisk diagnose. Symptomer og funn:
- Smerter ved inspirasjon
- Distinkt palpasjonsømhet over costa(e)
- Indirekte smerter ved kompresjon av thorax
Tenk lungefunksjon! Frakturer er ofte vanskelig å se. Det er viktig å utelukke komplikasjon som pneumothorax eller hematothorax. Dyspnoe? Nedsatt respirasjonslyd ved auskultasjon? Dempning eller hypersonor perkusjonslyd?
Pneumothorax kan forekomme med lite subjektive symptomer og funn, og med SaO2 innenfor normalområdet. Gjør en totalvurdering av pasientens alder, energien i traumet og kliniske funn. I praksis tar vi røntgen thorax av cirka halvparten av alle pasienter med klinisk costafraktur.
OBS: Ved affeksjon av nedre halvdel av thorax kan det foreligge intraabdominal skade, og det må undersøkes med henblikk på dette.
Røntgen
Ved spørsmål om pneumothorax tas kun front i ekspirasjon. Alltid røntgen thorax ved høyenergitraumer.
Behandling
Innleggelse ved multiple frakturer (3 i serie) eller mistanke om lungekomplikasjoner. Ved synlig dislokert costafraktur(er) på røntgen bør det konfereres med thoraxkirurg med henblikk på CT, da det ofte foreligger mer omfattende skade.
Ved 1-2 frakturer (klinisk) uten mistanke om komplikasjon er behandlingen kun smertestillende (B-preparat). Anbefal sittende soving (puter i ryggen eller stol) de første dagene og pusteøvelser (selv om det er smertefullt). Høyleie og dyp inspirasjon aktiverer de basale deler av lungene og reduserer risiko for komplikasjoner (pneumoni).
INFORMASJON
Grundig informasjon om forventet smerteforløp og symptomer/forverring. Smertene øker gjerne de første dagene (inntil en uke) for deretter å avta. Smertene varer gjerne i 4 uker. Pasienten skal komme tilbake ved pustevansker, feber eller uventet sykdomsforløp. Vi har eget informasjonsskriv om ribbensbrudd som pasienten bør få med seg.
Viktig
Ved voldsskader er kravet til dokumentasjon av en bruddskade høyere enn ellers. Ved negativt røntgen og klinisk sikker fraktur må dette, og nøyaktig lokalisasjon av skaden, journalføres.
Diagnose
Sjelden skade. Som regel høyenergitraume (bilbelte) eller annen direkte sammenstøt mot Sternum.
Røntgen
Sternum. Sidebilde med markør svarende til p. m. for smerte. Se etter substernal blødning (bløtdelsskygge) ved skade av underliggende kar/cor.
Behandling
Udislosert fraktur behandles konservativt, smertelindring og forsiktig aktivitet til smertegrense. Alle pasienter med sternumfraktur etter høyenergitraume skal konfereres traumeleder. Ofte indikasjon for observasjon ved kirurgisk avdeling.
Diagnose
Luft i pleurahulen etter traume, enten ved penetrerende traume (ytre pneumothorax) eller stump vold (indre pneumothorax) som har forårsaket ruptur i lunge/bronkie. Ofte komplisert med hematothorax og/eller subkutant emfysem (krepitasjoner ved palpasjon). Kan lett oversees kombinert med annen skade (brudd i clavicula/proximale humerus). Spontan pneumothorax ikke uvanlig hos KOLS-pasienter eller unge med lang/smal thorax. Symptomer kan være stikkende, respirasjonsavhengige smerter. Hypersonor perkusjonslyd + nedsatt respirasjonslyd = pneumothorax Dempning + nedsatt respirasjonslyd = hematothorax
Røntgen
Inspirasjon- og ekspirasjonsbilde. Kappe over/rundt lungen, ev. overskytning av mediastinum. Fri væske i sinus ved hematothorax
Behandling
En liten pneumothoraxkappe (< 2 cm) kan behandles konservativt. Kontroll røntgen etter 2-3 dager. Kontroll før ved forverrelse. Ved fersk skade bør pasienten observeres i sykehus/observasjonspost med nytt røntgen etter noen timer før hjemsendelse. Pneumothorax med større kappe innlegges. Vurder oksygentilførsel, i.v. tilgang (2 venfloner) med Ringer.
Viktig
En ventilpneumothoraxvil ofte ha raskt tiltagende symptomer:
- Hurtig overfladisk respirasjon og motorisk uro
- Asymmetrisk thoraxbevegelighet
- Halsvenestuvning
- Cyanose
- Tachykardi + blodtrykksfall
Funn ved klinisk undersøkelse:
- Tympanitisk perkusjonslyd
- Taus auskultasjon.
Behandling
Rask pleurapunksjon. Bruk største tilgjengelige venflon (brun med avskrudd kork). Punkter i lungen med redusert respirasjonslyd (ev. begge sider). Det er ofte nødvendig med flere punksjoner. Stikk i øvre kant av 4. eller 5. ribbe i fremre axillærlinje. Horisontalt innstikk. Når man hører en hvesende lyd, skal venflonen føres ytterligere 10 mm inn og fjernes. Deretter skyves plasthylsen helt inn og fikseres med plaster.
Diagnose
Denne nerven kan skades ved trykk i axillen eller over kravebenet.
Det oppstår parese av musculus serratus anterior med derav følgende scapula alata (englevinge). Diagnosen stilles ved å la pasienten støtte seg med strake armer mot en vegg.
Behandling
Tilstanden skyldes oftest en nevropraksi. Funksjonen vil gjerne komme tilbake i løpet av 2-3 mnd. Nevrofysiologisk undersøkelse kan være aktuelt etter dette tidsrom.
Diagnose
Smerter og palpasjonsømhet/bankeømhet over de aktuelle virvler.
Ved høyenergitraume/ulykker: Undersøk alltid pasienten liggende. Tenk på annen skade (hode/nakke, thorax, bekken, abdomen), sjekk puls og BT.
Spør etter utstrålingssymptomer til underekstremiteter. Nevrologiske utfall? Undersøk sensibilitet, motorikk og reflekser inkludert plantarrefleks.
Røntgen
Front og side + skråbilde overgang cervical.
Rekvirer røntgen thoracal eller thoracal/lumbal-columna. Dersom det er vanskelig å lokalisere smerten eksakt - ta med hele th/l-columna. Når man rekvirerer lumbalcolumna skal man alltid få med de 2-3 nederste thorakale virvlene. Husk at smerten ofte projiseres lenger distalt enn der bruddet er.
Inndeling
Stabile frakturer: < 50 % kompresjon av virvelhøyden, hvor kun 2/3 av virvellegemet er skadet. Pasienter med osteoporose (eldre) kan få kompresjonsfrakturer ved svært lite traume, som regel stabile brudd. På røntgen er det vanskelig å skille mellom nye og gamle brudd (“eskelokk” = fersk fraktur).
Behandling
Mobilisering mot smertegrensen, smertestillende tabletter (obstipasjon forekommer ofte etter brudd i lumbalcolumna og plagene kan forsterkes av Paralgin Forte). Pasienter som ikke kan klare seg hjemme innlegges kirurgisk avdeling (kan pasienten komme til toalettet ved egen hjelp?).
Ved høyenergitraume/fall vurder innleggelse i sykehus for observasjon (kollisjoner eller fall fra høyde over 3 meter).
Inndeling
Instabile frakturer:> 50 % kompresjon av virvelhøyden, alle skader med nevrologiske utfall eller radierende smerter, ryggskader med akseavvik, multitraumatiserte pasienter, skade med kombinert fleksjons/rotasjonstraume eller kraftig traume rett bakfra.
Behandling
Innlegges nevrokirurgisk avd. UUS. Korrekt leie under transport, informer ambulansepersonell om skaden. Det kan lønne seg å være tilbakeholden med smertestillende medikamenter da avvergeholdning hos pasienten kan beskytte mot forverrelse av skaden.
Inndeling
Etter Denis (baserer seg på en inndeling av columna i tre søyler):
Fleksjons/kompresjonsfraktur
- Anterior
- Lateral
- Endeplateknusning
- Frontal fraktur
Fraktur som kun påvirker første søyle, den spongiøse corpus vertebrae trykkes sammen fortil. Stabil fraktur.
Burstfraktur
- Inkomplett
- Komplett
Den fremre og midterste søylen er trykket sammen, når bakerste søyle er intakt snakker man om inkomplett burstfraktur. Instabil fraktur.
Chance-fraktur
Frakturen går horisontalt gjennom alle tre søyler. Distraksjonskrefter, ofte kombinert med rotasjon. Typisk sikkerhetsbelteskade. Svært instabil fraktur.
Fleksjons-/distraksjonsfraktur
Kompresjon av fremre søyle og distraksjon av av midtre og bakre søyle. Må mistenkes ved økt avstand mellom processi spinosi. Instabil fraktur.
Translasjonsfraktur
Aksen for spinalkanalen er forskjøvet, dislokasjon av hovedfragmenter.
Svært instabil fraktur og ofte ledsaget av neurologiske komplikasjoner.
Viktig
Urin-stix (tas ved suspekt nyrekontusjon):
- Bortkastet hos menstruerende kvinner.
- Mikroskopisk hematuri kan sees an - observasjon på obs-posten?
- Ved makroskopisk hematuri: Innleggelse for CT.
Diagnose
Direkte eller indirekte traume. Husk forskjell på traume med høy eller lav energi. Klassisk osteoporosefraktur. Mange eldre har fraktur uten kjent traume. Klinisk undersøkelse:
- Gangfunksjon
- Inspeksjon og palpasjon av spinosi (spondylolisthese)
- Aksial kompresjon over columna
- Neurologisk status
- Bevegelighet i lumbalcolumnae
Røntgen
Lumbal: 5 bilder; front lumbal og sacral + 3 sideprojeksjoner. (Får alltid med nedre thoracalcolumna – se over). Lav terskel for røntgen av alle untatt fertile kvinner. Ileosacral: Front, spesialbilder kun som ledd i utredning. Tas sjelden alene, sacrumfraktur forekommer kun ved høyenergitraume og da er røntgen av bekken ofte indisert. Sacrum: Front og side (sidebilde tas ikke av kvinner i fertil alder). Coccygis: Front og side. Tas sjelden og aldri av kvinner i fertil alder. Fraktur er en klinisk diagnose.
Kompresjonsfraktur
Kompresjonsfraktur innebærer nedpressning av fremre plate av copus vertebra, dvs. bakre del av corpus skal ha intakt høyde. Hos eldre pasient med kompresjon mindre enn 50 %, mobilisering mot smertegrensen. Man kan normalt regne med at det tar tre måneder før frakturen er tilhelet.
Unge pasienter med mer enn 10 % kompresjon innlegges sykehus for mobilisering og vurdering av korsett. Unge pasienter med mindre kompresjonsfrakturer legges på obsposten over natten for smertebehandling og mobilisering.
Lavenergiskader (fall fra stående høyde) hos eldre pasienter som til vanlig er oppegående og bor hjemme, bør tilbys henvisning til bentetthetsmåling dersom dette ikke allerede er ivaretatt av fastlegen. Det samme gjelder pasienter som er over 50 år eller som har andre risikofaktorer for osteoporose.
Burstfraktur
Burstfraktur innebærer skade på både fremre og midtre del av columnae vertebralis. Man ser på røntgen redusert høyde både i fremre og bakre kant av corpus vertebrae. Ved noen typer av burstfrakturer kan man se en økt pedikelavstand. Innlegges.
Behandling
Innleggelse. Bruk spesialbåre (scoopbåre) for transport med ambulanse.
Chancefraktur
Ved hyperfleksjon (f .eks. biluhell med to-punkts sikkerhetsssele) kan man få en horisontalt forløpende fraktur som omfatter alle tre linjer i columna. Man kan se en benete der frakturen forløper gjennom prosessus spinosus og gjennom vertebra.
Behandling
Innleggelse.
Diagnose
Hvis negativt røntgen og ikke neurologi mobiliseres pasienten mot smertegrensen. NSAID + ytterligere smertestillende ved behov. Ev. urinstix. Oppfølging egen lege.
Diagnose
Skademekanisme er viktig, vurder om dette er høy- eller lavenergitraume. Multiple skader? Ved penetrerende traume følg metodebok sår.
Klinisk underssøkelse
Auskultasjon thorax. Palpasjon av thorax, columnae vertebralis, abdomen (spesiellt med tanke på lever og miltskade) og nyrelosjer.
Klinisk undersøkelse hofter/bekken og ytre genitalia.
BT og puls, urinstix med tanke på blod i urinen.
Behandling
Lavenergitraume
- Bløt og tilnærmet uøm abdomen: pasienten kan reise hjem med informasjon om å kontakte lege igjen ved tiltagende symtomer.
- Urinstix positiv med kun spor av blod og ikke uttalt klinikk over nyrelosjer: Pasienten kan observeres hjemme med kontroll av urin og abdomen/nyrelosjer neste dag.
- Urinstix positiv med +2 på blod hos ikke menstruerende kvinne: Vurder ultralyd av nyrer eller CT abdomen som ø-hjelp, konferer med vakthavende kirurg på sektorsykehus ved tvil. Alternativt innleggelse på observasjonsposten med måling av Hb ved innleggelse og utskrivelse. Pasienten må følges med blodtrykk og puls minimum hver 2. time. Ny urinstix dagen etter.
- Palpasjonssmerter i abdomen uten tegn til peritoneal irritasjon: Observasjon på obspost.
- Smerter over lever/milt: Vurdere inleggelse ø-hjelp på sektorsykehus, alternativt CT abdomen. Avtal med røntgenavdelingen, UUS. Send med kopi av journal + røntgenrekvisisjon. Pasienten meldes i mottaket, og henvender seg der.
- Pasienter med tegn til peritoneal irritasjon, uttalte smerter eller +3 på blod ved urinstix eller makroskopisk hematuri skal innlegges på sektorsykehus.
Høyenergitraume
Disse pasientene skal normalt ikke sendes hjem, retningslinjer for øvrig som for lavenergitraume.
Diagnose
Rammer eldre kvinner eller unge menn. 3 % av alle frakturer. Skademekanisme: Høyenergitraumer, som regel multitraumer hos yngre pasienter med normal konstitusjon, eller lavenergitraumer hos eldre osteoporotiske pasienter. Ved høyenergitraume ofte annen skade: kar, nerver, urinveier, rektum eller diafragma.
Røntgen
Bekken – frontbilde med begge hofter. Det kan være vanskelig å skille skader i hofte og bekken. Røntgen av hofte suppleres alltid med røntgen av bekken.
Inndeling
Stabile brudd
- Ramusfrakturer
- Avulsjonsfrakturer svarende til muskelfester
- Alafrakturer
- Kaudale tverrfrakturer i sacrum
Ustabile brudd
- Doble ringfrakturer, unntatt ramusfrakturer
- Frakturer med dislokasjon
Behandling
Konservativ ved stabile frakturer. Kombinasjon av kortvarig sengeleie med tidlig mobilisering med krykker. Pasientens hjemmesituasjon er avgjørende for om det er behov for innleggelse i sykehus. En ramusfraktur hos eldre er smertefull i 4-6 uker.Ved større traume urin-stix ev. Hb før hjemsendelse. Ustabile frakturer innlegges for operativ vurdering. Intravenøs væske og ambulanse.
NB! Skadelegevakten har siste 2 år sett alvorlig blødning som komplikasjon til udislokerte bekkenfrakturer i rami på 4 pasienter over 80 år som stod på direktevirkende perorale antikoagulasjonsmidler (DOAK). Pasienter med en hvilken som helst bekkenfraktur som også står på peroral antikoagulasjon som Marevan® eller DOAK (f eks Pradaxa®, Xarelto®, Eliquis® eller Lixiana®) skal på denne bakgrunn innlegges på sektorsykehus for et døgns observasjon med Hb-kontroll. Dette er klarert med ledelsen ved Ortopedisk avdeling, Ullevål.
Lavenergiskader (fall fra stående høyde) hos pasienter som til vanlig er oppegående og bor hjemme, bør tilbys henvisning til bentetthetsmåling hvis dette ikke allerede er ivaretatt av fastlegen.
Diagnose
Skademekanismen er aksialt støt eller aksialt drag (hofteluksasjon). Perforasjon av caput femoris gjennom acetabulum kan sees etter fall med direkte traume mot hoften.
Inndeling
etter vanlig røntgen med skråprojeksjoner og CT-undersøkelse. UUS har regionsansvar for denne bruddtypen.
Behandling
Brudd uten dislokasjon eller subluksasjon av caput femoris behandles konservativt.
Brudd med dislokasjon behandles med osteosyntese.
Diagnose
Unge voksne (vanligst 13-17 år) under idrett. Avrivning av apofyse svarende til muskelfeste. Rask vekst gir et misforhold i styrke mellom muskulatur og apofyse. Typisk anamnese: Akutt innsettende smerte under skuddtrening i fotball. Røntgen bekken gir diagnosen.
Inndeling
- Tuber ischii – hamstringmuskulatur (38 %)
- Spina iliaca anterior superior – musculus sartorius (32 %)
- Spina iliaca anterior inferior – musculus rectus femoris (18 %)
Behandling
Konservativ behandling. Avlastning med krykker til smertefrihet. Tilhelingstid 4-6 uker. Deretter opptrening med tøyninger 2-3 uker.
Operativ behandling ved dislokasjon > 20 mm.
Diagnose
Fall på utstrakt arm eller direkte mot skulderen, vanligvis lite energi. Alder: Barn og unge voksne. Overvekt av menn. Palpasjon langs clavicula gir distinkt smertepunkt. Hevelse og synlig feilstilling med endret skulderkontur er vanlig. Hyppigst midtre tredel av clavicula (80%). Huden over bruddet er ofte spent, men perforasjon forekommer svært sjelden. Ved dislokasjon vil mediale fragment ofte dislosere oppad pga. trekk fra m. sternocleidomastoideus. Ved høyenergitraumer er det risiko for kar- og plexusskade. Noter alltid distal status og hudens utseende lokalt. Tenk på kombinasjon med lungeskade (cotafraktur/peneumothorax).
Røntgen
To frontbilder ovenfra og nedenfra (vinklet 15 grader).
Behandling
Nesten alltid konservativ. Vanligvis avlastning med CC-bandasje. Osteosyntese kan være aktuelt ved de helt laterale og mediale (svært sjelden skade) frakturene. Likeledes skal en vurdere operativ behandling ved et intermediær fragment, forkortning over 2 cm og ved stor dislokasjon. Prognose/forløp: Tilheler klinisk i løpet av 3-4 uker. Røntgenologisk tilheling tar lang tid. Man snakker om forsinket tilheling inntil tre mnd. etter skade, psevdartrose først etter 3-6 mnd. (må en sjelden gang opereres).
INFORMASJON
Et dislosert brudd i clavicula hos voksne medfører betydelig smerte den første uken. Soving i sittende stilling er ofte nødvendig. Husk smertestillende. Det er viktig å informere spesielt om at en kul (callus) vil persistere over bruddet, men at det vanligvis oppnås full og smertefri funksjon.
Kontroll
Det er naturlig å ta pasienten til klinisk kontroll etter en uke for ny informasjon og vurdering av smertestillende/sykmelding og evt henvisning til fysioterapeut. Røntgen er kun indisert ved primær tvil om operasjon. Sluttkontroll etter 4 uker ev. med røntgen ved klinisk manglende tilheling.
Diagnose
Lateral skade er mye vanligere enn medial. Vekstskiven lukker seg ved 16-17 års alderen. Så lenge den er åpen er fyseolyse vanligere enn AC-luksasjon.
Klinisk diagnose med palpasjonsømhet og hevelse (blødning). Meta/diafysen løsner fra periost og er forskutt cranialt. Ligamentum deltoideum er intakt og prognosen er god. Generelt hos barn ryker benet før sener og ligamenter, spesielt vekstsonen i puberteten.
Røntgen
Røntgen er til lite hjelp (CT er bedre). Pasientens alder gir diagnosen.
Behandling
Det meste av feilstilling kan aksepteres. Noen ortopeder velger å operere når diastasen i kranial retning overstiger 20 mm.
Konservativ behandling: CC-bandasje/mitella i 2-3 uker med smertestillende etterfulgt av gradvis økende mobilisering. Kontroll ikke nødvendig.
Diagnose
Medial epifyseolyse kan forekomme men krever et kraftig traume. Sjelden skade. Klinisk diagnose.
Røntgen
Vanskelig å vurdere ved vanlig røntgen (CT er bedre). Pasientens alder gir diagnosen.
Behandling
Det meste av feilstilling kan aksepteres så fremt ikke metafysen på clavicula presser mot trachea. Konservativ behandling: CC-bandasje/mitella i 2-3 uker med smertestillende etterfulgt av gradvis økende mobilisering. Kontroll ikke nødvendig.
Diagnose
Svært vanlig vanlig skade. Direkte traume mot skulder (ishocheyspiller mot vant). Hovedsakelig menn, sjelden hos barn. 80 % er i alderen 18-50 år. Leddet stabiliseres av leddkapsel, ligamentum acromioclaviculare (AC) og ligamentum coracoclaviculare (CC). AC-leddet har en menisk som kan skades og være årsak til smerteplager.
Røntgen
2 frontbilder vinklet 15 grader ovenfra og nedenfra sentrert om AC-ledd. Tas uten belastning. Viktig for å utelukke fraktur. Ved mistanke om luksasjon tas panoramabilde for sammenligning med frisk side.
Inndeling
Deles i seks typer etter Rockwood: Type I (forstuing, S43.5) 60 % av skadene. Smerter ved alle skulderbevegelser. Lokalisert ømhet og hevelse svarende til AC-ledd. Partiell skade av kapsel og lig. AC. Stabilt ledd. Røntgenfunn: Normale funn (leddspalte normalt 3-8 mm). Type II 30 % av skadene. Ruptur av leddkapselen og lig. AC. Partiell skade av lig. coracoclaviculare (CC). Lett økt bevegelighet i horisontalplanet. Røntgenfunn: AC-leddet er breddeforøket 10-15 mm. 25-50 % økning av CC- avstand. Type III (luksasjon, S43.1) 10 % av skadene. Endret skulderkontur, laterale claviculaende står oppad. Ruptur av lig. CC. Tangentfenomen; clavicula kan reponeres, men spretter opp når man slipper. Type IV-VI Clavicula har stor feilstilling, f.eks. inn under processus coracoideus (type 6) eller opp i trapezius (type 4), kodes som S43.1.
Behandling
Type I-III behandles initialt konservativt med CC-bandasje til avlastning. Type I er en ren forstuing: CC og belaste/bruke armen til smertegrensen. Type II: som for type I, men i tillegg unngå tunge løft/tungt arbeid i 6 uker etter skaden. Type III: CC, starte opptrening etter to uker, unngå tunge løft/tungt arbeid i 12 uker. Operativ behandling vurderes ved tilleggskader. Første kontroll ca en uke etter skaden. Neste kontroll 5-6 uker etter skaden: hvis fortsatt mye smerter og plager konferer med skulderortoped/skopiseksjonen med henblikk på eventuell operasjon. Type IV er vanskelig å avdekke på anteroposteriøre bilder. Ta CT eller axillebilde ved mistanke. Smertefull tilstand. Opereres. Type V: konferer med ortoped. Relativ operasjonsindikasjon. Type VI er en ekstremt sjelden høyenergiskade. Opereres.
INFORMASJON
Type I: Aktivitet som ikke gir betydelig smerte. Type II og III: tungeløft bør unngås i henholdsvis 6 og12 uker. Skulderbelastende idrett bør ikke gjenopptas før smertene er borte og funksjonen er normalisert. Aktiv trening, som regel ved hjelp av fysioterapeut.
Kontroll
Type I-II kun for å justere sykemeldingslengde hos pasienter med tungt arbeid. Type III: Kontroll etter en uke med informasjon og ev. henvisning til fysioterapeut for oppstart etter 2 uker. Deretter etter 5-6 uker.
Diagnose
Svært sjelden skade.
Diagnosen fremkommer ved klinisk undersøkelse.
Røntgen
To frontbilder med pasienten skråstilt – vanskelig å vurdere. Kun for å utelukke fraktur. Ta CT hvis det har behandlingsmessig betydning.
Behandling
Fremre dislokasjon
Konservativ med CC-bandasje i 1-2 uker. Ublodig reposisjon lykkes sjelden, fiksasjon kan være aktuelt av kosmetiske årsaker. Bevegeligheten i sternoclavicularleddet er liten og påvirkes i liten grad av en luksasjon.
Bakre luksasjoner
Hvis mediale clavicula er skjøvet inn mot thorax (CT) bør pasienten henvises til observasjon pga. fare for skade på underliggende strukturer. Ublodig reposisjon lykkes sjelden, fiksasjon kan være aktuelts.
Diagnose
Sjelden skade. Direkte traume. Høyenergi (ofte sykkel). Ofte kombinert med annen skade (tenk på pneumothorax).
Røntgen
Skrå front og side. Kan bestilles ved krepitasjoner eller bruddmistanke når kraveben og skulder er frikjent.
Behandling
Corpusfrakturer (med eller uten feilstilling) og udisloserte collumfrakturer: avlastning med CC-bandasje et par uker. Disloserte collumfrakturer og brudd i cavitas glenoidale med dislokasjon (CT) bør henvises. Disloserte acromionfrakturer bør også henvises pga. faren for impingement.
Kontroll
Klinisk kontroll etter en uke. Fysioterapi. Videre opplegg etter klinisk fremgang.
UNDERSØKELSE
Skuldersmerter oppstår etter skade eller ved sykdom. De er akutt innsettende eller har kronisk karakter. En god anamnese inkluderer derfor skademekanisme, ev. smerteforløp og smertenes karakter. Husk at skuldersmerter kan skyldes ”referred pain” (for eksempel ved hjerteinfarkt eller gallestenssmerter) eller rotaffeksjon i cervicalcolumna.
Inspeksjon
Se etter hevelse, feilstilling (fraktur eller luksasjon) og ev. blålig misfarging. Ved eldre skader eller tilstander kan muskelatrofi foreligge (f.eks. ruptur av rotatorcuff med påfølgende atrofi, nevrogene atrofier).
Palpasjon
Palper først clavicula og AC-ledd. Deretter palperes tuberculum majus humeri gjennom m. deltoideus, her fester senen til mm. supraspinatus, infraspinatus og teres minor. Palper videre langs spina scapulae og rugg lett på angulus inferior for å avdekke skjelettskade på scapula. Ømhet kan tyde på fraktur av tuberkelen eller tendinitt. Palper også bicepssenen i sulcus intertubercularis.
Aktiv og passiv beveglighet
Ved skade og mistanke om fractur eller luksasjon tas rtg. før ev. funksjonstester. Innskrenket aktiv beveglighet er vanlig ved rotatorcuff-sykdom (tendipati, bursitt eller ruptur). En vanlig årsak til innskrenket passiv bevegelighet er sequele etter tidligere fraktur eller kapsulitt (”frozen shoulder”).
SKULDERTESTER
Skuldertester gir skuffende og divergerende funn i oversiktsartikler og metaanalyser. Her følger noen tester som likevel har vært anbefalt i oversiktsartikler.
For impingement
Impingement er ikke et entydig begrep, og kan skyldes bursitt og eller tendinopati/ruptur i rotatorcuffen. Impingement brukes om tilstander der abduksjon mellom 60 og 120 grader gir smerter referert til epålett-området ("painful arc”). Spesielt i akuttfasen er det vanskelig å vurdere om det er tendinopati, bursitt eller ruptur i rotatorcuffen som er utløsende for smertene.
- Neers tegn: Albuen strak. Undersøker innadroterer armen, deretter passiv elevasjon i scapulaplanet mens undersøker stabiliserer scapula med den andre hånden. Ved smerteutløsning er testen positiv. Neers symptom er samme test etter injeksjon av lokalanestesi under acromion. Dersom smertene nå er borte er testen positiv.
- Hawkins test: Flekter 90 grader i albuleddet og elever til 90 grader. Undersøker stabiliserer albuen og innadroterer armen. Herved blir tuberculum majus humeri presset inn under acromion. Når testen gir smerter ved innadrotasjonen er den positiv.
For instabilitet
- Anterior apprehensjon test: Test på fremre instabilitet (vanlig etter fremre skulderlux.). Utføres sittende eller liggende. Armen skal flekteres 90 grader i albuleddet og abduseres 90 grader i skulderleddet. Undersøkeren gir trykk bakfra mot humerushodet og samtidig roteres armen ytterligere utover. Smerter i fremre del av skulderen og/eller reflektorisk muskelkontraksjon (pasienten vil unngå en truende skulderluksasjon) tyder på en fremre skulderinstabilit og testen er derved positiv. Det finnes en rekke modifikasjoner av denne testen.
- Translokasjonstest: Med denne testen vurderer man patologisk bevegelighet av caput humeri i fossa glenoidale. Testen kan utføres liggende eller sittende. Når pasienten ligger skal skulderen rekke utover undersøkelsesbenken. Man prøver å presse caput humeri i en anterior, en posterior eller i en caudal stilling for å fremprovosere instabilitet. Ved caudal instabilitet ser man et søkk subakromialt. Dette fenomenet kalles ”sulcustegn”.
For rotatorcuffen
- Supraspinatustest/Jobe`s test/empty can test. Test for skade av m. supraspinatus. Utføres mens pasienten står eller sitter. Arm i 90 graders abduksjon, 30 graders adduksjon, tommel ned, pasienten skal holde mot undersøkers press nedover (proksimalt for albuen). Smerte eller svakhet er positiv test.
- Utadrotasjon lag-test. Test for skade av m. infra- og supraspinatus. Albuen i 90 graders fleksjon, armen 20 grader abdusert. Undersøker utadroterer armen passivt til ytterstilling. Testen er positiv om pasienten ikke klarer å holde stillingen når undersøker slipper.
- Innadrotasjon lag-test. Test for skade av m. subscapularis. Armen på ryggen, albuen i 90 graders fleksjon. Undersøker løfter armen passivt ut fra ryggen til ytterstilling. Testen er positiv om pasienten ikke klarer å holde stillingen når undersøker slipper.
For AC-ledd
- Cross-body adduksjonstest. Abduser armen til 90 grader. Kryss armen over pasientens bryst mot motsatt skulder med armen innadrotert. Smerte når affiserte arm føres i retning motsatt skulder er positiv test.
- Paxinos tegn. Undersøker legger hånden på affiserte skulder med tommelen under posterolaterale del av akromion og peke- og langfinger over clavicula. Press nedover med fingrene over clavicula samtidig som tommelen presser acromion mot antero-superiort. Smerte eller forverring av smerte i AC-leddsområdet er positiv test.
Røntgen
Front og transthoracalt sidebilde. Ved spørsmål om peritendinitis calcarea tas 2 frontbilder i inn- og utrotasjon + et utlagt med bløtdelseksponering.
AKUTT BLØTDELSSKADE
Det er vanskelig å skille ruptur av rotatorcuffen fra kontusjon/forstuing, da inflammasjon/smerte etter traume kan gi nedsatt aktiv bevegelighet. Det kliniske bildet ved rupturer kan domineres av smerte. Rotatorcuff-ruptur er sjelden hos personer < 40 år, fordi degenerative forandringer spiller en vesentlig rolle. Prevalensen av degenerative forandringer med eller uten defekt i rotatorcuffen er økende i normalbefolkningen med økende alder, og rupturene er ofte asymptomatisk. Funn som avdekkes i forbindelse med akutt skade kan derfor helt eller delvis ha foreligget før skaden.
Primærundersøkelse
Ved akutt skulderskade vil ca halvparten av pasientene ikke ha tegn til akutt skjelettskade som brudd eller luksasjon på røntgen. Som ved alle skader må det sjekkes at traumet og symptomene står i forhold til hverandre. Hvis ikke må alvorlig sykdom som gir referert smerte til skulderområdet, og alvorlige lokale tilstander i skulderområdet (artritt, DVT, rhabdomyolyse, nekrotiserende fasciitt med mer) utelukkes.
Pasienter med tydelig innskrenket bevegelighet (abduksjon redusert med 30 grader eller mer og utadrotasjon redusert med 20 grader eller mer sammenlignet med frisk side), nedsatt kraft for de samme bevegelsene eller moderate/sterke smerter (muntlig NRS 4 (0-10 der 10 er verst tenkelig) tolket med skjønn) tilbys kontroll etter 10 - 14 dager. Test abduksjon med armen i utadrotasjon (tommel opp) for å minimere smerte. Innadrotasjon (subscapularis) kan være vanskelig å teste akutt fordi pasienten ikke får armen på ryggen eller opp i fleksjon foran kroppen. Test da kraft for innadrotasjon ved belly-press, inkludert mot motstand, og sett opp til kontroll etter 10-14 dager ved nedsatt kraft eller ved tvil.
Husk sjeldnere skader som for eksempel pectoralisseneruptur og ruptur av lange bicepshode.
Kontroll
Første kontroll 10-14 dager etter skade
Vurder om det er tydelig bedring av bevegelighet og smerter eller ikke.
- Hos pasienter < 40 år kan lite/manglende fremgang skyldes okkult fraktur eller transient luksasjon som avdekkes ved MR. Vær spesielt obs på manglende evne til abduksjon over skulderhøyde, nedsatt kraft for abduksjon, utad- eller innadrotasjon og manglende bedring av eller mye smerter. Vurder videre utredning inkludert bildediagnostikk.
- Pasienter > 40 år med bløtdelsskade som ikke klarer abduksjon høyere enn 90 grader (skulderhøyde) eller har positiv lillefingertest, bør settes opp på skulderlisten for ultralydundersøkelse. Pasienter med dårlig kraft for innadrotasjon (positiv lift-off eller belly-press) settes også opp på skulderlisten. Hvis ultralyd ikke er tilgjengelig, vurder MR. Større subscapularisrupturer er sjeldne, men viktig å oppdage tidlig da alle skal diskuteres med skopiseksjonen med henblikk på operasjon.
- Lillefingertest er en utadrotasjon krafttest og utføres ved at pasienten står med overarmene langs siden og albuer flektert i 90 grader. Undersøker bruker lillefingeren sin mot distale del av underarmen (distale radius/radioulnarleddet) og gir innadrotasjonspress som pasienten skal holde imot. Hvis pasienten ikke kan holde imot og undersøker kan svinge pasientens underarm inn med sin lillefinger er testen positiv.
- Vurder henvisning til fysioterapi. De fleste med lite fremgang fra skade til kontroll, har nytte av mobilisering uavhengig av eventuell cuff-ruptur.
- Pasienter som er i klar bedring og ikke settes opp på skulderlisten, men fortsatt har redusert bevegelighet og eller smerter, tilbys ny kontroll ca 4 uker etter skaden. Dersom det ved denne kontrollen er liten eller ingen fremgang fra forrige konsultasjon kan de settes opp på skulderlisten eller vurderes for MR.
Senere kontroller
Vurder behov for bildediagnostikk som ultralyd eller MR dersom det ikke er gjort tidligere. Vær spesielt oppmerksom på rotatorcuffruptur i aldersgruppen 40 år og oppover. Når det har gått mer enn tre uker fra skaden, kan smerte og svakhet kan være eneste symptom, siden andre muskler kan kompensere slik at pasienten har tilnærmet normale bevegelsesutslag.
Skulderskader tar ofte lang tid. Med noen unntak som for eksempel kapsulitt, vil de fleste ha nytte av veiledede øvelser hos fysioterapeut med god kompetanse på skulder.
Diagnose
Etter AO/OTA klassifisering: AO klassifikasjon
Ekastrakapsulære topartsfrakturer
Ekstraartikulære 3-partsfrakturer
Artikulære eller 4-partsfrakturer
Behandling
Indikasjon for operasjon er omdiskutert. Konferer ortoped i tvilstilfeller. Akseptabel stilling i det følgende gjelder for pasienter som er 60 år og eldre. Hos yngre pasienter vil man i større grad tilstrebe å gjenopprette anatomien etter en individuell vurdering, blant annet vektlegges eventuell tuberkeldislokasjon. Vinkelfeil i inklinasjon på 10-5 grader er oftest akseptabelt også i yngre alder.
Konservativ behandling
Modifisert collar and cuff (CC-bandasje med bånd rundt thorax). Pute i aksillen hvis caput humeri er dislosert lateralt. Smertstillende. Viktig å bevege fingrene.
Prognose: God, men redusert bevegelighet og av og til smerter i flere måneder (opptil ett år). Vanligste komplikasjon er stiv skulder. Abduksjon/fleksjon til skuldernivå må ansees som et bra sluttresultat hos eldre pasienter.
Operasjonsindikasjon og vinkelmål
v/overlege Tore Fjalestad, Oslo universitetssykehus
Aktuelle mål for å beskrive feilstilling ved Prokismale humerus brudd.
Inklinasjon - 135 grader
Måles enklest som avviket fra et tenkt anatomisk plan gjennom collum anatomicum.
Dette planet heller 45 grader mot humerus diafysens lengdeakse.
Avviket måles i valgus eller varus.
Hovedregel er at det er radiologisk operasjonsindikasjon hvis pasienten er > 60 år og:
Varus feil > 30 grader
Valgus feil > 45 grader
Kontakt caputfragment - metafyse < 50%
Eks.: Vinkelfeil som kan gi radiologisk opr. indikasjon: Sann front plan
Scapula Y-planet (60 grader på sagittalplanet)
Dette forutsetter nøytralt rotert arm under røntgenopptak, dvs at armen ligger langs kroppen, og ikke i fatle (= innadrotert)
Grenseverdi for pasienter > 60 år: Vinkelfeil < 45 grader.
INFORMASJON
Ved brudd i proximale humerus vil hematomet i forløpet få en dekliv utbredelse med hevelse og blålig misfargning mot albue/underarm.
Kontroll
Etter 7-10 dager. Informasjon om skadens art og prognose er viktig. Kun røntgenkontroll hvis man initialt har vurdert operativ behandling eller ved dislosert fraktur av tuberculum majus. Start opptrening (eget infoskriv). Pasienten bør henvises til fysioterapeut allerede ved en ukes kontroll slik at de får første time ca. 14 dager etter skaden. Ved stor hevelse i underarm/fingre kan man vurdere Tube-Grip (komprimerende strømpe), og håndterapeutene kan tilpasse komprimerende hanske. Husk håndøvelser.
Etter 2-3 uker. Sjekk om caput er festet ved å holde med en hånd over caput mens man med den andre hånden griper om flektert albue og roterer humerus forsiktig. Røntgenkontroll med henblikk på eventuell glidning. Nye øvelser. Generell informasjon.
Etter ca 8 uker. Avsluttende kontroll med røntgen med henblikk på tilheling. Dersom det ikke er tilfredsstillende tilheling på røntgen må pasienten følges videre.
Pasienter med lavenergibrudd (fall fra stående høyde) som er over 50 år eller har annen risikofaktor for benskjørhet, bør henvises til bentetthetsmåling ved kontroll hvis dette ikke allerede er ivaretatt av fastlegen.
Ved uforholdsmessig lite fremgang kan det være indisert med ultralyd eller MR mtp på cuff ruptur.
Diagnose
Kan forekomme som isolert skade, men ses hyppigst sammen med fractura colli chirurgici humeri eller ved luksasjon. Ofte veldefinert lokal ømhet. Sterke smerter ved forsøk på abduksjon.
Behandling
Som for fractura colli chirurgici humeri, men raskere fremgang forventes. CC, smertstillende og øvelser. Etterhvert henvisning fysioterpeut. Disloserte brudd (> 5-10 mm) bør vurderes for operasjon med tanke på senere impingement. Ta røntgenkontroll på ukeskontrollen ved dislosertbrudd, eventuelt med CT ved tvil om grad av dislokasjon.
Diagnose
Subscapularissenen fester på tuberculum minus. Sjelden skade. Ofte vanskelig å se på røntgen.
Behandling
Skal opereres ved feilstilling.
Diagnose
Sjelden skade. Kan gi aseptisk nekrose av caput humeri.
Behandling
Åpen reposisjon og osteosyntese er ofte nødvendig.
Diagnose
Fall på strak arm med utadrotasjon, eller direkte traume. Unge voksne menn. Sjelden hos barn. Oftere brudd hos eldre. Fremre luksasjon er det vanligste. Caput humeri er forrykket nedad og fortil. Leddkapselen fortil løsner fra cavitas glenoidalis. Sterkt smertepåvirket pasient som stabiliserer den syke armen med den friske for å unngå bevegelser. Armen holdes addusert. Palperes søkk under acromion (epålett-tegn). Caput humeri kan ofte palperes nedenfor clavicula. Bakre luksasjon er sjelden. Diagnosen er vanskelig og blir ofte oversett. Ofte direkte traume forfra mot caput humeri (for eksempel en syklist som kjører i parkert bil med døren åpen). Armen står innadrotert og abdusert, mekanisk motstand mot utadrotasjon. Ofte intakt passiv bevegelighet ellers. Avflatet skulderkontur, kan palpere caput humeri som en resistens baktil. Luxatio erecta er veldig sjelden. Caput har luksert caudalt og armen står i full abduksjon.
Viktig
Distal sirkulasjon og nervefunksjon må dokumenteres før og etter reponering (plexus brachialis).
Røntgen
Før og etter reponering for å bekrefte diagnosen og for å utelukke samtidig skjelettskade. Ved bakre luksasjon kan røntgen være vanskelig å tolke (axial projeksjon), se etter inkongruens i leddflaten. Vanlige funn på røntgen etter reposisjon er Bankharts lesjon, en avrivning av labrum med kapsel fortil (vurder operativ behandling), og Hill-Sachs lesjon som er en brusk- eller osteokondral lesjon baktil på caput. Ved bakre luksasjon forekommer avrivning av tuberculum minus samt revers Hill-Sachs lesjon og ev. bakre labrumskade (forekommer hos 70 % - kun halvparen synlig på røntgen). Frakturer av tuberculum majus vil oftest falle pent på plass under reponering. Samtidig tverrfraktur krever sykehusinnleggelse for reponering i narkose.
Ring ansvarlig radiograf ("Radiograf ANS 1. etg" i Avaya) på tlf 23013641 for å avtale hasterøntgen.
Behandling
Det er viktig å berolige pasienten for å sikre samarbeid. Be pasienten forsøke å slappe mest mulig av i armen, og forsøke å gi den fra seg til den som reponerer. Ro i rommet, få tilstede. Skulderen reponeres ikke med kraft, men med teknikk! Hos eldre og andre med lite smerte kan man forsøke reposisjon uten medikamenter. Ved behov for smertestillende/beroligende legg inn venflon og forsøk med Diazepam 5-10 mg i.v. alene. Vent noen minutter til pasienten blir ”snøvlete” før reponering. Spesielt hos eldre skal man være forsiktig med Diazepam. Medikamentet gir respirasjonshemning og moderat blodtrykksfall. Tilleggsmedikasjon ved uttalte smerter er Ketorax iv begynn gjerne med 2,5 mg titrer sakte opp.
Luksasjoner, fremre og bakre, reponeres etter ”Legevaktsmetoden”: Pasienten i ryggleie med armen i 90 graders fleksjon, jevnt drag i lengderetningen med to hånds kryssgrep albue mot albue og samtidig langsom utadrotasjon. Av og til må man ha hjelp av en kollega til å dytte caput over kanten av fossa med en polstret hånd i axillen. Andre metoder bør unngås:
- Hippocrates’ kan gi plexusskade.
- Kocher’s innebærer risiko for fraktur.
Noen luksasjoner er vanskelige å få i ledd, bl.a. hos pasienter med stor muskelstyrke eller pasienter som ikke klarer å samarbeide.
VIKTIG
Det er ingen skam, etter et ærlig forsøk, å legge pasienten inn i sykehus for reponering i narkose. Immobilisering med CC-bandasje under klærne de første dagene, deretter utenfor. Det hersker stor uenighet om hvor lenge pasienten skal immobiliseres. Skulderkapselen gror på ca. seks uker. Vi anbefaler ro i 2-3 uker hos yngre, kortere tid hos eldre for å unngå varig bevegelsesinnskrenkning. Ved habituell skulderluksasjon er det ikke behov for immobilisering utover noen få dager.
INFORMASJON
Unngå utadrotasjon og bevegelser over skulderhøyde i seks uker. En del er plaget med smerter i flere måneder. Opptrening er viktig.
Kontroll
Klinisk kontroll etter en uke. De fleste trenger hjelp av fysioterapeut for opptrening. Gjerne 1-2 kontroller i forløpet for å sjekke fremgang og vurdere sykemelding etc.
Komplikasjoner
- Ved residiverende luksasjoner vurder henvisning til operasjon. Mange anbefaler operasjon ved 2. gangs luksasjon med inadekvat traume hos aktive personer.
- Nerveskade (oftest n. axillaris) er oftest en nevropraksi som remitterer spontant (2-3mnd.).
- Karskade er sjelden (a. axillaris). Pasienter med manglende puls i a. radialis eller hematomutvikling i axillen etter reponering må innlegges sykehus raskest mulig.
- Ruptur av supraspinatus forekommer (MR m/kontrast).
Diagnose
Skuldersmerter uten traume er vanlig.
På Legevakten tilbyr vi vanligvis akuttbehandling av disse, i form av smertestillende/avlastende behandling og ev. kortvarig sykmelding. NSAIDs ev. i kombinasjon med Paracetamol er førstevalg.
Ved akutte sterke smerter kan minstepakning av opiater av og til forskrives.
Subakromiell injeksjon av en blanding av stereoider og lokalanestsesi (en ampulle Celeston Chondrose med 3-4 ml Xylocain 1 %). Ved tvil om diagnosen kan ren Xylocain subakromielt forsøkes som diagnostisk blokade, avvent effekt etter 10-15 minutter. Videre oppfølging og ev. utredning tas normalt hos egen lege. Røntgen er sjelden indisert.
Vanligste akutte tilstander er bursitt/tendinitt. Kronisk er frozen shoulder.
Viktig
Vær spesielt oppmerksom på cervicobrachialgier hvor smertenes årsak sitter i nakken.
Diagnose
Proximal ruptur
Menn over 50 år på degenerativ basis ved moderat traume. Pasienten vil ofte høre et smell fra skulderleddet. Rupturen skjer alltid intraarticulært i skulderleddet. Ved fleksjon mot motstand i albuen vil det lange bicepshodet finnes distalt og mer kuleformet enn på frisk side (= «Skipper’n muskel»).
Behandling
Hos unge personer i arbeid anbefales operativ behandling, hos eldre kun opptrening. Ved partielle rupturer opptrening ved fysioterapeut.
Diagnose
Distal ruptur
Sjelden skade. Den distale bicepssenen fester seg på proximale del av radius. Ruptur hos unge eller middelaldrende menn i forbindelse med tunge løft. Pasienten vil ofte høre et smell fra albuen. Ved totalruptur finnes bicepsbuken kuleformet og beliggende mer proximalt enn på frisk side. Man finner redusert bøyekraft i albuen og redusert suppinasjon i underarmen med flektert albue. En kan differensiere mellom partiell og total ruptur ved hook-test: Undersøkerens pekefinger føres inn dorsalt for distale del av biceps som en krok. Trekk muskelen fremover; ved partiell ruptur kan en av og til kjenne intakt muskel, og testen gir smerter. Ved totalruptur er det ingen sene, viktigst er at testen i så fall er smertefri.
Behandling
Operativ ved totalruptur.
Tilknyttede koder
- S46.1 Ruptur biceps (muskel/sene)
Diagnose
Ruptur av rotatorcuff som består av senene til mm. supraspinatus, infraspinatus, subscapularis og teres minor. Leddkapselen i skulderleddet er løs og tillater forholdsvis store bevegelsesutslag. Hyppigst fall på abdusert/utadrotert arm (supraspinatus/infraspinatus) eller forsert/rask utadrotasjon (subscapularis). I mange tilfeller (spesielt hos eldre) oppstår ruptur på degenerativ basis uten traume. Diagnosen er vanskelig. Symptomene er smerte lokalisert lateralt for acromion i epaulett-området. Det er smerte ved eller redusert aktiv abduksjon (60 til 120 grader = ”painful arch syndrome”) og utadrotasjon i skulderen ved skade av supraspinatus/infraspinatus, redusert kraft og smerte ved innadrotasjon ved skade av subscapularis. Man kan ofte passivt elevere armen som normalt, men når pasienten skal senke den langsomt faller den ned ved 120 graders abduksjon. For tester se over under "Skulderskade" -> "Tester", følg lenken.
Røntgen
Viser høystand av caput humeri pga. økt drag fra m. deltoideus (ved total-ruptur er avstanden mellom caput og acromion under 5 mm mot normalt 7-14 mm). Ved mistenkt diagnose ta pasienten til kontroll etter 10 - 14 dager (se avsnitt "Skulderskade" over). Diagnosen stilles ved MR eller ultralyd (erfaren røntgenlege eller kliniker).
Behandling
Ved partielle rupturer opptrening med fysioterapeut. Forløpet er langvarig, ofte med smertefull abduksjon (impingement) som varig sequele. Ved totalruptur hos tidligere skulderfriske pasienter < 70 år skal operativ behandling vurderes.
Diagnose
Impingement syndrom er en funksjonell klinisk diagnose. Lidelser i rotator cuffen forekommer svært ofte. Musklene som danner rotatorcuffen er mm. supraspinatus, infraspinatus, subscapularis og teres minor. Hovedoppgaven deres er a holde caput humeri i fossa glenoidale. De fleste pasienter med kronisk impingement er over 40 år gamle og har ofte fysisk arbeid.
Etiologi og patogenese: Repetitive bevegelser, spesielt med elevert arm, fører til degenerative forandringer, mikrorupturer og inflammasjon i rotatorcuffen. Dette igjen medfører forskjellige patologiske tilstander, som bl.a. tendinitt, forkalkning, ødem eller ruptur i en av rotatorcuffens sener (oftest m. supraspinatus pga. sin lokalisasjon og dårlige blodforsyning). Sluttresultatet blir trange forhold i det subacromiale rom. Det skjer spesielt ved abduksjon av overarmen mellom 60 og 120 grader („painful arch syndrome“).
Skuldersmerter ved abduksjon. Ofte kroniske smerter spesielt ved belastning men også i ro og om natten. Ev. palpasjonsømhet subacromialt spesiell ved passiv retroversjon av armen. Impingement tester eller separate rotator cuff muskeltester positiv.
Først og fremst en klinisk diagnose.
Røntgen
Røntgen bløtdelsbilde kan avsløre ev. forkalkninger eller vise høystand av caput humeri.
Behandling
I akuttfasen avlastning med CC-bandasje eller fatle i en ukes tid. Unngå å abdusere armen over 45 grader.
Perorale analgetika: NSAID preparater, f. eks. Voltaren 50 mg x 2-3 tbl. sammen med mat i 5-10 dager (obs. kontraindikasjoner som f. eks. peptisk ulcus, gastritt, astma brochiale).
Perorale steroider: Ved en kraftig inflammasjon kan det være nødvendig med en kort peroral steroidkur. Vanlig dosering er 30-40 mg prednisolonekvivalent i en ukes tid, etterfulgt av gradvis nedtrapping med 5 mg per dag. Tablettene skal tas om morgenen (kontraindikasjoner som f.eks. diabetes mellitus må utelukkes).
Steroidinjeksjoner: Indikasjon er akutte inflammasjoner. Omstridt behandling pga. komplikasjoner som infeksjon, fettvevsnekrose, muskelseneruptur, brusk- eller nerveskade.
Steroider kan blandes med lokalanestetika som gir øyeblikkelig smerte- lindring. F.eks. 1 ml Celestone Chondrose (6 mg) med 4 ml Xylocain 1 % (kontraindikasjoner som f.eks. diabetes mellitus må utelukkes først eller insulindosen må økes i opptil en uke etter injeksjonen).
Ved subacromial injeksjon palperer man bakre hjørnet av acromion. Man markerer forkanten av acromioclavikularleddet med pekefingeren og setter kanylen inn ca. 2 cm under bakre hjørne av acromion med stikkrettning mot pekefingeren. Unngå aktiv bruk den første uken etter injeksjon – fare for seneruptur. Steroideffekten kan først forventes etter noen dager. Ofte må injeksjonen repeteres etter en uke for å få et godt resultat. Be pasienten kontakte egen lege for oppfølging.
Diagnose
Direkte- eller indirekte traume. Ofte høyenergi skader. Av og til patologisk fraktur ved cancer mammae eller - renis. I Miami er 19 % av alle humerusfrakturer skuddskader! Oftest middelaldrende kvinner. Hos unge med samme skade er det mye større energi i traumet. Stor hevelse (hematom). Instabilitet. Krepitasjon.
Røntgen
Overarm. Front og side, angi om skulder eller albue skal prioriteres. Ved mistanke om fr. colli chir. humeri skal røntgen av skulder rekvireres.
Inndeling
Comminut, tverr, skrå eller kompresjon.
Viktig
Det er viktig å være oppmerksom på utfall av n. radialis med dropphånd og sensorisk utfall dorsalt mellom tommel og pekefinger. Forekommer i ca. 15 % av skaftfrakturer, oftest ved fraktur i midtre 1/3 av humerus – større prosentvis sjanse ved distal fraktur.
- Hvis nerveskaden kommer akutt med frakturen er det god prognose. 90 % restitueres i løpet av noen måneder. Nerven er som regel ikke skåret over, men draget i skadeøyeblikket forårsaker et midlertidig funksjonsutfall. Behandles med en avtagbar støtteskinne med håndleddet i lett dorsal vinkel, for å gi funksjon i hånden og for å forebygge fleksjonskontraktur.
- Hvis nerveskaden kommer i forløpet av behandlingen bør det vurderes kirurgisk blottlegging av nerven med tanke på inneklemming i frakturspalten.
Behandling
Tilpasses individuelt. Det er vanskelig å forutsi hvilken immobilisering som gir pasienten størst smertegevinst. Prøv dere frem. Alternativer:
- U-laske fra albue til skulder (opp over skulderleddet) ved liten hevelse og behov for god stabilitet.
- Modifisert CC-bandasje Ved proksimale frakturer.
Ved fraktur i midtre eller distale 1/3-del, overgang til ortose etter ca. 2 uker. Immobilisering med gips utover to uker gir ofte økt feilstilling (innadrotasjon). Ortosen stabiliserer frakturen ved kompresjon av bløtdelene på overarmen og kan gi god effekt selvom den ikke overlapper frakturen distalt. De mest proximale frakturer bør imidlertid ofte behandles med kun CC-bandasje i hele tilhelingsperioden. Åpne brudd, brudd med karskade eller brudd hos unge pasienter med knusning eller stor feilstilling skal vurderes for primær operasjon.
PROGNOSE
Som en huskeregel vil frakturen feste seg i løpet av 4 uker, være fast med callus etter 8 uker og tilhelet etter 12 uker. Vær tålmodig, tilheling kan ta 20 uker. Ca. 5 % av pasientene utvikler pseudarthrose.
INFORMASJON
Ortosen bør strammes ofte, helst flere ganger daglig. Pasienten bør trene på å slappe av i armen og la den henge. Når de klarer det, vil frakturen legge seg i god stilling. Etter noen uker blir benforbindelsen seigere og den ubehagelige følelsen av å ha et ekstra ledd som ikke kan kontrolleres forsvinner. Pasientene skal så tidlig som mulig i behandlingsforløpet informeres om skadens art og prognose. De første 4 ukene er alltid vanskelige. Smerter (gi rikelig med smertestillende) og dårlig søvn (sittende soving i stol den første tiden er ofte best) er regelen, det ekstra leddet i overarmen gir en følelse av lammelse i armen som det tar tid å venne seg til.
Kontroll
Kontroll med rtg etter en uke og to uker. Deretter klinisk kontroll hver 4. uke til tilheling (8-10 uker). En aksefeil vil oftest rette seg når pasienten klarer å la armen henge ned med ortose etter 2-4 uker. Tilheling med aksefeil på 20-30 grader spiller liten rolle for funksjonen (man kan tillate større feilstilling hos kraftige personer). Kontroll med røntgen etter 6 og 10 uker for å vurdere aksefeil og tilheling med callus. Hyppige røntgenkontroller fører bare til motløshet hos pasient og lege. Pasienten bør henvises til fysioterapeut for hjelp til trening etter ca. 4 uker.
Diagnose
Inndeles i T-, Y- og isolerte condylfrakturer.
Behandling
Opereres ved feilstilling. Udisloserte frakturer gipses i 4 uker.
Kontroll
Kontroll med røntgen etter en uke.
Viktig med en god primærundersøkelse, husk smertestillende!
Husk å journalføre:
- Inspeksjon: sårskade kan være tegn på åpen skade, S-form?, hematom albuefure (kan være tegn på skade a bracialis)
- Undersøke hele armen (forsiktig, mye smerter). Ledsagende fraktur i skulder/underarm?
- Ikke passiv beveg albue
- Palpabel puls a radialis? Hvordan fremstår hånda; "kald og hvit" eller "rosa og varm"? Sammenlikne med frisk side
- Test for motor/sens av n. radialis, medianus og ulnaris
Husk smertestillende før henvise til røntgen. Hvis klinisk feilstilling eller mye smerter, vurdere laske før røntgen.
Diff. Diagnose; luksasjon, annen albuefraktur hos barn (husk CRITOE), infeksjon (kan forekomme etter traume). Pasientens alder skiller dette fra en ”pulled elbow”.
Nerveskade hos 5-10 %, som regel nevropraxi. Remodellering under vekst er dårlig i distale humerus (kun 20 % av lengdeveksten skjer her). Korreksjon av ad latus feilstilling er god, den volare vinkel retter seg noe mens rotasjons- og/eller varusfeilstilling blir stående.
Kun aktive øvelser, mange repetisjoner med lite utslag. Fysioterapi er normalt ikke nødvendig (ev. etter 8 uker ved redusert funksjon).
Diagnose
Fall på strak/suppinert arm. Vanlig fraktur hos voksne. Ofte lite klinikk. En klassisk sykehistorie: Fall på sykkel, lite smerte med en gang, til lege neste dag pga. økende smerte og redusert funksjon. Grensen mellom caput og collum går der knokkelen begynner å smalne av. Caputfrakturer er hyppigst hos voksne, collumfracturer sees oftest hos barn.
Røntgen
Albue - front utlagt og side + pronasjonsbilde. En fissur i caput eller collum er ofte vanskelig å se på røntgenbilde. Positivt fettputetegn er tegn på fraktur med blødning. Et rett sidebilde er en forutsetning for å vurdere om det er blod i leddet. Ved haemarthros vil man se et løftet seil på volarsiden (vanligst) og dorsalsiden av humerus i leddet. Dette skyldes at fettputen presses opp av blodet.
Behandling
De aller fleste frakturer skal behandles konservativt. Fallskade som beskrevet og væske i leddet behandles som fraktur. Ved fraktur med dislokasjon av caput radii bør operativ behandling vurderes hvis det er mekanisk hindret bevegelse i albuen. Et lite dislosert fragment kan fjernes. Et fragment som inkluderer mer enn 1/3 av leddflaten vurderes for fiksasjon. Collumfraktur med over 30 graders feilstilling eller 1/3 benbreddes dislokasjon bør vurderes operativt behandlet.
Konservativ behandling
CC-bandasje i 1-2 uker. Opptrening så snart smertene tillater. Kun aktive øvelser, passiv tøyning gir bare stivhet i leddet. Ved blødning og redusert funksjon er det gunstig å tappe leddet. Under aseptiske forhold innstikk mellom olecranon og lat. humeruscondyl der man kjenner fluktuasjon. Sett en kvaddel anestesi og tapp med grønn kanyle. Blodmengde vanligvis 6-8 ml. Umiddelbart mindre smerte og bedret funksjon.
Kontroll
Alle pasienter, også de med klinisk fraktur og negativt røntgen, skal til kontroll av funksjon etter 7-10 dager. Fysioterapi er vanligvis ikke indisert, men pasienten kan få med infoskriv om øvelser. Ved langsom fremgang etter 2-3 mnd. hos voksne kan pasienten henvises til seksjon for hånd- og albuerehabilitering.
Viktig
Informer pasienten om at opptrening selv ved fissurer tar lang tid.
Ved DRUJ-dislokasjon samtidig med fraktur i caput radii er betegnelsen en Essex-lopresti skade. Som regel betyr dette ruptur av membrana interossea antebrachii. En Essex-lopresti skade er sjelden og krever kirurgisk intervensjon med forutgående høy gipslaske.
Diagnose
Fall med direkte traume mot albuen eller avrivning ved strekk av tricepssenen. Vanlig fraktur hos eldre kvinner. Lett å overse fordi pasienten ofte har tilnærmet normal funksjon i albuen selv ved brudd med stor dislokasjon.
Behandling
Fraktur med dislokasjon opptil 1 mm (vurdert med røntgen sidebilde tatt med 90 graders fleksjon i albuen) behandles konservativt med gipslaske i to uker. Fraktur med dislokasjon mer enn 1 mm innlegges til operativ vurdering.
Kontroll
Kontroll med røntgen etter gipsingog etter en uke. Etter gipsfjerning (ved fortsatt palpasjonsømhet gips i ytterligere 1-2 uker) forsiktig egentrening i 3 uker, deretter ev. fysioterapi i noen uker.
Seksjon for ortopedisk rehabilitering ved Oslo universitetssykehus har utarbeidet den kunnskapsbaserte fagprosedyren: «Albuebrudd- fysioterapi etter brudd i albue». Den er publisert som nivå1- prosedyre og på Helsebiblioteket.no.
Albuebrudd omfatter i denne prosedyren brudd i distale humerus (condylfrakturer), caput/collum radii og proximale ulna (olecranon, processus coronoideus) og eventuelle ledsagende ligamentskader. NB: Henvisning til fysioterapi av konservativt behandlede caput-/collum radiifrakturer og albueluksasjoner er vanligvis ikke nødvendig.
Fagprosedyren er utarbeidet som verktøy for fysioterapeuter i primær -og spesialisthelsetjenester samt for pasienter og pårørende. Dette er en kunnskapsbasert fagprosedyre med tilhørende pasientinformasjon, og målet var å kvalitetssikre at behandling og informasjon bygger på den beste tilgjengelige kunnskapen.
Lenke til øvelser med illustrasjoner og video for aktiv bevegelse av albue i alle plan, sirkulasjon og drenasje i albue/hånd og tøyning av albue:
Øvelser med bilder og video
Lenke til prosedyren i e-håndbok:
Albuebrudd - fysioterapi etter brudd i albuen
Ved Anna Kristine Amundrud
Diagnose
Ofte etter fall på utstrakt arm. Bakre luksasjon er vanligst. Kombinert med bruddskade i 30-40 % av tilfellene. Vanligst er brudd i proc. coronoideus, caput radii, capitellum humeri eller olecranon. Albueluksasjon kan medføre kar- og nerveskade. Undersøk og journalfør perifer sirkulasjon, motorikk og sensibilitet før og etter reponering som anført i albueluksasjonsfrasen i DIPS: N.Ulnaris (f.eks sprikekraft og sensibilitet 5.finger), n. medianus (O-tegn og sensibilitet volart 1.-3. finger) og n. radialis (dorsalfleksjon håndledd og sensibilitet dorsalt 1. webspace).
Behandling
Anestesi i albueleddet
Steril prosedyre. Palper softspot (mellom capitellum humeri, caput radii og olecranonhjørnet). Sett nålen 90 grader med retning mediale epikondyl og aspirer. Blod bekrefter riktig posisjon. La nålen sitte, bytt sprøyte og sett 10 ml lidokain 10 mg/ml. Deretter 5-10 mg diazepam i.v.
Reponering
Ved bakre luksasjon er reponering ofte lett ved drag i armens lengderetning med armen semiflektert og trykk over olecranon fra proksimalt. Ved sidedislokasjon eller fremre luksasjon kan reponering være vanskelig uten narkose. Dersom luksasjonen ikke lar seg reponere legges pasienten direkte inn for reponering i narkose.
Stabilitetstesting og sjekk av distal nevrovaskulær status etter reponering
Test stabilitet ved å ekstendere albuleddet i pronert stilling. Dette kan gjerne gjøres under gjennomlysning. Dersom albuen viser tendens til eller relukserer helt, journalføres hvilken grad av rotasjon dette skjer i (supinert, nøytral, pronert). Ny nevrovaskulær status som over.
Gips
Etter postreponert røntgen legges gipslaske i 90 grader (ikke sirkulær grunnet hevelse).
Røntgen
Alltid to kontroll-bilder etter reponering: et bilde før gips for å avdekke eventuelle mindre brudd, og et nytt bilde etter gipsing for å bekrefte riktig posisjon. Ta CT etter gipsping dersom fraktur eller mistanke om fraktur. «Dropsign» på røntgen (økt humero-ulnar avstand) tyder på større ligamentskade.
Kontroll
Frakturer i forbindelse med luksasjon krever sjelden operativ behandling så fremt albuen er i ledd etter reponering. Et brudd i caput radii med feilstilling vil ofte reponeres ved supinasjon av underarmen etter reponering. Immobilisasjon utover 2 uker er unødvendig. Pasienten trener opp armen selv etter gipsfjerning. Fysioterapi er ikke nødvendig og passive tøyninger kan gjøre galt verre. Opptrening tar mange uker. Sequele i form av manglende full ekstensjon har lite å si for funksjon (ekstensjonsdeficit på 20 grader etter seks uker er vanlig). Dersom det etter 6 uker er vedvarende større ekstensjonsdeficit kan det anbefales passive tøyinger: Pasienten lar armen henge ekstendert i suppinert over armelenet på sofaen el, holder en vekt på 1-2 kg (full vannflaske el) i hånden og tøyer slik albueleddet.
Behandlingsalgoritme ved Oslo Skadelegevakt
- Initialkonsultasjon: Reponering og evt gipsing. Det tas ett røntgenbilde etter reponering, før gips. Kontrollrøntgenbilde etter gips.
- Kontroll etter en eller to uker: Gipsfjerning, funksjonsvurdering. Meget viktig å stabilitetsteste ved denne kontrollen! Overveie CT om funn ved undersøkelse eller røntgen tilsier dette. Informere om prognose, især persisterende ekstensjonsdeficit, som ikke har stor innvirkning på funksjon.
- Videre kontroller hver andre uke: Pasienten kontrolleres hver andre uke til tilfredsstillende funksjon er oppnådd.
Komplikasjoner
- Kar- og nerveskade (vanligst nervus ulnaris)
- Myositis ossificans
- Instabilitet
Tilknyttede koder
- S53.1 Luksasjon albue
- NCH00 Lukket reposisjon av albueluksasjon
- NCX33 Gips albue
Diagnose
Oppstår ved drag i armen i lengderetning (ofte beskjedent traume).
Man tror årsaken er en subluksasjon av caput radii pga. skade på ligamentum annulare eller et unormalt (konisk) radiushode. Hyppig tilstand som utgjør ca. 30 % av alle albueskader hos barn og ca. 6 % av alle overekstremitetsskader.
Gjennomsnittsalder 2-3 år, men mulig fra nyfødtalder til rundt 7 års alder (etter 5 år oftest residiv).
Vanligst hos jenter (60 %). Vanligst i venstre arm (60 %).
Symptomer er functio laesa og smerter ved bevegelse. Anamnesen (drag i longitudinal retning etterfulgt av smerte) og pasientens alder skal gi mistanke om diagnosen. Forsøk på bevegelse av armen fører til smerte og gråt.
Husk
Armen henger ofte slapt langs siden ved undersøkelse.
Anamnesen vil ofte være ufullstendig – bare hos ca. halvparten får man sikker anamnese på drag i armen.
Alternative diagnoser som må utelukkes før reponering (kle alltid av pasienten på overkroppen):
- brudd i clavicula (kan palperes)
- brudd i albuen (nesten alltid synlig hevelse)
- brudd i håndledd/underarm (ofte beskjedne funn ved klinisk undersøkelse, men pasienten holder nesten alltid armen flektert i albuen godt støttet av motsatt arm).
Røntgen
Røntgen av albuen er normalt – ikke blod i leddet.
Ved tvil om diagnosen ta røntgen av underarm/håndledd.
Behandling
Barnet sitter på fanget til mor eller far. Hold med en hånd barnets arm i ekstendert og suppinert stilling med andre hånds tommel over cap. radii. Hyperflekter armen i albuen og proner underarmen. Ved slutten av pronasjonsbevegelsen vil man kjenne et klikk over cap. radii som tegn på riktig diagnose og vellykket behandling. Send barn med foreldre ut på venterommet i fem minutter slik at man får en bekreftelse på at funksjonen er normalisert.
Kontroll
Dersom reponeringsforsøket er mislykket kan diagnosen være feil. Be pasienten kontakte lege igjen etter 1-2 dager ved manglende bedring. Trøsten får være at tilstanden i de aller fleste tilfeller vil autureponere. Det er beskrevet kun få tilfeller av blodig reposisjon i faglitteraturen.
INFORMASJON
Residivraten beskrevet som 5-30 %. Det er viktig å informere mor og far om dette og gi tips om forholdsregler og egenbehandling. Varig sequele etter ”pulled elbow” er ikke kjent og tilstanden gir seg alltid når barn når skolepliktig alder.
Diagnose
Fractura antebrachii er definert som brudd av radius og ulna mellom proximale og distale radioulnarledd. Det er viktig å være klar over at brudd på en knokkel kan være ledsaget av luksasjon av den andre (Galeazzi og Monteggia).
Røntgen
Underarm – front og side. Røntgen underarm skal alltid inkludere håndledd og albue. Rotasjonsfeilstilling kan være vanskelig å vurdere røntgenologisk. Forskjellig benbredde proksimalt og distalt for bruddspalten skal gi mistanke om rotasjonsfeilstilling.
Inndeling
- Brudd i øvre tredjedel: Øvre radiusfragment roterer i supinasjon ved drag fra m. biceps og m. supinator. Skal gipses i supinasjon.
- Brudd i midtre tredjedel: Pronator teres disloserer radius i radial retning. Skal gipses i nøytral rotasjon.
- Brudd i distale tredjedel: M. pronator quadratus roterer distale ulnafragment i pronasjon. M. brachioradialis disloserer distale radiusfragment. Skal gipses i pronasjon.
Behandling
Lukket reponering av disloserte frakturer hos voksne er vanskelig. Henvis pasienten til operativ behandling med platefiksering. Alle høyenergitraumer med hudlesjon skal innlegges. Ved ikke disloserte eller reponerte frakturer høy gips i 6-8 uker. Kontroll røntgen etter en og to uker (ev. også etter tre ved økende feilstilling). Hos eldre med distale frakturer kan man forkorte gipsen etter 3-4 uker, ev. etter en helhetsvurdering velge kort gips hele tiden hvis pasienten ikke klarer seg hjemme med en høy gips.
Monteggia fraktur
Giovanni Battista Monteggia, beskrevet i 1814
Diagnose
Beskrevet først som fraktur i proksimale 1/3-del av ulna med en ledsagende fremre dislokasjon av caput radii. Senere er det også sett andre varianter av denne skaden hvor frakturen i ulna er lokalisert noe lengere distalt og caput radii disloserer posteriørt eller lateralt. Den opprinnelige Monteggia frakturen står for hoveddelen av skadene (60 %). Typisk skademekanisme er fall på utstrakt pronert arm. Kan også forekomme etter direkte traume mot proksimale underarm.
Røntgen
En Monteggiafraktur skal mistenkes ved alle skaftfrakturer i proksimale del av ulna. Er det klinikk i albuen? Er røntgen av albuen normalt? En linje sentralt i radiusskaftet gjennom caput radii skal peke rett mot capitellum humeri i begge projeksjoner.
Behandling
Monteggia frakturer hos voksne skal behandles operativt med platefiksasjon.
Galeazzi fraktur
Ricardo Galeazzi, beskrevet i 1934
Diagnose
Franskmennene ga frakturen navnet revers Monteggia. Første gang beskrevet av Astley Cooper i 1822. Skaden innebærer en fracktur i radius skaftet (som regel distalt) kombinert med en dislokasjon av det distale radioulnarleddet. Radioulnarleddet må undersøkes nøye klinisk ved alle skaftfrakturer i radius. Pasienten har som regel falt på utstrakt arm (med samtidig rotasjon).
Røntgen
Røntgen av håndleddet gir diagnosen.
Behandling
Galeazzifraktur hos voksne skal behandles operativt med platefiksasjon.
Diagnose
Isolerte skaftfrakturer forekommer ved direkte traume mot underarmen. Det vanligste er brudd i ulna = “nightstick fracture” (politikølle). Radius er beskyttet av muskulatur og mindre utsatt for skade.
Røntgen
En klinisk og røntgenologisk undersøkelse av albue og håndleddet hører med for å utelukke ledsagende luksasjons i radioulnarleddene (se Monteggia og Galeazzi).
Behandling
Isolert radius fraktur.
Kan behandles konservativt ved liten feilstilling, høy gips i 4-6 uker, deretter støtteskinne (med håndledd). Kontroll med røntgen etter en og to uker. Ved feilstilling operativ behandling.
Isolert ulnafraktur.
Har tradisjonelt blitt behandlet operativt eller med høy gips i 10-12 uker. En betydelig komplikasjonsfrekvens (pseudarthrose, infeksjon, kar/nerveskade og refraktur) har gjort at man i dag anbefaler konservativ behandling med funksjonell ortose (etter Sarmiento) for frakturer med liten feilstilling. Dette må vurderes individuelt, generelt kan man akseptere større ad latum dislokasjon enn akseknekk. Pasienten skal ha en vanlig radius gips i to uker til hevelsen har gått tilbake. Deretter tilpasses en kort ortose med borrelåser på underarmen (fri bevegelse i håndledd og albue). Ortosen skal stabilisere underarmen og må etterstrammes av pasienten. Så snart smertene tillater kan pasienten begynne rotasjonsøvelser. Langsom tilheling krever lang behandlingstid. Behandlingen avsluttes først når det er uømt over bruddstedet samt synlig callus på røntgen- bilde (vanligvis etter 10-12 uker). Pasienten må informeres om faren for refraktur, vi anbefaller bruk av ortose ved aktivitet i ytterligere 1-2 mnd.
Vær oppmerksom på at Monteggia fraktur kan være vanskelig å avdekke på røntgen initialt. Vurder å ta røntgen albue etter noen uker.
Viktig
Ortosebehandling av ulna skaftfraktur gir gode resultater og få komplikasjoner hvis pasienten er tålmodig.
AO-klassifisering brukes i inndelingen av frakturer flere steder i kroppen. Beskrevet under er en forenklet inndeling av distale radiusfrakturer ved hjelp av AO (Arbeitsgemeinschaft für Osteosynthesefragen)-klassifikasjon. Utledet av LiS1 Haakon Fjærvoll.
A-fraktur – Ekstraartikulær fraktur
Colles’ fraktur
(se eget avsnitt)
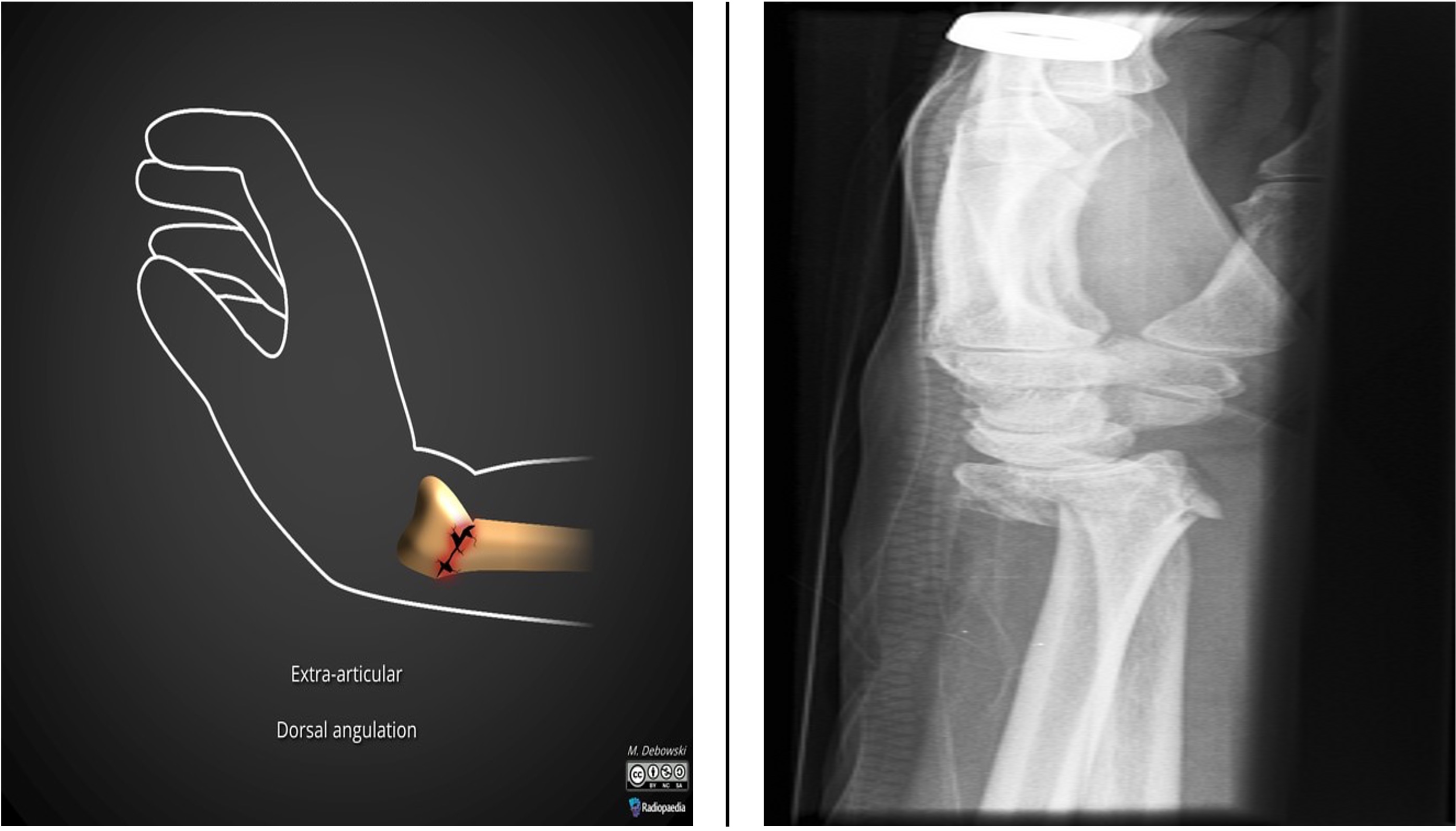
Bildene er hentet fra Radiopaedia.org. Figuren til høyre er fra kasus presentert av Frank Gaillard.
Smith’s fraktur
(se eget avsnitt)
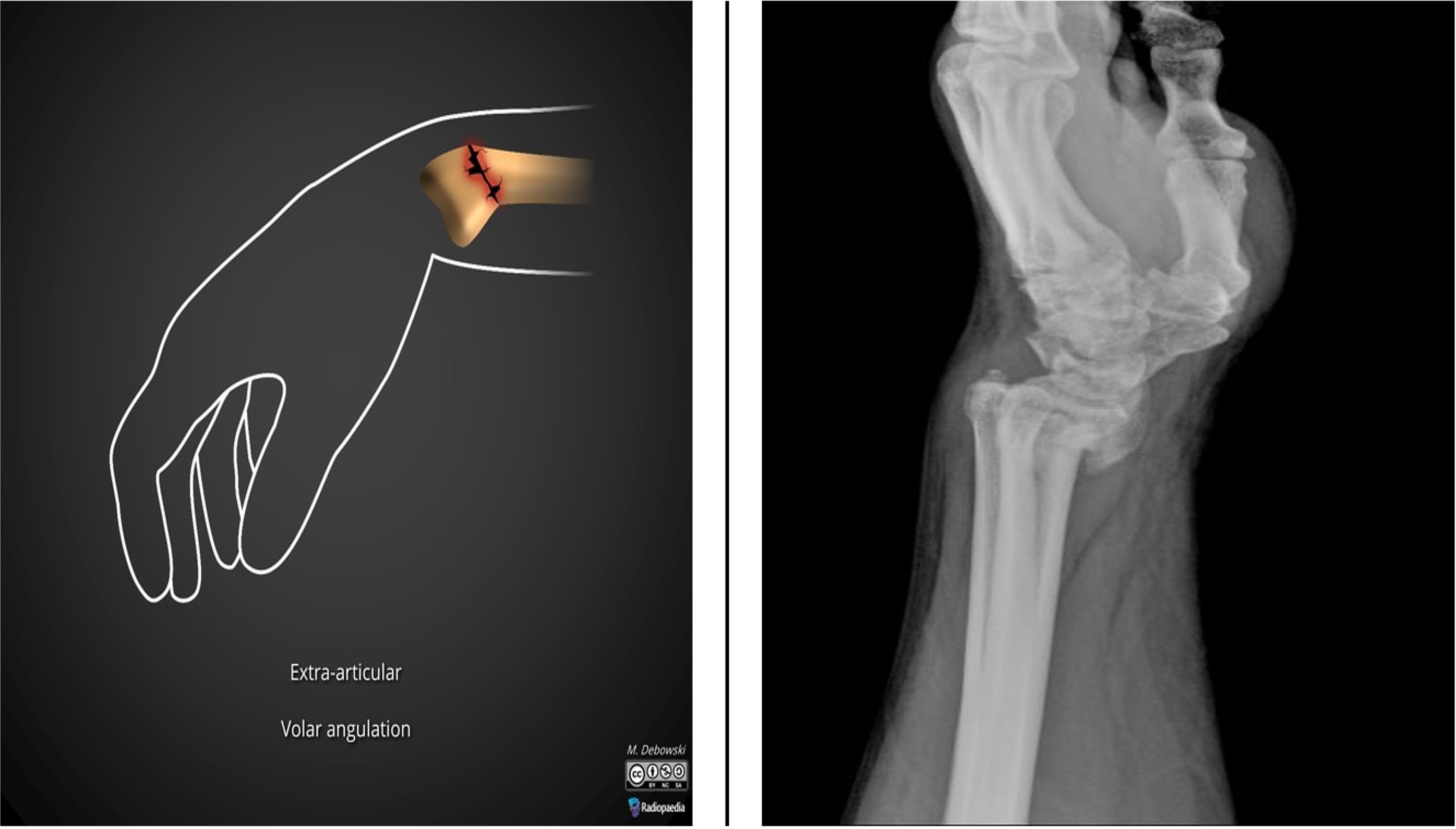
Bildene er hentet fra Radiopaedia.org. Figuren til høyre er fra kasus presentert av Mohammad T. Niknejad.
B-fraktur – Delvis intraartikulær fraktur
Disse bruddene krever ofte CT for ytterligere karakteristikk. De kan være ustabile og kirurgikrevende.
Volar Barton-fraktur
(Påvises i sideprojeksjon)
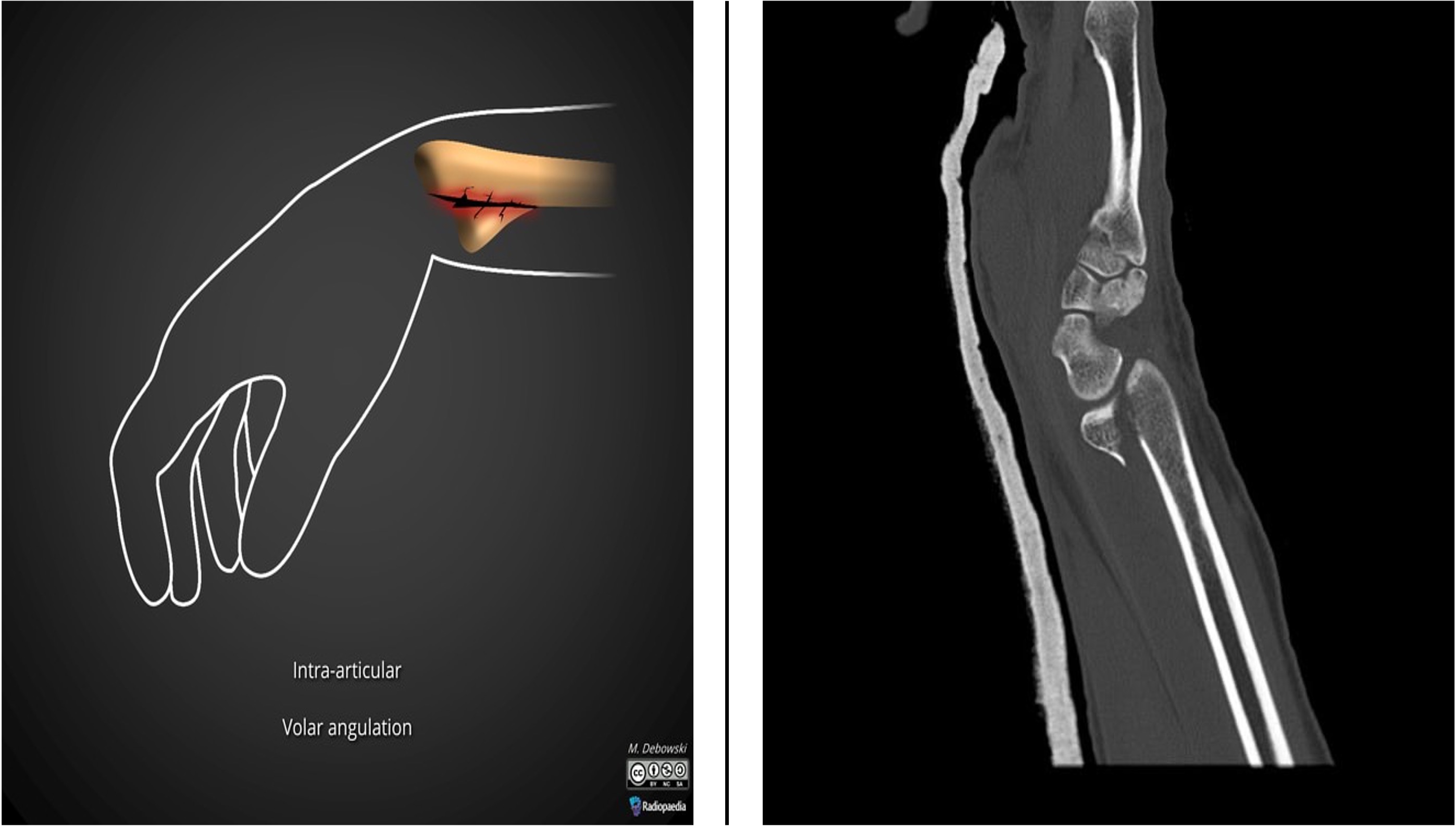
Bildene er hentet fra Radiopaedia.org. Figuren til høyre er fra kasus presentert av Alexandra Stanislavsky.
Dorsal Barton-fraktur
(Påvises i sideprojeksjon)
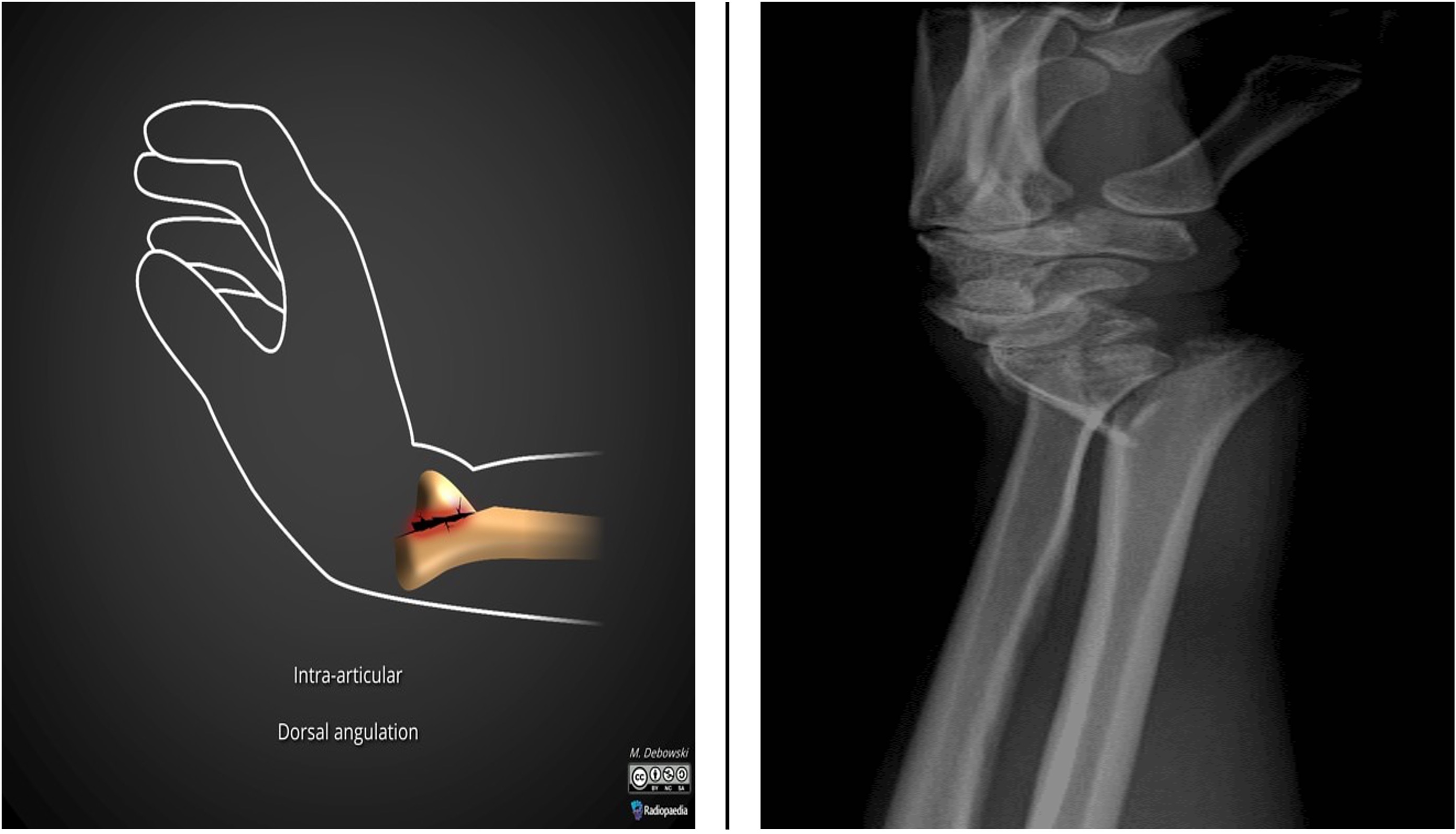
Figuren til venstre er hentet fra Radiopaedia.org. Figuren til høyre er beskrevet av Ronan McKenna og Mike Cadogan (https://litfl.com/barton-fracture/) under Creative
Commons Attribution 4.0 International License.
Sjåfør/hutchinson-fraktur
(Påvises i frontprojeksjon)
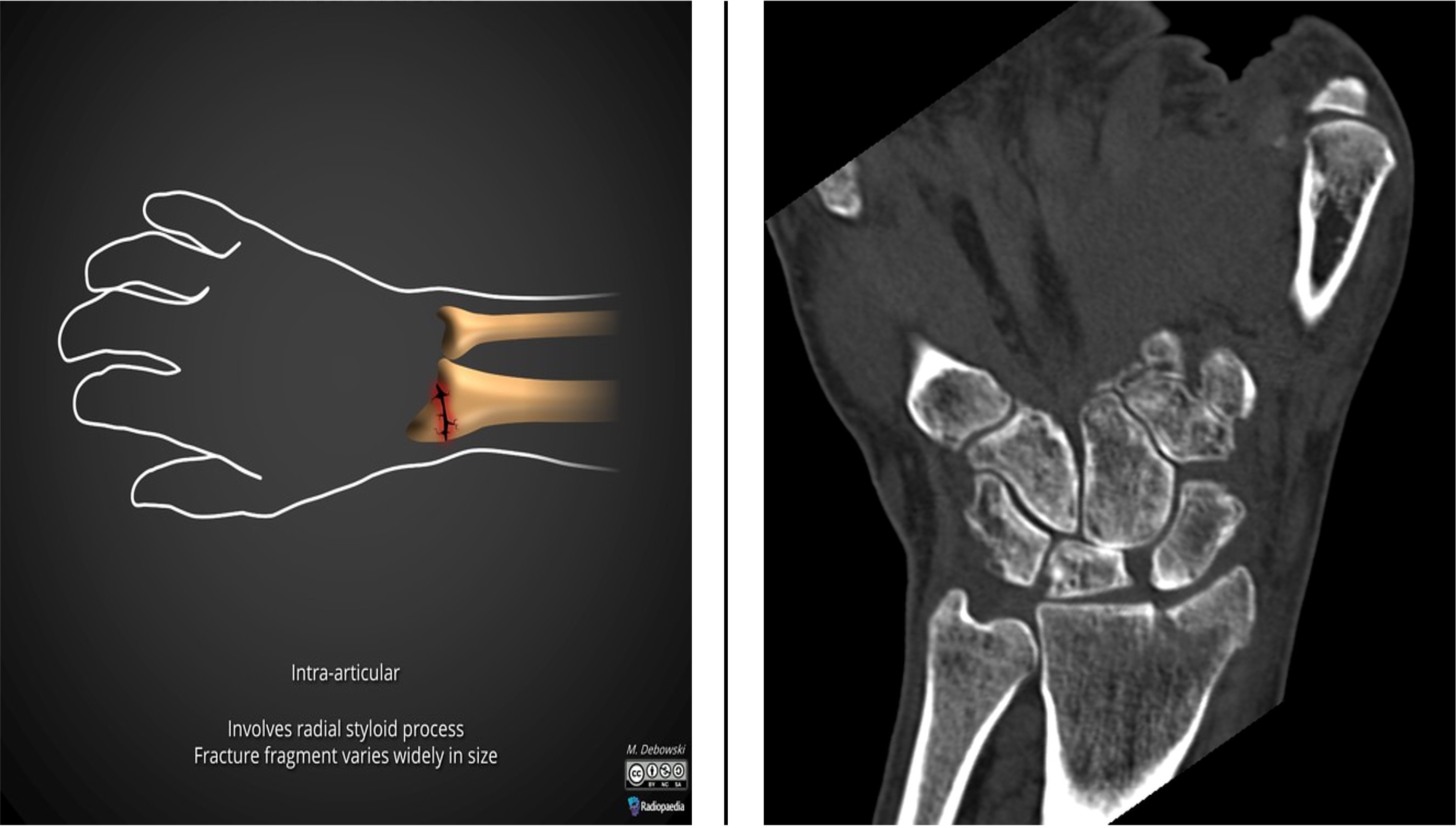
Bildene er hentet fra Radiopaedia.org. Figuren til høyre er fra kasus presentert av Balint Botz.
Obs! SL-dissosiasjon (vurder knytebilde).
C-fraktur - Komplett intraartikulær fraktur
Die-punch fraktur
(Påvises i frontprojeksjon)
En Die-punch fraktur betegner et brudd gjennom fossa lunatum radii av den intermediale (ulnare) delen av distale radius når den stukes proksimalt av os lunatum. Melone klassifikasjonen av frakturer i håndleddet passer muligens bedre til skader i den intermediale underarmskolonnen. Det er naturligvis ofte båndskader i
håndrot og DRUJ-skade assosiert med denne frakturtypen.
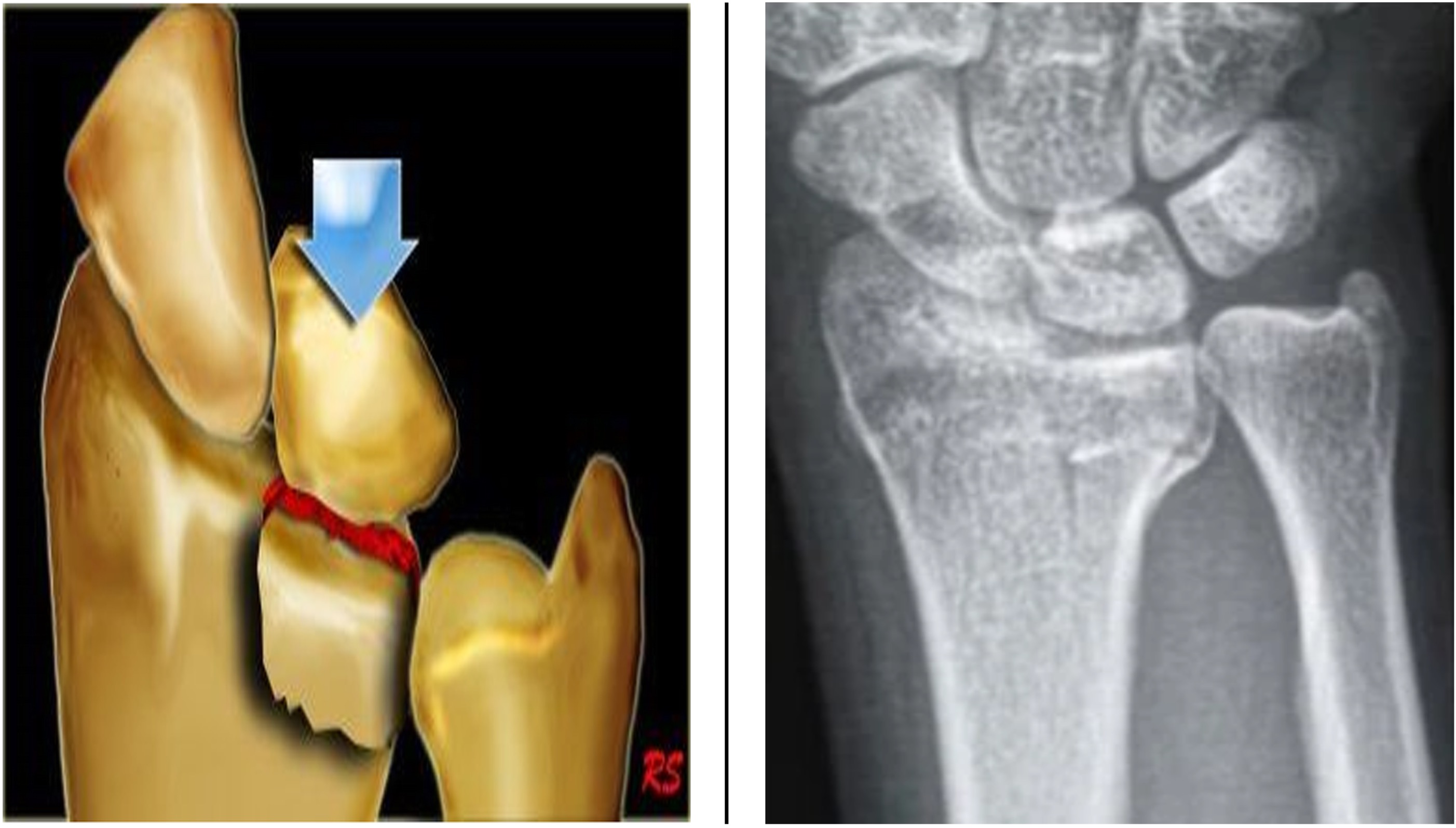
Bildene er hentet og modifisert fra artikkel publisert i J Orthop Surg Res i 2019 av Zhou, J., Tang, W., Li, D. et al. under Creative Commons Attribution 4.0 International
License.
Komminutt fraktur
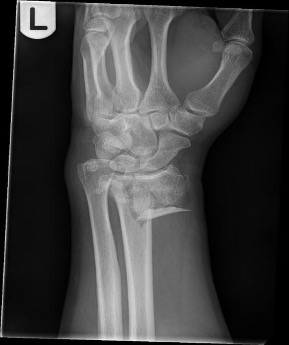
Bildet er hentet fra Radiopaedia.org. Figuren er fra kasus presentert av Dorm LeGros.
Abraham Colles, beskrevet i 1814
Diagnose
Fall på ulnarsiden av lett dorsalflektert håndledd. Vanligste brudd hos eldre. Klassisk radial og dorsal feilstilling beskrevet som: svanehals - bajonett - gaffel. Definisjonen er en tverrfraktur i radius mindre enn 3 cm fra radius sin distale leddflate. Fraktur av processus styloideus ulnae i 50 % av tilfellene. En fraktur i distale radius er ofte kombinert med ligamentskade i håndledd/håndrot. Det er viktig å vurdere primærrøntgen m.h.t. en schafolunær (SL)-dissosiasjon (se håndrot) eller en DRUJ-skade (se eget avsnitt). Kombinasjon med fraktur i os schafoid kan forekomme, spesielt hos yngre pasienter.
UNDERSØKELSE FØR RØNTGEN
Sensibilitet, sirkulasjon og motorisk funksjon distalt (obs. skade av n. medianus). Hudperforasjon (oftest volart) – ved åpen fraktur vil det være en jevn blodstrøm fra hudlesjonen. Spør om tidligere brudd samme sted. Fjern alle ringer på skadet hånd.
Røntgen
Håndledd - front og sideprojeksjon. I sideprojeksjon skal corticalis på ulna projiseres innenfor cortikalis på radius dorsalt og volart (viktig for vurdering primært og ved senere kontroller). VURDERING AV RØNTGENBILDER Følgende fire punkter skal føres inn i journalen hos alle pasienter med radiusfraktur:
- Forkortning. Normalt er radius ca. 1 mm lengre enn ulna i nivå med os lunatum.
- Volar-ledd-diafysevinkel (VLDV). Beskrives som leddflatens volare vinkel i forhold til en akse gjennom radius. Normalverdi 80 grader.
- Radial inklinasjon (RIV). Normalt 25 grader i frontprojeksjon.
- Intraartikulære bruddlinjer. Radioulnart eller radiocarpalt.
Sammenligningsbilde av frisk side er en god hjelp når røntgenbildene skal vurderes.
Inndeling
ETTER AO: A-fraktur = ekstraartikulær. B-fraktur = delvis intraartikulær. C-fraktur = fullstendig intraartikulær. Volar og dorsal Bartons fraktur er B-fraktur som affiserer henholdsvis volare og dorsale leddleppe. Sjåfør-fraktur er B-fraktur som affiserer styloid radii.
Behandling
Se også Norsk ortopedisk forenings behandlingsretningslinjer for håndleddsbrudd hos voksne: https://app.magicapp.org/summary/guideline_549.html
Det skal foretas en individuell vurdering av pasienten før behandling. Faktorer som pasientens alder og funksjonsnivå (annen sykdom), skadens alder og ev. tidligere skade vektlegges.
- Fraktur uten dislokasjon (fissurer). Kombinasjonsgips (softcast med scotchcast laske). Kontroll kun ved gipsfjerning. Gipstid 4 uker.
- Fraktur med minimal dislokasjon. Kombinasjonsgips (softcast med scotchcast laske). Kontroll med røntgen etter 10 dager. Gipstid 4 uker.
- Lukket fraktur med feilstilling. Reposisjon og gips i lokalanestesi. Kalkgips. Gipstid fem uker. Henvisning for fiksasjon ved stor feilstilling eller intrartikulær fraktur. Alle disloserte frakturer skal reponeres og gipses før henvisning. Klipp opp gipsen volart (hos pasienter som likevel skal opereres er minst mulig hevelse viktigere enn eksakt bruddstilling).
- Ved knusnings- og/eller komplisert (åpen) fraktur innlegges pasienten uten forutgående reposisjon.
Generelt kan man si at det ikke tillates feilstilling hos pasienter under 50 år. En forkortning på 4-5 mm før reponering bør, uavhengig av pasientens alder, alltid vurderes m.h.t. primær pinning. Hos eldre pasienter kan man akseptere noen grad av feilstilling:
- Leddiafysevinkel inntil 100-110 grader
- Redusert radial inklinasjon
- Forkortning 3-4 mm.
- Step i leddflaten inntil 2 mm.
De fleste eldre pasienter får bra funksjon selv med en røntgenologisk feilstilling som beskrevet. Generelt: Hos eldre synes forkortning av radius å gi større plager enn en moderat artikulær inkongruens og/eller lett dorsal vinkling av leddflaten.
Volar vinkelstabil plate
Åpen reponering og fiksasjon med volar vinkelstabil plate er i dag den vanligste operasjonsmetoden for distale radiusfrakturer.
Pinning
Pinning av en fersk radiusfraktur er en enkel prosedyre med få komplikasjoner. Generelt kan man si at en dislosert radiusfraktur reponert til anatomisk stilling fortjener å bli pinnet, mens en dislosert fraktur hvor man ikke har oppnådd gode anatomiske forhold trenger å bli det.
Ekstern fiksasjon
Knusningsfrakturer med betydelig forkortning hos yngre pasienter behandles ofte med ekstern fiksasjon (Hoffmann) med eller uten pinner i tillegg. Ekstern fiksasjon hos eldre er mer omdiskutert. Pasienter med betydelig osteoporose får sjelden bedret frakturstilling og har en økt risiko for komplikasjoner (spesielt refleksdystrofi). I tillegg er behandlingen svært ubehagelig.
Anestesi
10 ml Xylocain 20 mg/ml (maks dose!) uten adrenalin i bruddspalten. Bruk grønn kanyle. Innstikk over radius fra dorsalsiden, som regel ca. 2 cm proximalt for styloideus ulnae (se røntgenbildet). En vanlig feil er innstikk for langt distalt på håndleddet! Kun fri tilbakestrøm av blod i sprøyten er tegn på riktig nivå. Ved mer enn et døgn gammel skade uten bruddhematom vil infiltrasjonsanestesi langs periost i de fleste tilfeller gi akseptabel smertelindring. Vent minst 20 minutter før reponering. Spør om allergi (svært sjelden). Anestesi som beskrevet gir i regelen god effekt hos eldre. Hos yngre eller anspente pasienter kan man supplere med Diazepam 5-10 mg i.v. (legg inn venflon) for å oppnå muskelavslapning.
Reponering
Manuelt strekk i lengderetningen med grep rundt tommel og 2-3. finger i minst 5 minutter før reponering. I de fleste tilfeller gir dette alene god stilling på frakturen. Frakturen løsnes deretter ved lett dorsalfleksjon, før hånden trekkes volart-ulnart med samtidig press på distale fragment fra dorsalsiden. Hos eldre, osteoporotiske pasienter eller hos pasienter med dårlig hud (kortison) skal man unngå stort kraftbruk ved reponering. Det er ellers fare for fraktur i ulna eller hudperforasjon på dorsalsiden. Hvis man ikke oppnår tilfredsstillende resultat etter reponering henvis til operativ vurdering eller foreta rereponering mens anestesien sitter.
Gips
Alltid kalkgips på reponerte frakturer. God polstring (softban hele veien). Profil volart. Sirkulær gips med trepunkts fiksasjon. Gipsestilling:
- Ulnardeviasjon ca. 15 grader
- Volardeviasjon ca. 5 grader
- Lett pronasjon
Unngå press på metacarper (hulhånd). Tommelen skal være fri. MCP-leddene skal være frie – gips til distale bøyefure i vola. God fingerfunksjon etter gipsing er en forutsetning for et godt resultat. Gipsen skal klippes opp volart:
- ved stor hevelse før reponering (ofte ved gamle skader)
- ved rereposisjon (større bløtdelstraume)
- ved bindevevssykdom eller pasient med tidligere trang gips etter skade
- hos pasient som ikke er i stand til å følge treningsinstruksjon (sykehjem)
- ved henvising til operativ fiksasjon
Når gipsen klippes opp volart skal profilen fjernes, gipsåpningen sprikes med tang (ca. 5 mm) og åpningen fylles med foring før innelukking med sirkulær bandasje.
INFORMASJON
Alle pasienter får med eget skriv om egentrening + rød lapp om faresignaler ved for trang gips. Det er viktig at pasienten raskest mulig kommer i gang med øvelser: Albuen i bordet og ekstensjon og fleksjon av fingrene (kraftfulle bevegelser, ikke puslete vinking ad modum kongehuset!). Etter hvert inkluderes også albue og skulder i øvelsesprogrammet. Armen skal holdes høyt og avlastes med CC-bandasje/fatle de første dagene. Unngå tunge tak men bruk gjerne hånden til alt som ikke gir smerte.
Kontroll
Frakturer med dislokasjon som er reponert skal alle til funksjonskontroll 24 timer etter skade. Ved trang gips på kontroll skal gipsen klippes opp volart, åpningen sprikes og fores med vatt før det legges på et sirkulært bind. Pasienten skal ikke sendes hjem før man ser at smertene avtar og fingerfunksjonen gjenvinnes. Alle pasienter med gipsproblemer skal vurderes av lege eller gipstekniker og vurderingen skal journalføres. Pasienter med reponerte radiusfrakturer deles i 3 grupper:
- USTABILE BRUDD (se https://app.magicapp.org/summary/guideline_549.html)
- Pasienten henvises til operativ vurdering primært. Vanligste operasjonsteknikk er ORIF med volar plate. Disse kommer til kontroll etter to uker for suturfjerning hos oss og etter 6 uker hos operatør.
- Pasienten er vurdert til konservativ behandling, men kontrolleres med henblikk på glidning. Kontroll etter 5-7 dager med røntgen. Forverret bruddstilling tilsier operativ vurdering (konferer med supervisjonslege ved tvil). Ved lett glidning men innenfor akseptabel stilling, ny kontroll ved 2 og eventuelt 3 uker.
- Pasienter der en redislokasjon nesten uansett ikke vil medføre operativ behandling, kan settes opp til 10 dagers kontroll.
- STABILE BRUDD (se https://app.magicapp.org/summary/guideline_549.html)
- Bruddet er vurdert som stabilt. Kontroll etter 10 dager med røntgen (informasjonskontroll).
Pasienter med lavenergibrudd (fall fra stående høyde) som er over 50 år eller har annen risikofaktor for benskjørhet, bør henvises til bentetthetsmåling ved kontroll hvis dette ikke allerede er ivaretatt av fastlegen.
Vurdering ved gipsfjerning
Ved gipsfjerning etter fem uker tas røntgen kun på indikasjon (mistanke om glidning/dokumentasjon). Utvisket bruddlinje kan ikke forventes. Hevelse og stivhet med redusert bevegelse i alle plan er vanlig. De første 14 dagene uten gips er normalt mye verre enn de siste 14 dagene med. Råd til pasienten: unngå vridning (kluter) og tunge løft første 2 uker. Smerte (spesielt om natten) de siste ukene med gips er uvanlig og skal gi mistanke om utvikling av refleksdystrofi (se eget avsnitt). De fleste pasienter bør settes opp til en etterkontroll 1-2 uker etter gipsfjerning. Man kan da vurdere behov for henvisning til fysioterapeut og ev. videre sykmelding. Alternativt skal det journalføres at pasienten tar ny kontakt ved forverrelse eller manglende bedring. Mange pasienter, spesielt eldre, kan ha god nytte av en slik oppfølging.
VIKTIG
Alle pasienter skal så tidlig som mulig i behandlingsforløpet informeres om skadens art og risiko for permanente plager. En synlig skjevhet i håndleddet etter fraktur med dislokasjon er regelen og ikke unntaket, stivhet og redusert kraft i håndleddet vil hos de fleste vedvare i 6-12 månder etter skade. Smerter på ulnarsiden er vanlig, og det tar ofte minst ett år før dette blir bra.
Komplikasjoner
- Nerveskade:
- N. medianus – canalis carpi (ofte spontan bedring etter oppklipping av gips).
- N. radialis – hevelse rundt tommel kan gi kompresjon og utfall av n. radialis superficialis (klipp opp gipsen rundt tommel).
- N. ulnaris – Guyons kanal (sjelden).
- Arterieskade er sjelden.
- Muskellosjesyndrom – Volkmanns ischemiske kontraktur. Trang sirkulær gips utløsende?
- Funn: Hevelse og smerte i fingrene i løpet av første 1-2 døgn etter skade, manglende fingerekstensjon og redusert sensibilitet distalt. Svært alvorlig komplikasjon.
- Seneskade: Ruptur av ekstensor pollicis longus. Nesten alltid ved ikke reponerte frakturer på degenerativ basis. Under gipsperioden eller 1-2 uker etter gipsfjerning. Behandling: Operasjon med rekonstruksjon av senen etter åtte uker.
- Refleksdystrofi: Se eget avsnitt.
Diagnose
Ekstraartikulært brudd med volar feilstilling (omvendt Collesfraktur). Kan lett oversees ved feiltolking av røntgenbilde. Sjelden skade etter fall med volarflektert håndledd eller direkte traume.
Behandling
Ustabil fraktur som ofte krever operativ behandling. En volar feilstilling gir funksjonelle plager i større grad enn tilsvarende dorsal feilstilling.
Ved konservativ behandling primær reposisjon i bruddhematomanestesi, med motsatt reposisjonskraft i forhold til Collesfraktur. Sirkulær gips med hånden lett dorsalt og ulnart flektert.
Komplikasjoner: Karpaltunnelsyndrom i forbindelse med skade eller reponering event. som følge av trang gips.
Diagnose
Fremre og bakre Barton og Chauffeur frakturer er alle ustabile og vil ofte redislosere selv etter reponering til god stilling.
Behandling
Ved alle tre frakturtyper med feilstilling skal operativ behandling vurderes.
Complex regional pain syndrome er en tilstand som forårsaker smerter, hevelse og etterhvert stivhet i ekstremiteten, og som ubehandlet kan medføre betydelig invaliditet. Den kan være sympatikusmediert, men ikke nødvendigvis. Tilstanden ledsages ofte av trofiske hudforandringer. man deler i to typer; type I er uten sikker skade av en større nerve og type II er med sikker skade av en større nerve.
Etiologi:
Årsakssammenhenger er uavklart, men følgende regnes som gyldig:
- 80-85% har et forutgående traume (brudd/kirurgi) og ca 10% angir et mindre traume.
- konstitusjonelle faktorer- trolig både psykogene og nevrofysiologiske
- Tilstanden kan imidlertid også oppstå spontant og profus svettesekresjon er gjerne første tegn.
Diagnostikk:
Spesifikke diagnostiske tester finnes ikke. Diagnoses stilles på bakgrunn av symptomer og tegn. Budapest-kriteriene (2007) anbefales:
- Kontinuerlige smerter ( ute av proposjoner)
- Sykehistorie med minst ett symptom i minimum tre av fire kategorier
- a) sensorisk: hyperestesi, allodyni
- b) vasomotorisk: endring av temperatur eller hudfarge
- c) sudomotorisk: endring eller asymmetri mht. ødem eller svettetendens
- d) motorisk/trofisk: redusert ROM, motorisk dysfunksjon ( svakhet, tremor eller dystoni), trofiske endringer i hud, hår eller negler.
Ved klinisk undersøkelse objektive funn i minst to av fire overnevnte kategorier. Ingen annen diagnose forklarer symptombildet bedre. Dessuten skal overnevnte symptomer og kliniske funn øke under trening og være tilstede i et større område enn den primære skaden eller operasjonen skulle tilsi, også i området distalt for skaden.
Profylakse:
Spesielt etter radiusfraktur er det viktig å unngå ødemutvikling gjennom elevasjon (ikke fatle), fingerøvelser, øvelser i skulder/albue, gipsing i funksjonell stilling.
Risikofaktorer:
Thyreoidealidelser og diabetes. Rereposisjon øker risikoen for utvikling av refleksdystrofi betydelig.
Behandling:
- Håndterapi og funksjonell trening uten å fremprovosere smerte. Start så snart som mulig og så langt som smertene tillater det. Trening eller badasjering/orthoser må ikke være slik at smertene provoseres. Håndterapi kun i øvede hender!
- Smertelindring er viktig og det kan være nødvendig med blokade(r). Kortison er også prøvde, uten sikker dokumentert effekt.
- Vurdere oppfølging hos psykiater/psykolog.
- Innleggelse kan bli nødvendig for intensiv oppfølging.
NB! man bør unngå kirurgi under pågående CRPS, da tilstanden kan forverres. Dersom kirurgi er nødvendig må det utføres under kontinuerlig plexusanestesi i ca. en uke.
Kontroll:
Hvis pasienten utvikler en uttalt refleksdystrofi vil pasienten kunne ende opp medbetydelige sekveler. Det vil kunne ta mnd. til år før pasientens behandling kan avsluttes. Som en "tommelfingerregel" kan vi si at dette er en langvarig tilstand (måneder til år), og at stivheten varer dobbelt så lenge som smertene. Dette stemmer langt fra alltid, men kan tas med som en huskeregel i samtale med fortvilte pasienter.
Diagnose
Skader på det distale radioulnarledd har fått mer oppmerksomhet i senere tid. Behandlingsmulighetene øker stadig (arthroscopi). Tidligere kjent som håndleddets “lumbago”. Diagnosen er ofte vanskelig og forsinket, det kan være signifikante skader uten funn på vanlig røntgen. Pasienter kan få betydelige plager i form av redusert rotasjon, knepping/låsninger i håndleddet og svekket gripeevne. Skader på DRUJ er den vanligste årsaken til vedvarende plager etter distal radiusfraktur. En forståelse av anatomien er vesentlig for å behandle disse skadene riktig: Det distale radioulnarleddet stabiliseres av ligament komplekset TFCC (triangulofibrocartilage complex=tiangulærbrusken). Caput ulna hviler i fossa sigmoideum, som har tre avgrensninger: volart, dorsalt og distalt. Triangulærbrusken fester seg på radius ved kanten på fossa sigmoideum, og fortsetter inn mot basis av proc. styloideus ulna. Den er således en fortsettelse av radius’ leddflate og støtter under lunatum og triquetrum, samtidig som den fysisk skiller den ulnare håndroten fra caput ulna og fordeler aksialt trykk mellom de to. Triangulær brusken er sirkulert kun perifert i likhet med kneet’s menisker. Skader sentralt har dårlig, eller ingen tilhelingsevne.
SKADETYPER/BEHANDLING
- Distal radiusfraktur:
- Intraartikulært brudd i fossa sigmoideum (Frykmann V-VIII), Die-punch fraktur, event. knusningsfraktur i caput ulnae. Anatomisk reposisjon er viktig, ofte aktuelt med operativ behandling.
- Fraktur styl ulnae. Ved en fraktur i basis er det distale feste for triangulærbrusken avrevet. Standard behandling er gips til smertefrihet i 2-3 uker. En del av disse pasientene utvikler en pseudarthrose og langvarig ulnare håndleddsplager. Det er viktig at håndleddet gipses med lett ulnardeviasjon og fleksjon. Ved plager utover seks mnd. bør pasienten henvises til spesialavdeling for ev. reseksjon av brusken.
- Fraktur tilhelet med forkortning av radius (ulna pluss) vil føre til større belastning på DRUJ. Normalt vil ca. 20 % av aksialt trykk fordeles over triangulærbrusken og caput ulnae. Dette trykket vil øke og caput ulnae vil butte mot triquetrum. Behandlingen kan være osteotomi med forlengelse av radius.
- Galeazzifraktur (se eget kapittel) og Essex-lopresti skade.
- Luksasjon i DRUJ. Ved vridningstraume kan ulna luksere volart eller dorsalt – pga. ruptur i TFCC eller fraktur av styl. ulnae. Behandling: reposisjon og pinning, høy gips i seks uker (nøytral rotasjon).
- Distorsjon av håndledd gir ofte langvarige plager fra håndleddet. Ved plager lokalisert til DRUJ og mistanke om ruptur av ligamenter volart eller dorsalt er behandlingen gips i seks uker. Ved mistanke om bruskskade eller osteochondral fraktur bør pasienten henvises til arthroskopi og eventuelt sutur eller fiksasjon.
Diagnose
Oftest fall på ekstendert hånd, evt direkte traume under ballspill. Hyppigst hos yngre menn, sjeldent hos voksne >65 år, og svært sjeldent hos barn <10 år. Ofte moderat traume, sjelden hevelse eller andre ytre tegn til fraktur. Relativt lite smerter akutt, og mange pasienter opplever skaden som en forstuvning, og oppsøker derfor lege forsinket.
Viktig
Fraktur gjennom midtre del av knokkelen er vanligst. Obs. kombinerte skader (annen fraktur eller luksasjon).
Undersøkelse
- trykkømhet i fossa tabatiere med ulnardeviert håndledd (sammenlign med frisk)
- trykkømhet over tuberculum skafoideum
- smerter ved aksialt press av 1.mc mot trapezium (stukningsømhet)
Dersom en klinisk ikke kan utelukke fraktur, skal det gjøres røntgen håndrot, og pasienten gipsbehandles selv med negativt røntgen. Ny klinisk vurdering etter 1-2 uker, og ved fortsatt funn hvor en ikke kan utelukke fraktur, gjøres det CT håndrot/skafoid
Røntgen
Håndrot – front og side, skråprojeksjon og omvendt front (med forstørrelse). En nøye klinisk undersøkelse er viktig for å skille skade i håndledd og håndrot. Røntgen håndrot er i utgangspunktet kun aktuelt når pasienten er i aldersgruppen 10 – 65 år. Merk at gjennomlysning med stor forstørrelse kan vise fraktur ved negativ røntgen håndrot. Håndleddet i pronasjon med ulnardeviasjon gir best fremstilling av schafoid.
Inndeling
Det finnes flere måter å klassifisere ulike frakturer, alle med usikker klinisk betydning.
Grovt sett kan frakturene deles i 3 typer:
- distale/tuberkel
- corpus
- proksimale pol
Behandling udislokerte frakturer
- Distale/tuberkel frakturer: gips i 4-6 (involvering av STT-ledd) uker.
- Corpus frakturer: gips i 6 uker, tilheling vurderes med CT med krav om minst 50% overbroing på alle serier. Ved ikke tilfredsstillende tilheling, fortsatt gipsbehandling med CT kontroll hver 4.uke, men maksimalt 14 uker total gipsetid. Dersom det i forløpet er tegn til non union (økt beinresorpsjon, begynnende sklerosering eller cyster) skal operativ behandling vurderes uten forsinkelse.
- Proksimal pol frakturer: operativ behandling.
Gips
Sirkulær underarmsgips i nøytralstilling med immobilisering av tommelens grunnledd. Ved mye hevelse bør pasienten skifte gips etter 7-10 dager. Det er stor risiko for avaskulær nekrose hvis proximale fragment utgjør mindre enn 1/3 av knokkelens lengde.
Vurderes for primær operativ behandling:
- Frakturer med dislokasjon >1mm, eller vinkelfeilstilling (sees best i side-/sagittalplan).
- Samtidig distal radius fraktur eller annen håndrotsskade.
- Proksimal pol frakturer («sone 3»).
- Forsinket diagnose ( >2 uker?)
Kontroll
Tuberkelfrakturer settes opp til g- og klinisk kontroll etter 4 uker .
Ved negativt røntgenbilde og klinisk mistanke legges skafoidgips i 7-10dager dager. Klinisk undersøkelse og CT uten gips ved kontroll dersom fortsatt klinikk.
Diagnose
Palpasjonsømhet dorsoulnart i håndroten etter fallskade.
Røntgen
Sees oftest som en liten avrivning dorsalt på sidebilde. Avrivningsfrakturen tilheler ofte ikke røntgenologisk.
Behandling
Gips = smertebehandling i 3 uker.
Kontroll
Ved gipsfjerning.
Revidert v/Sarah Bjorvatn
Diagnose
Luksasjoner og instabilitet i håndroten er hyppigere skader enn tidligere antatt. Håndroten består av knokler som er forbundet med ligamenter. Ved skade i håndroten kan ligamentene ryke. Typisk ryker skafolunærligamentet (SL-ligamentet) først. En oversett SL-ligamentskade kan få store konsekvenser for pasienten, og i verstefall føre til SLAC (scapholunate advanced collapse). SLAC er langtkommen artrose som gir nedsatt funksjon og smerte i håndroten. Det er viktig å oppdage disse skadene så tidlig som mulig for å unngå artroseutvikling. SL-ligamentskader krever ofte operasjon, og dette skal helst skje innen 1 ukes tid.
Anatomi
Håndroten består av 8 knokler, som ligger i to rekker. I proksimale rekke har vi Skafoid, Lunatum, Triqetrum og Pisiforme. I distale rekke har vi Trapezium, Trapezoid, Capitatum og Hamatum. Scaphoid skaper en forbindelse mellom de to radene og har en viktig stabiliserende rolle. Håndroten støttes av et komplisert leddbåndnettverk. En skiller mellom extrinsicligamenter og intrisicligamenter, hvor extrinsicligamentene forbinder radius/ulna til håndroten, mens intrinsicligamentene går mellom håndrotsknoklene. De viktigste ligamentene for stabilitet i proksimale rekke i karpus er SL-ligamentet og LT-ligamentet (lunatum og triquetrum), hvor skade av SL-ligamentet er hyppigst forekommende. Begge disse ligamentene er intrinsicligamenter.
Huskeregel for de 8 knoklene i håndroten:
Some Lovers Try Positions That They Can't Handle
Skademekanisme
Et hyperekstensjonstraume i håndleddet er typisk, feks fall på utstrakt hånd eller keeper i fotball/håndball med hardt skudd mot hånden. Håndrotsskader ses ofte i kombinasjon med distale radiusfrakturer, spesielt fx gjennom proc. styolideus radii. Alle skjæringsfrakturer gjennom proc styloideus radii bør derfor gi mistanke om samtidig ligamentskade.
Klinisk undersøkelse
Pasienten beklager smerter i håndledd/håndrot. En kan ofte se hevelse over håndledd/håndrot. En kan ha smerter over distale håndrotskapsel like distalt for Listers tuberkel, spesielt ved fleksjon av håndledd. Det er også ofte smerteforverring ved grep og reduserte bevegelsesutslag. Alltid sjekk distal nevrovaskulær status. Det kan foreligge samtidig skade på n. medianus. Pasienter med SL-ligamentskade kan ha positiv Watsons test.
Watsons test:
Plasser tommelen din på volarsiden av scafoidtuberkelen.
Start med full ulnardeviasjon og beveg håndleddet mot radialdeviasjon med fortsatt press mot scafoidtuberkelen.
- Negativ test:
Skafoid flekterer til tross for motpress og blir mere prominent. Ingen klikk eller uttalt smerte over SL-område.
- Positiv test:
Smerte ved bevegelse mot radialdeviasjon, ev. også med klikk-følelse når man slipper opp presset mot scafoid som vil ha subluksert.
Røntgen
Ved legevakten inngår 4 bilder (front, omvendt front, side og skrå) i den vanlige undersøkelsen av håndroten. I enkelte tilfeller kan en ekstra projeksjon hjelpe. Et røntgenbilde med suppinert underarm og knyttet hånd er spesielt egnet til å avsløre volare ligamentskader, særlig av båndforbindelsen mellom scaphoid og lunatum (SL-ligamentskade). Det er nyttig å ta rtg av motsatt sides håndrot til sammenligning (vurder asymmetri).
På frontbilde vurderes:
- Gilulas linjer, som er tre tenkte paralelle linjer. Hvis de ikke er paralelle kan det være tegn på skade i håndroten.
- Avstanden mellom knoklene, da spesielt avstanden mellom skafoid og lunatum. Økt avstand mellom skafoid og lunatum (over 2-3 mm) kalles Terry Thomas sign.
- Skafoid ringtegn (skafoid inntar fleksjonsstilling grunnet SL-ligamentskade, og da ser man scaphoidtuberkelen som en ringformet struktur på skafoid).
- Dislokasjoner og frakturer
På sidebilde vurderes:
- Alignment.
- SL-vinkel (skal være mellom 30-60 grader). SL-vinkel over 60 grader er typisk ved SL-ligamentskade og kalles DISI-feilstilling (dorsal intercalated segmental instability).
En kan supplere med CT av håndroten i akuttfasen. MR er indisert ved fortsatt uklare funn/vedvarende smerter.
OBS: En kan ha SL-ligamentskade tross negativ rtg, CT og MR, så det er lav terskel for artroskopi av håndledd ved klinisk mistanke om skade i håndroten.
De viktigste skadene å knipe:
- Perilunær dislokasjon. Båndforbindelsene rundt lunatum ryker i et forutsigbart mønster avhengig av kreftene involvert i skadeøyeblikket.
- Det skafolunære ligamentet ryker først og gir en økt avstand mellom skafoid og lunatum på frontbildet. Deretter ryker forbindelsene til capitatum og triquetrum. Det siste fjerde stadiet er at lunatum lukserer volart og kan bli liggende i canalis carpi.
- Transskafoid perilunær dislokasjon. Dette er egentlig den samme skaden, men med brudd og dislokasjon i skafoid og intakt båndforbindelse mellom skafoid og lunatum.
Behandling
Behandingen er i mange tilfeller operasjon. Ved SL-ligamentskade gjøres ofte pinnefiksasjon. Av og til må ligamentet sutureres. De helt milde SL-ligamentskadene (stadium 1) kan gå konservativt med smertegips i 4 uker. Operasjon skal helst skje innen 1 ukes tid. Etter 6 uker betegnes skaden som kronisk med redusert tilhelingspotensiale. Ved kroniske skader kan det være aktuelt med ligamentrekonstruksjon eller interkarpal artrodese.
Hvis en mistenker håndrotsskade, snakk med ortoped/supervisor!
Se metodeboken til UNN, Håndkirurgi for utfyllende informasjon (Metodebok).
Diagnose
Sjelden, men alvorlig skade. Blir ofte oversett primært.
Vanligst lukseres lunatum slik at den på sidebildet sees som en liggende halvmåne volart i håndroten.
Gjør det til rutine å se etter dette på alle sidebilder av håndroten.
Fallmekanisme med dorsalfleksjon, som for brudd i radius og scaphoid. Det foreligger ofte betydelig hevelse, smerte og nær opphevet funksjon i håndleddet.
Hevelse og palpasjonsømhet volart i håndroten. Den lukserte lunatum palperes ute av stilling.
OBS: Trykk på nervus medianus.
Behandling
Reponering på sykehus i utvidet anestesi. Øyeblikkelig hjelp.
Viktig
Rotasjonsfeilstilling av fingre ved metacarp- eller fingerfraktur er meget plagsomt for pasienten. Hver grad av feilrotasjon på metacarpnivå 5-dobles til fingertuppen. Rotasjonsfeilstilling er en klinisk diagnose og avsløres normalt ikke med røntgen. Med semiknyttet hånd skal fingertuppene peke mot samme punkt i håndroten, normalt tilsvarende tuber scaphoideum. Med ekstenderte fingre vil neglens plan gi en indikasjon på eventuell rotasjonsfeilstilling (sammenlign med frisk side). Ved rotasjonsfeilstilling bør man alltid vurdere operativ fiksering av frakturen. Ved en ukeskontroll av fraktur med tvil om rotasjonsfeilstilling skal gipsen fjernes for ny klinisk undersøkelse.
Røntgen
Mellomhånd – 1. metacarp front og side (alltid med tommel, 2-5. metacarp front og skrå (angi skadet metacarp).
Caput / intra-artikulær / subcapital fraktur
Udislokerte kan som hovedregel behandles konservativt, mens ved selv mindre dislokasjon bør operativ behandling vurderes.
Collum fraktur
Diagnose
Ustabil fraktur pga. knusning av volar cortex. Drag fra mm. interossei og mm. lumbricales gir volar feilstilling. Man tillater større feilstilling ved brudd i 4. og 5. metacarp (argumentasjonsfraktur) enn ved tilsvarende brudd i 2. og 3. metacarp (fighters fracture) pga. god medbevegelse i CMC-ledd i 4. og 5. metacarp.
Maksimal feilstilling:
- 2. metacarp - 15 grader
- 3. metacarp - 15 grader
- 4. metacarp - 40 grader
- 5. metacarp - 60 grader
Røntgenbilde av metacarp med front og skråbilde gir ikke grunnlag for en eksakt måling av volar feilstilling, og skal ikke brukes til dette! Be om et sidebilde ved frakturer i 2. og 3. metacarp selv om tolkningen blir vanskelig. En indikasjon på at feilstillingen bør korrigeres er at fingeren hyperekstenderer i MCP-ledd og flekterer i PIP-ledd når fingeren strekkes (pseudoclawing).
Behandling
Alle ferske frakturer med mer enn 10-20 graders volar feilstilling kan forsøkes reponert. Reponering av frakturer som faller i grenseområdet mellom 10-20 grader og disse maksimale målene gjøres mer av kosmetiske hensyn (forsøke å unngå nedsunket knoke) enn noe annet. Om frakturen glir tilbake til utgangsstilling ved kontroll og stillingen ikke er operasjonskrevende gjøres ikke nytt reponeringsforsøk. Funksjonen vil bli bra, til tross for en noe nedsunket knoke. Det er hensiktsmessig at pasienten informeres om dette før reponeringsforsøk, slik at vi ikke skaper forvirring ved først å reponere ett brudd for å fortelle på kontroll at bruddet har sklidd tibake til utgangsstilling, men at vi ikke skal gjøre noe med det.
Collum fraktur er vanligst i 5.stråle, og det er svært dårlig dokumentasjon for at en reposisjon vil kunne stå med kun gipsbehandling. Disse kan derfor som regel best behandles med smertegips i en drøy uke og deretter fingerkobling til tilheling. Ved feilstilling som medfører nedsatt funksjon (>50-60gr) bør en vurdere operativ behandling.
Sett ledningsanestesi med Lidokain satt fra dorsalsiden på begge sider av metacarpen (minst 1cm proximalt for frakturen). Reponer evt i gjennomlysning. Kamgips i funksjonsstilling. Kontroll med rtg etter 7-10 dgr. Ved glidning på kontroll, enten fortsatt konservativ behandling med overgang til fingerkobling, eller vurdering for operativ behandling. En evt reponert fraktur som holder stillingen bør gipses i 4 uker.
Immobilisasjonsstilling for metacarpfrakturer:
- Håndledd: lett dorsalfleksjon 20-30 grader (volarfleksjon gir ødem)
- MCP-ledd: tilstreb maksimal volarfleksjon 80-90 grader (stramme collateralligamenter)
- PIP- og DIP-ledd: fingre gipses i strak stilling (stramme collateralligamneter)
Viktig
Alle pasienter skal informeres om kosmetisk sluttresultat med nedsunket knoke og en kul(callus) på håndryggen.
Skaft fraktur
Diagnose
Se etter forkortning, volar akseknekk eller rotasjonsfeilstilling. I alle fall inntil 4mm forkortning er uproblematisk, en moderat volar akseknekk gir liten funksjonsnedsettelse, men er mer kosmetisk skjemmende enn ved collumfrakturer og fører oftere til «pseudoclawing». Rotasjonsfeilstilling skal alltid korrigeres.
- Tverrfraktur etter direkte traume gir ofte akseknekk.
- Skråfraktur etter vridning gir ofte forkortning eller rotasjon (3. og 4. metacarp er mest stabile pga. drag fra de dype tversgående ligamenter distalt).
- Knusningsfrakturer er ofte forbundet med stor bløtdelsskade og bør vurderes operativt.
Behandling
Ved ikke dislosert fraktur kamgips i 2-4 uker. Reponerte frakturer gipses i 4-6 uker (tverre frakturer krever lengst immobilisering.)
Multiple frakturer er ofte ustabile og bør vurderes for operativ behandling.
Røntgen og evt klinisk vurdering mtp rotasjonsfeil 5-7 dager.
Basis fraktur
Diagnose
- Frakturer i basis av 4. og 5. metacarp med volart fragment og dorsal subluksasjon er ofte vanskelig å diagnostisere med røntgen. Ofte indirekte traume med betydelig hevelse og palpasjonsømhet over CMC-ledd skal gi mistanke. Be om sideprojeksjon på røntgen og sjekk leddspalten i cmc-leddet på frontprojeksjonen for å stille diagnosen. Ledsagende er det ofte fraktur i hamatum. På grunn av vanskelighetene ved diagnostikk ved vanlig røntgen og muligheten for ledsagende håndrotsskader skal kartlegging med CT overveies, også ved negative røntgenbilder med stor klinisk frakturmistanke. Eventuelt kan en gi smertegips, og kontroll med røntgensvar og fornyet vurdering etter en uke.
- Frakturer i basis av 2. og 3. metacarp er sjeldne, da det er meget lite bevegelse over disse leddene. Av og til kan en se frakturer her som ledd i en større håndskade, da med åpenbar klinikk.
- Frakturer i basis av 1. metacarp kan være ekstraartikulære eller intraartikulære. Det er dessverre slik at de intraarticulære frakturene kan være lette å overse, og er de som gir størst konsekvenser for pasienten. På sidebildet av 1. metacarp vil den mest volare del av metacarpen oftest være overprojisert med basis av 2. metacarp. Bruddlinjen ligger av og til akkurat i overprojeksjonslinjen, slik at disse bruddene relativt lett kan overses. Følg derfor de vanlige prinsippene når du tolker bilder med mistanke om skade i området; følg corticale linjer og se etter kongruens i 1. CMC, men vis ekstra aktsomhet i dette området.
- Isolerte frakturer i basis av 5. metacarp (Omvendt Bennet/Rolando) diagnostiseres oftest greit med vanlig røntgen, det kan være nødvendig med CT for å lette operativ vurdering.
Behandling
- Frakturer i basis av 4. og 5. metacarp med dislokasjon eller luksasjon i CMC-leddet skal vurderes for operasjon. Dersom en er sikker på at bruddet ikke er dislocert og det ikke foreligger luksasjon gipses i 3-4 uker.
- Frakturer i basis av 2. og 3. metacarp er altså sjeldne. Oftest konservativ behandling, med mindre de er ledd i en stor og akutt operasjonskrevende skade.
- Brudd i basis av 1. metacarp etter hyperekstensjonstraume:
- Ekstraarticulær fraktur. Feilstilling på inntil 30 grader får ingen innvirkning på tommelens funksjon. Immobiliseres med kamgips i abduksjonsstilling i 3-4 uker.
- Intraartikulær fraktur: Bennett (ett fragment) eller Rolando (flere fragmenter). Luksasjonsfraktur hvor draget fra abduktor pollicis longus gir instabilitet. Alle Bennetts- og Rolando-frakturer skal vurderes for operasjon.
Ved større feilstilling skal frakturen pinnefikseres, i sjeldne tilfeller velges ORIF (plate og skruer).
- Intraartikulært brudd i basis av 5. metacarp (omvendt Bennett/Rolando) skal også vurderes operativt fiksert ved feilstilling. Ustabil fraktur pga. drag fra m. ekstensor carpi ulnaris.
Tilknyttede koder
- S62.3 - Brudd metacarp
- WDAL06 - Ledningsanestesi
- NDJ02 - Reposisjon av metacarpfraktur (+ Lb75)
- NDX33 - Gips håndledd/hånd (+ Lb75)
Diagnose
Metacarpene artikulerer med den distale raden av carpalben. Leddene forsterkes av intermetacarpale og carpometacarpale ligamenter. Det er liten eller ingen bevgelse i 2. og 3. CMC-ledd mens 4. og 5. CMC-ledd er mobile. Luksasjoner med eller uten fractur i metacarp basis forekommer som oftest ved høyenergitraumer. Kan også forekomme ved et indirekte traume etter slag mot knokene (”slo i murveggen etter krangel med kona”). Det kan være vanskelig å stille diagnosen ved røntgenbilder alene, en nøye klinisk undersøkelse er viktig.
Klinisk vil man kunne palpere metacarpbasis som lukserer dorsalt opp fra carpus. Metacarpene er bundet sammen med ligamenter ved basis og distalt, slik at en fraktur i basis med feilstilling ofte medfører at tilgrensende metacarp lukserer i CMC leddet. Det kan også være brudd i carpus.
I tillegg til vanlig røntgen i to plan er det viktig med ett rett sidebilde av metacarpene. Bildet kan være vanskelig å tolke når metacarpene overprojiseres. Se nøye på CMC leddet og metacarpbasis som i dette tilfelle vil ha luksert dorsalt.
Behandling
En luksasjon i CMC leddet kan som regel reponeres ved et drag i lengderetningen, men vil ofte være ustabil og reluksere. Ved stabilt ledd etter reponering og ingen intraartikulær fraktur kan dette behandles med en kamgips i 3-4 uker. Det er viktig med en kontroll etter en uke hvor gipsen må tas av og metacarpbasis palperes.
Ved dislokasjoner med fraktur eller multiple dislokasjoner skal pasienten pinnes.
Diagnose
Feilstilling av fingre får større konsekvens enn tilsvarende feilstilling i andre rørknokler. Grunnphalangen spesielt er omgitt av sener som vil få redusert funksjon ved feilstilling.
Røntgen
Tommel – front og side (alltid med 1. metacarp). Finger – front og side (ved klinikk prox. i grunnphalang skråbilde i tillegg).
Proximale og midtre phalang
Diagnose
Dislokasjon og angulasjon oppstår på grunn av drag fra sublimissenen volart og strekkesenen dorsalt. Utelukk rotasjonsfeilstilling:
- Fingerneglene ligger i plan ved full ekstensjon (sammenlign med frisk side)
- Fingrene peker mot os schafoid ved full fleksjon
Behandling
Enkelte frakturer er ustabile og bør opereres primært, f.eks skråfrakturer. Selv om de lar seg reponere primært vil de som regel redislosere under gips- behandlingen. Intraarticulære fracturer krever ofte operativ behandling for å oppnå en jevn leddflate. Dette er typisk en condylfraktur hvor en eller begge kondyler er sprengt av. Disse bruddtypene er ustabile og vil ofte dislosere i forløpet - bør opereres med åpen reposisjon og fiksasjon. Avulsjonsfrakturer svarende til collateral ligamentfeste kan behandles med fingerkobling i 3 uker hvis de er små og udislsoerte. Større fragmenter eller fragmenter som er rotert skal opereres. Skaftfraktur (uten eller minimal dislokasjon) behandles med gips i 3 uker (kamgips eller båtgips). Avulsjonsfraktur ved dorsale basis av midtre falang: Se Boutonniere- eller knapphullskade.
Kontroll
Røntgen eller gjennomlysning etter en uke.
Distale phalang
Behandling
Prosessus unguicularis (distalt)
Ofte etter knusningsskade av fingertuppen. Ingen behandling.
Skaftfraktur
Skråfrakturer gir vanligvis liten eller ingen dislokasjon.
Tverrfraktur
Ved dislokasjon ofte samtidig skade av neglsengen. Se metodebok sår. Immobilisasjon i 3 uker med skinne eller båtgips. Ved samtidig bløtdelsskade er immobilisering utover vanlig bandasjering ikke nødvendig.Fraktur med stor feilstilling bør pinnes under gjennomlysning.
Avulsjonsfraktur ved dorsale basis av distale falang
Se dropfingerskade.
Avulsjonsfraktur ved volare basis av distale falang
Løsning av F D P, bør fikseres hvis en stor del av leddflaten er affisert.
GENERELT
MCP-leddet stabiliseres av collateralligamenter og en volar seneplate. Metacarphodet har eksentrisk form. De collaterale ligamentene er på sitt strammeste når leddet er flektert. Konsekvensen av dette er at ligamentene skrumper hvis leddet immobiliseres i strak stilling.
Viktig
MCP-leddet skal derfor alltid immobiliseres i flektert stilling (90 graders fleksjon hvis dette er smertemessig mulig).
MCP-ledd I
Diagnose
Vanlig skade hvor feilbehandling kan få store konsekvenser. Typisk skademekanisme er fall på ski, tommelen stukes mot bakken eller stavhåndtaket. MCP-leddet hovner opp, og smertene kan gjøre undersøkelsen vanskelig. MCP-ledd I stabiliseres av to collateralligamenter og en volar seneplate. Skaden medfører rene båndskader eller skader med avulsjonsfraktur (20-30 % av tilfellene). Alltid røntgen før videre undersøkelse/stresstesting. Stabiliteten testes ved passivt å deviere grunnphalangen radialt. Utføres med MCP-leddet lett flektert (ligamentet er maksimalt strukket). Sammenlign med frisk side (store individuelle forskjeller). Hvis smerte vanskeliggjør undersøkelsen sett bedøvelse ulnart med 2 ml Xylocain 1 %. Ved totalruptur skal man få frem en sideforskjell på minst 30 grader. Undersøkelsen kan gjøres under gjennomlysning for sikker dokumentasjon. Bruk blyhansker og stresstest med tommelen i projeksjon omvendt front. Det kan i noen tilfeller fortsatt være tvil etter en slik omfattende undersøkelse. Legg kamgips og ta pasienten tilbake etter 4-5 dager når hevelse og smerter er på retur.
Behandling
Ulnar collateralligament (UCL) skade
80 % av rupturene ligger i den distale del av ligamentet og ved radial sidevakling fanges den proksimale stumpen av aponeurosen til musculus adduktor pollicis (Stener-lesjon). Ligamentendene møtes ikke og vil aldri tilhele uansett immobiliseringstid. Behandlingen er operativ. Hvis leddet er stabilt tolkes dette som en forstuing og tommelen tapes i 2-3 uker. Pasienten informeres om at dette er en tilstand hvor det er vanlig med langvarig smerter/stivhet (opptil 12 måneder).
Figurene er eksportert og modifisert fra Radiopaedia.org.
Avulsjonsfraktur ulnart
Vanligst svarende til distale feste på tommelens grunnphalang. Leddet skal ikke stresstestes da det avulserte fragmentet kan dislosere ytterligere. Alltid brudd- eller båndskade – sjelden begge deler. Små avulsjonsfracturer som ligger pent i bensengen kan behandles konservativt med gips i 4 uker. Gipsen legges med tommelen i lett ulnardeviert stilling for å avlaste leddet. Er fragmentet større eller rotert bør pasienten legges inn til operasjon.
Radial collateralligament (RCL) skade
Sjelden skade. Behandles konservativt med gips i 4 uker. Tommelen i lett radialdeviert stilling for å avlaste leddet.
Avulsjonsfraktur radialt
Med lite fragment konservativ behandling med gips i 4 uker. Større fragmenter og tilfeller der fragmentet er rotert bør vurderes for operasjon.
Luksasjon
Dorsal luksasjon (grunnfalang opp) er vanligst. De fleste kan reponeres ublodig i ledningsanestesi. Den proksimale falangen hyperekstenderes og skyves deretter volart over leddet. Deretter stabilitetstesting og røntgenkontroll. Kollateralligamentene kan være intakte, men den volare platen er rupturert. Behandles med gips i 4 uker med tommelen lett flektert. Av og til er det ikke mulig å reponere denne lukasjonen lukket. Metacarpalhodet har kilt seg inn i thenarmuskulaturen på begge sider av fleksor pollicis brevis muskelen – henvis til operativ behandling. Volar luksasjon skal alltid (?) opereres.
MCP-ledd II – V
Diagnose
En forholdsvis sjelden skade, blir ofte ikke erkjent primært. Se etter avulsjonsfracturer på røntgen-bildene og test stabilitet av MCP leddet i flektert stilling.
Behandling
Båndskade
Skader av collateral ligamenter i MCP nivå behandles med fingerkobling i 4-6 uker. Totalruptur av radiale ligament i pekefinger kan gi et sviktende pinsettgrep. Gammel skade av radiale ligament i lillefinger kan gi smerte når metacarphodene presses mot hverandre ved hilsing (høyre hånd). Disse skadene kan eventuelt opereres hvis plager etter 6-12 mnd.
Luksasjon
Nesten alltid dorsale luksasjoner. Reponeres i ledningsanestesi. Håndleddet flekteres slik at fleksorsenene avslappes, deretter hyperekstenderes fingeren før basis av fingeren skyves volart. En vellykket reponering vil ofte gi ett følbart ”klikk” og fingeren vil kunne beveges normalt aktivt og passivt. Dorsal luksasjon av pekefingerens MCP-ledd kan iblant ikke reponeres lukket fordi metacarphodet fanges mellom ligamentapparat og bøyesenene – operasjon.
GENERELT
PIP-leddet er et hengselledd. Det er mer stabilt en MCP-leddet på grunn av dets bikondylære fasong. Collateralligamentene består av en komponent lateralt og en vifteformet del som fester seg volart til seneplaten. Seneplaten er en bruskaktig fortykkelse av leddkapselen volart over PIP-leddet. Platen stabiliserer leddet ved hyperekstensjon. PIP-leddets kollateralligamenter er stramme i ekstensjon. Leddet skal immobiliseres i ekstendert stilling i motsetning til MCP-leddet.
Diagnose
Hyppig skade særlig blant deltakere i ballsport. Fingeren stukes mot ball eller annen spiller. Dette fører til skader av collateralligamenter (påvirkning fra side til side) og/eller den volare seneplaten (hyperekstensjon).
Strekkesenen som fester seg dorsalt på basis av mellomfalangen kan også skades (se knapphullsdeformitet).
En nøye klinisk undersøkelse kan avdekke skaden. Ta alltid røntgen ved distorsjoner.Leddet bør testes for stabilitet etter røntgen undersøkelse. Begge collateralligamenter og den volare seneplaten testes.
Behandling
Båndskade
Kollateralbåndskader behandles nesten alltid konservativt, dette gjelder både partielle og totale skader. Fingerkobling i 4-6 uker. Pasienter som får problemer med instabilitet i peke- (manglende pinsettgrep) og lillefinger (hekter seg opp i lomme) kan eventuelt opereres senere.
Avulsjonsfraktur
En vanlig skade er avulsjonsfraktur på volarsiden svarende til det distale feste for sensplaten på midtfalangen. Med mindre fragmentet er stort (over 1/3 del av leddflaten) og leddet er stabilt, behandles disse skadene med fingerkobling i 4-6 uker og mobilisering. Pasienten bør informeres nøye om skaden art og prognose, det er vanlig med hevelse og stivhet i leddet 6-12 måneder. Ved større avulsjonsfracturer kan det være aktuelt med operativ behandling, særlig når mellomfalangen sublukserer dorsalt.
Luksasjon
To typer: dorsale og volare. Den dorsale luksasjonen er hyppigst. Alltid røntgen før reponering.
I den dorsale luksasjonen ligger mellomfalangen dorsalt. Den volare seneplaten må da være rupturert eller avulsert fra mellomfalangen. I tillegg kan det være kollateral båndskader.
Fingeren reponeres, anestesi er sjelden nødvendig (se pasienten an). Reponeres med drag i lengderetningen og samtidig fleksjon i PIP-leddet. Ta alltid røntgen etter reponering for å sikre at leddet står i anatomisk stilling. Et innslått volart ligament kan forhindre reposisjonen - åpen reposisjon er nødvendig.
Behandlingen er som for distorsjoner, fingerkobling. Frakturer som omfatter større deler av leddflaten bør vurderes med tanke på operativ behandling.
Volare luksasjoner (sjelden) reponeres på samme måte. Den sentrale delen av strekkesenen kan være røket, og det er fare for utvikling av knappehullsdeformitet hvis fingeren behandles med kun fingerkobling.
Diagnose
Oppstår som regel ved stuknings- eller fleksjonstraumer mot fingeren. Den sentrale delen av strekkesenen fester seg dorsalt ved basis av midtfalangen. Dette senefestet ryker ev. med et avulsert benfragment. Som resultat av dette sklir de laterale båndene til strekkeapparatet volart på hver sin side av PIP leddet og til slutt ligger de volart for DIP leddets akse. Fingeren inntar da den typiske stillingen med fleksjon i PIP leddet og hyperekstensjon i DIP leddet. En slik skade kan være vanskelig å erkjenne primært, den kan ved første gangs undersøkelse minne om en mindre alvorlig kapselskade. Ved tvil bør pasienten kontrolleres etter en uke for å se om den skadede fingeren inntar den karakteristiske stillingen. Ubehandlet oppstår det en kontraktur i PIP leddet volart som i forløpet er svært vanskelig å behandle. PIP-leddet er hovent og det vil være maksimum palpasjonsømhet dorsalt over leddet. Det er redusert ekstensjon i leddet. Ta alltid røntgen for å utelukke en avrivningsfraktur. En liten fraktur får ingen konsekvens for behandlingen. Ved et større fragment kan det være aktuelt med åpen reposisjon og sutur av strekkeapparatet. Vi er ikke redd for ekstensjonskontraktur ved hylsebehandling i 8 uker, da fleksorapparatet er mye sterkere enn ekstensorapparatet og vil motvirke dette.
Behandling
8 uker med en strak hylse-immobilisasjon av PIP-leddet i ekstensjon. DIP- leddet skal være fritt og pasienten skal drive aktiv bevegelse av DIP-leddet. Deretter 4 uker med nattskinne. Vi kan tilpasse en softcastgips over PIP-leddet, men best er det om pasienten følges opp av håndterapiavdelingen. Behandlingen av en oversett Boutonniereskade er en spesialistoppgave - en slik behandling er ofte ikke vellykket hvis det allerede har dannet seg en fleksjonskontraktur i PIP-leddet.
Diagnose
Skades vanligvis ved at fingeren henger fast i klærne til en motspiller under ballidrett. Fleksor digitorum profundus (FDP) senen er festet volart ved basis av den distale falangen. Skaden innebærer enten at senefestet ryker eller at senen avulserer benfestet. Senen vil ofte trekkes proksimalt og blir liggende et av tre steder: ved den distale «pulley» (midtfalangnivå), ved grunnfalangen hvor fleksor digitorum superficialis senen deler seg til sine to senedrag eller helt opp i håndflaten. Det sistnevnte medfører ofte at blodforskyningen til senen ødelegges og seneskjeden fylles med blod med fare for stor arrdannelse om skaden oversees.
Vær mistenksom ved denne skademekanismen og ta røntgen bilder av fingeren for å utelukke et avulsert benfragment volart.
Behandling
En slik skade må henvises og opereres raskt for å unngå komplikasjoner.
Diagnose
En forholdsvis vanlig skade ved stukning av fingeren. Det er ofte overraskende lite kraft som skal til. Sees også ved sårskader over dorsale DIP-ledd (se metodebok sår). Den skadede finger henger flektert i ytterleddet. Strekkesenen fester seg ved basis av ytterfalangen dorsalt og ryker enten i feste eller drar med et benfragment (25 % av skadene). Ta alltid røntgen. Strekkesenen fester svært nærme negleroten, og det er ingen bløtdeler mellom senefestet og huden. Dette øker faren for infeksjon ved operasjon. Det er som regel kun aktuelt med operativ behandling når det er tegn til volar subluksasjon av ytterfalangen.
Behandling
Dropfingerskinne dersom det ikke er fraktur. Disse finnes i flere størrelser. DIP-leddet skal holdes i ekstendert stilling, mens PIP-leddet skal kunne beveges fritt passivt. I noen tilfeller må skinne klippes til for å lette bevegelsen i PIP-leddet. For optimalt resultat er det viktig at pasienten ikke bruker hånden helt som normalt i løpet av ortosetiden. Ved mye belastning vil de øvrige fingrene trekke skadet finger ned i fleksjon, uansett om skinnen sitter bra eller ikke. Behandlingstiden er 8 uker med skinnen døgnkontinuerlig, etterfulgt av 4 uker med bruk av skinnen på nattetid og ved risikoaktivitet. Om våre skinner ikke passer til pasienten kan pasienten henvises til håndterpeutene for tilpasning av skinne. Selv om pasienten møter lang tid etter skaden kan skinnebehandling bedre resultatet. Det er vist utmerket sluttresultat med mer enn 3 måneder gamle skader.
En fraktur vil oftest være et resultat av et hyperekstensjonstraume og bør derfor ikke behandles i hyperekstendert stilling, men bør ha en skinne i nøytral eller lett flektert stilling. Disse pasienten kan derfor få dropfingerskinne initialt, men en bør henvise til håndterapi senest ved ukeskontroll for tilpassing av skinne. Ved fraktur er det tilstrekkelig med 6 ukes behandling med skinne. Ved større fragmenter bør en sjekke at ytterphallangen ikke sublukserer ved fleksjon, enten med røntgen eller ved gjennomlysning.
Informasjon
Det er viktig at pasienten informeres nøye om bruken av skinnen, særlig hvordan den fjernes for å muliggjøre vask av fingeren daglig (krever ofte hjelp av annen person). De fleste pasienter ender opp med en lettgradig dropstilling og stivhet i ytterleddet etter fullført behandling.
Kontroll
Det er lurt å tilby pasienten en kontrolltime etter 1 uke for å gjenta informasjonen og sjekke at skinnen passer og for å styrke motivasjonen. Ved fraktur skal en ta røntgen på ukeskontroll for å se at ikke ytterfalanegen sublukserer volart.
Deretter avsluttende kontroll etter 6 uker ved fraktur, og etter 8 uker dersom det ikke er fraktur.
Forfatter: Einar Øian
Halte og belastningsvegring er en hyppig kontaktårsak, særlig i småbarnsfasen. Det har mange potensielle årsaker med stort spenn i alvorlighetsgrad og nødvendighet av tiltak. Ved anamnese og undersøkelse er det viktig å huske at små barn gjerne refererer smerte og kan rapportere symptomene fra naboleddet til der årsaken sitter. Det er derfor viktig å undersøke hele underekstremiteten (fra hoften) hos småbarn. Halte uten tydelig årsak bør som regel utredes med CRP og kroppstemperatur. Ekstremitetsrøntgen medfører liten stråling og vil kunne påvise årsaker som er svært viktig å avdekke (epifysiolyse, infeksjoner, malignitet) og kan derfor taes på relativt liberal indikasjon.
Årsakene kan grovt deles inn i grupperinger:
1. Infeksjon
-
Septisk artritt: Vanligst ved barn < 5 år. Ofte rask innsykning. Etter hvert utvikling av cirumferent ømhet og rubor rundt affisert ledd Smerter ved passiv bevegelse. Gjerne høy CRP (kan initielt være normal) og feber. Kan gi rask leddestruksjon. Bør konfereres med ortoped.
- Osteomyelitt: Leddnært kan symptomene ligne artritt. Kan og gi ekstraartikulær klinikk. Klinikken er ofte langt mer indolent enn ved artritt, ofte diffus lokalisasjon. Subfebrilia/ lav feber uten åpenbar årsak. Iblant nattesvette. CRP ikke nødvendigvis forhøyet, evt kun lett forhøyet. Rtg er initielt negativt, men forandringer kan gjerne påvises etter et par uker. Konferer pediater ved mistanke.
- Borreliose: Anamnese på flåttbitt og opphold i områder med flått viktig. Oftest knær, gjerne mye hevelse og relativt lite smerter.
2. Inflammatorisk
- Serøs coxitt: Eksklusjonsdiagnose med ukjent etiologi. Vanlig årsak til halte hos småbarn (2-10 år) som ikke vil belaste eller halter. Ikke allment påvirket. Smertefull innadrotasjon spesielt, evt utadrotert avvergestilling. Lav CRP. Kan behandles med ekspektans og NSAIDs. Serøs coxitt
- Reaktiv artritt: Akutt, asymmetrisk mono- eller oligoartritt, oftest i underekstremiteter. Oppstår under eller etter infeksjon, men agens er ikke er tilstede i leddet. Ses særlig ved streptokokkinfeksjon, gastroenteritter eller urogenitale infeksjoner. Behandles med NSAIDs og evt antibiotikasanering hvis pågående infeksjon etter andre årsaker til artritt er utelukket.
- Revmatologiske årsaker: Forskjellige artrittformer, eventuelt tendinitter. Evt hereditet eller øvrige revmatologiske symptomer som utslett, øyesymptomer etc. Ved mistanke om systemisk revmatologisk sykdom bør det konfereres med pediater.
- Henoch Schønlein Purpura: Macupapuløst symmetrisk utslett, særlig på underekstremiteter samt ofte i bleieområdet og trunkus, artritt i store ledd, ofte tarmsymptomer eller nyreaffeksjon (hematuri). Noe hyppigere hos gutter. Median alder 4- 7 år. I utgangspunktet skal disse pasientene triageres til allmennavdelingen.
3. Malignitet
Sarkom. Leukemi med ekspansiv beinmargsaffeksjon. Annen malignitet med spredning til skjelett. Svært sjeldne årsaker, men bør vurderes ved behandlingsrefraktær halting.
4. Ortopedisk
- Calve Legg- Perthes: Debuterer rundt 4-10 års alderen. Overvekt av gutter. Gjerne intermitterende halting over tid. Begrenset rotasjon i hofte. Calvé-Legg-Perthes sykdom
- Epifysiolyse: Tilstand som typisk sees i tidlig pubertet, særlig hos overvektige barn. Bør vurderes i denne aldersgruppe ved både akutte og mer kroniske plager uten klart foranliggende. Typisk manglende innadrotasjon i hoften.
5. Traume
- Hofte/ femur: Mye klinikk med åpenbar lokalisasjon.
- Legg: Toddler fraktur og metatarsale frakturer er vanlig hos yngre barn. Ved uforklart halting hos småbarn uten sikkert traume tar man derfor legg og fot bilder på lav indikasjon.
Ved mistanke om serøs coxitt eller uskyldig halte med negativ CRP, røntgen og god almenntilstand kan man ekspektere og gir da gjerne Nurofen mikstur (finnes også i stikkpille, dersom barnet ikke samarbeider om mikstur, men må da skrives på godkjenningsfritak). Ved vedvarende halting bør man gjenta undersøkelse og CRP etter 3- 4 dager og konferere pediater om halting eller belastningsvegring vedvarer en uke uten klar årsak eller funn på undersøkelser.
Hvilken alder?
| Vanligst (år) | Kan forekomme (år) | |
| Sep artritt | 0 - 3 | Alltid |
| Osteomyelitt | 0 - 5 (halvparten av tilfeller) | Alltid |
| Serøs coxitt | 3 - 8 | Opp til 13 |
| Calve Legg- Perthes | 4 - 9 | 2 - 18 |
| Epifysiolyse | 11 - 15 | < 10 ved risikofaktorer (endokrin- eller genetisk sykdom, nyresvikt) |
| Henoch Schønlein Purpura | 2 - 10 | Opp til 15 |
Øvrige tilstander nevnt i dette avsnittet kan forekomme i alle aldre.
Klinikk
Eldre osteoporotiske kvinner (75 %) Skademekanisme: Lavenergitraumer. Klassifikasjon : Intrakapsulær fraktur 60 % (fractura colli femoris) og ekstrakapsulær fraktur 40 % (fractura trochanterica femoris).
Smerter og immobilisasjon. utadrotasjon, fleksjon og forkortning tegn ved dislokasjon. Ved trokantære frakturer ofte større blødning internt rundt fraktur. Obs innkilte frakturer der pasietnen kan komme gående/belaste på benet, da kun palpømhet om moderate smerter ved bevegelse i hofte, ved spm om dette videre utredning på sykehus (CT/MR).
Obs ledsagende funksjonssvikt/ kognitiv svikt. Vurder nødvendighet av videre undersøkelser.
Røntgen
Hofte – front og innskutt. Suppleres alltid med bekken.
Inndeling
FCF: Gardens klassifikasjon/ Intrakapsulær udislokerte eller dislokerte. Ekstrakapsulære behandles som trokantære frakturer.
Trochantære frakturer: AO / Evans klassifikasjon. Stor intern blødning rundt frakturen.
Behandling
Operativ. Raskest mulig operasjon, senest innen 48t.
Fast track Ullevål mellom klokken 08-20 alle dager, ring fast track sykepleier (tlf nummer i basen)
Fast track Diakonhjemmet og A-hus går via mottak, konferer og overfør bilder på vanlig måte.
Dersom pasientnen ikke raskt kommer videre til sykehus er det viktig med god smertelindring i påvente av overflytting til sykehus.
Vi har prosedyre på FIC- blokade ( utstyr ved supervisor/brudd01).
Det bør legges veneflon for iv smertelindring og væske.
Viktig
Alle eldre pasienter med hofteklinikk, traume eller ikke, skal utredes med rtg hofte/bekken. Ved negativ røntgen skal alle pasienter informeres om å kontakte lege igjen for nytt røntgenbilde ved fortsatt smerte etter 10-14 dager.
SENPLAGER FCF
Total eller partiell caput nekrose. Den totale nekrose viser seg allerede i de første postoperative måneder ved smerter og tiltagende radiologisk sammenfall av caput samt dislokasjon i varus. Den partielle nekrose ses ofte først etter 1- 3 år som et segmenert sammenfall i øvre del av caput.
Senplager trokantære brudd
Skruene fjernes etter 12 måneder (full tilheling) kun dersom pasienten har trykkplager. Vurdering av røntgenbilder postoperativt:
- Sklerose med/uten avlflatning av caput tyder på nekrose
- Oppklaring rundt skruene tyder på løsning eller infeksjon
- Vurdere akseforhold
- Skrueprotrusjon er en naturlig følge av sammenfall, ikke løsning
Trochanter major avulsjonsfraktur
Diagnose
Skademekanisme og alder: Direkte traume hos eldre, muskelkontraksjon hos yngre (apofyseløsning). Undersøkelse: Distinkt palpasjonsømhet.
Behandling
Konservativ ved ingen/liten dislokasjon, operativ ved større dislokasjoner.
Trochanter minor avulsjonsfraktur
Diagnose
Skademekanisme og alder: Yngre pasienter etter muskelkontraksjon (apofyseløsning), eldre osteoporotiske pasienter etter fall. Undersøkelse: Distinkt palpasjonsømhet.
Behandling
Konservativ (sengeleie og gradvis mobilisering).
Diagnose
Alder: Yngre menn (men vanligst hos pasienter med hofte protese).
Skademekanisme: Trafikkulykker, kraftig vridning av benet.
Inndeling
- Posterior: kan være ledsaget av acetabulum fraktur. Benet ligger innrotert, addusert, flektert og opprykket.
- Anterior: sjelden kombinert med acetabulum fraktur. Benet ligger utrotert og abdusert.
- Superior: Alltid kombinert med acetabulum fraktur. Benet er kun i lettere grad feilstillet.
Hos alle tre typer kan det være brusklesjon og skjelettskade på caput. Obs. distale status.
Behandling
Anteriore og posteriore hofteluksasjoner skal reponeres i narkose innen
2-3 timer pga. risiko for caputnekrose og parese av nervus ischiadicus. Alltid CT-undersøkelse etter reponering.
Superiore luksasjoner er oftest kombinert med andre brudd og skal stabiliseres operativt.
DIAGNOSE
Hamstrings er fellesbetegnelsen for de tre musklene semimembranosus, semitendinosus og biceps femoris dorsalt på låret. De har utspring inntil hverandre på tuber ischii, og fester seg proksimalt på tibia og fibula. Mens strekk i hamstringsmusklene er en relativt vanlig skade i idrett, er totalruptur/avulsjon av det proksimale hamstringsenefestet en sjeldnere skade. Typisk skademekanisme er forsert fleksjon i hoften med strakt kne (hekkeløp-stilling). Å gli på glatt underlag og gå ned i spagat er også klassisk. I motsetning til de mindre strekk-skadene, beskriver pasientene med seneruptur oftest at de opplever å ha en alvorlig skade. De har ofte hørt en lyd eller beskriver følelelsen av at noe røk eller revnet. De fleste henvender seg relativt raskt etter skaden, har problemer med å legge vekt på det skadde benet og smerter ved forsøk på å sitte. Innen få dager kommer større hevelse og misfarging nedover baksiden av låret ned mot knehase og legg på grunn av blødning.
Undersøk pasienten i mageleie. Ecchymose og/eller hevelse indikerer ruptur og ikke bare en strekk. Palper tuber ischii og hamstringsmuskulaturen, begge er normalt ømme ved ruptur. Bøy kneet til ca 70 grader og be pasienten flektere mot motstand, samtidig som du palperer med tommelen rett distalt for tuber ishcii. Det er vanligvis relativt enkelt å kjenne at det kraftige proksimale hamstringssenefestet strammer seg. Ved totalruptur kjennes et tydelig søkk. Sammenlign med frisk side. For å vurdere om det foreligger kraftsvikt ved isometrisk krafttesting, kan pasienten plantarflektere i ankelen for å koble ut gastrocnemius. Test så fleksjon i kneet ved både 20 og 90 grader.
RØNTGEN
Hos barn og unge i vekst kan det foreligge avulsjonsfraktur fra tuber ischii. Røntgen bekken med hofte er negativt hos voksne. MR er diagnostisk og avdekker omfanget av rupturen. Ultralyd er også velegnet til å stille diagnosen.
BEHANDLING
Totalruptur av hamstringsfestet er en alvorlig skade; konferer med ortoped ved mistanke. Rupturer i muskel-seneovergang og skader med ruptur av ≤ 1 av de tre senene på MR behandles normalt konservativt. Det foreligger ikke tilstrekkelig evidens til å anbefale operativ eller ikke-operativ behandling ved totalruptur av ≥ 2 sener. Ortopedisk avdeling ved OUS deltar derfor i PHACT studien som randomiserer til de to behandlingene, se oppslag.
KONTROLL
Pasienter med hamstringskade som vurderes til å være partiell eller bare en strekk, bør settes opp til kontroll en uke etter skaden.
VIKTIG
Pasienter som kommer kort tid etter skaden har ikke nødvendigvis utviklet synlig ecchymose og hevelse ennå. Husk kontroll!
Diagnose
Hyppigst hos voksne og kan utløses av traumer eller mekanisk irritasjon.
Klinikk: Smerter og ømhet bak trochanter major, eventuelt med utstråling ned langs låret. Lokal ømhet med økt smerteutløsning ved hofteabduksjon eller ekstensjon mot motstand. Ved passiv mobilisasjon i fleksjon og innadrotasjon økes smertene likeledes.
Behandling
Konservativ, ro og avlastning med krykker, NSAIDs ev. cortison injeksjon.
Diagnose
Pasienten føler eller hører et klikk i hoften lateralt. Det er fascia lata som glir over den prominerende del av trochanter major. Det kan utvikle seg en bursitt over trochanter major.
Opptrer hyppigst hos eldre tenåringer og yngre voksne.
Behandling
Konservativ, men ved vedvarende smerter og ubehag kan det gjøres en lokal fasciotomi eller excisjon av et stykke av fascien.
Diagnose
Lidelse i hofteleddet. Affiserer utviklingen av caput femoralis epifysen assosiert med nedsatt vaskularisering i caput (aseptisk nekrose). Dette kan føre til deformering av caput.
Årsak: Primær kritisk sirkulasjon av femurepifysen (hypotese).
Alder: 4-10 års alderen. Gutter : jenter = 4 : 1.
Differensial diagnose: Coxitis simplex, bakteriell coxitt, epifysiolysis capitis femoris, refererte smerter fra rygg eller knær, rheumatoid artritt samt andre årsaker til caputnekrose f.eks. steroidbehandling.
Stor variasjon i sykdomsbildet, dette er i forhold til hvor stor del av caput og hvilken del av caput som affiseres. Som oftest vil det forelige intermitterende halting, smerter og tretthet i noen uker. Kan så enten bli bra igjen eller utvikle seg til stivhet og smerter som så kan føre til tidlig osteoartritt og permanent dysfunksjon i hoften.
Undersøkelse: Pasienten halter. Begrenset innadrotasjon, ekstensjon og abduksjon (som ved hvilken som helst hoftelidelse assosiert med synonvitt). Ømhet og hevelse er uvanlig. I 15 % av tilfellene er begge hofter affisert.
Viktig
Husk å undersøke hoften hos barn med knesmerter.
Røntgen
Breddøkning i leddspalten (tidlig tegn), tynn frakturlignende linje helt proksimalt og anteriort i caput, økt sklerosering av caputfragmentet etterfulgt av den såkalte fragmentering, senere i forløpet sees tegn til revaskulering med remodellering av caput.
Husk å ta axiale røntgen bilder da man sjelden kan stille diagnosen kun med et frontbilde.
Røntgen funn som bør føre til en operativ vurdering: Lateralisasjon av caput femoris, forkalkning av laterale del av epifysen og involvert metafyse.
MR viser nekrose før vanlig røntgen. SR/CRP og temperatur er i normalområdet.
Behandling
Kontroversiell. Den er i første rekke rettet mot symptombehandling: Avlastning med krykker, spesial skinne. Operativ behandling ved røntgenologiske funn som beskrevet.
Diagnose
Definisjon: Synovitt i hofteleddet med god prognose Alder: Oftest hos yngre barn, sees dog helt opp i 12-års alderen. Patogenese: Ukjent etiologi. Hofteplagene kan ofte komme 2-3 uker etter gjennomgått virusinfeksjon. Klinikk: Symptomer inntrer akutt. Smerter i hofter og knær og barnet vil ikke belaste benet, ofte kun det siste. Bevegelsesinnskrenkelse av hofte med ekstensjonsdeficit og utadrotasjonsstilling. Forløp: Oftest godartet. Utredning: Viktig å utelukke infeksjon. Ved temperaturforhøyelse henvise for vurdering av ultralyd og hoftepunksjon for direkte mikroskopi og dyrkning av leddvæsken.
Behandling
Symptomatisk. Mistenkt diagnose med negativt røntgen og negative infeksjonsparametre trenger ingen videre utredning. Avtal kontroll ved forverrelse eller feber. Differensial diagnose: Septisk coxitt og Calvè-Legg-Perthes sykdom (nytt røntgen bilde etter 6-12 uker).
Diagnose
Septiske artritter forekommer i 1/3 av tilfellene hos barn, som oftest i hofteleddet. Ofte hematogen spredning fra annet infeksjonsfokus (ØLI).
Klinikk: Varmt, rødt og hovent ledd. Feber. Høy CRP (kan være normal i tidlig fase). Tvangsstilling av det affiserte leddet: Hoften er flektert, utadrotert og abdusert. Bevegelsessmerter.
Bakteriologi: Staphylococcus aureus (som oftest), haemophilus influenzae..
Behandling
På sykehus: Bloddyrkning, artrocentese og avlastning av leddet, synovektomi, intensiv antibiotikabehandling.
Inndeling
- subtrochantær fraktur (20 %) - eldre pasienter
- skaft fraktur (65 %) - 1/5 er barn
- supracondylær fraktur (15 %) - eldre kvinner
Røntgen
Lår – front og side (angi om kne eller hofte skal prioriteres).
Diagnose
Sterke smerter, krepitasjon og patologisk bevegelse, ofte stor bløtdelshevelse (blødning 0,5 – 1 liter).
Behandling
Sjokkregime. Rask transport til sykehus. Intravenøs tilgang med 1-2 venfloner og væske. Overvåking (BT/puls) før og under transport.
Subtrochantær fraktur
Diagnose
Skademekanisme og alder:
- Lavenergitraumer hos osteoporotiske pasienter
- Høyenergitraumer hos yngre pasienter med normal skjelett (ofte multitraume)
Røntgen
Ofte ustabile spiralfrakturer eller korte skråfrakturer.
Corporis femoris fraktur
Diagnose
Skademekanisme og alder:
Høyenergitraumer hos unge voksne, lavenergitraumer hos eldre pasienter. Hos pasienter som er hofteoperert er frakturen ofte distalt for protesen.
Røntgen
Ofte ustabile tverrfrakturer eller korte skråfrakturer.
Supracondylær femoris fraktur
Diagnose
Frakturen (ofte små spiralfrakturer) kan være ganske distale og involvere bursa suprapatellaris og dermed kneleddet.
Distale fragment er ofte dislosert baktil pga. drag fra m. gastrocnemius.
OBS: Arteria femoralis ligger tett på medial siden av benet og kan bli skadet.
Diagnose
Ved kraftig stump vold mot låret kan det oppstå en blødning i muskulaturen. Blodansamlingens størrelse er avhengig av pasientens aktivitet på skadetidspunktet i det blodgjennomstrømingen i musklene mangedobles når musklene er i aktivitet.
Hematomet kan være
- Intermuskulært (mellom musklene). Forårsaker hevelse lokalt og gir kun beskjeden fibrose. Gir synlig blødning i huden etter noen dager.
- Intramuskulært (i muskelen). Under fascien. Gir ingen synlig blødning og kan gi stor fibrose i musklen eventuelt med kalkavleiring. Sterke smerter. Obs. kompartmentsyndrom (sjelden).
Behandling
Avlastning, sjelden indikasjon for tapping i forløpet.
PROGNOSE
Lesjonen kan gi sequele i form av søkk i låret, persisterende myositis ossificans eller eksostosedannelse som kan hemme muskelfunskjonen.
Definisjon av anatomiske strukturer:
ACL = Fremre Korsbånd PCL = BAKRE KORSBÅND MCL = MEDIALE KOLLATERALLIGAMENT LCL = LATERALE KOLLATERALLIGAMENT
Populasjon og skadetype:
Barn: Frakturer vanligere enn bånd/meniskskader Ungdom/voksne: Bånd/meniskskader vanligere enn frakturer Eldre: Frakturer vanligere enn bånd/meniskskader Ligamentskader sees hyppigst i fotball, håndball og ski. Medialsiden av kneet er mest utsatt for skade. Valgusstress ved retningsforandringer under løp, rotasjon i kneet med foten fiksert mot underlaget eller støtskade mot utsiden av kneet er de vanligste skademekanismene. I sjeldne tilfeller oppstår kombinert skade bestående av medial båndskade, meniskruptur og korsbåndskade (“unhappy triade”). Kraften i skadesituasjonen, kneets posisjon og pasientens muskelstyrke er avgjørende for skadens omfang. Isolert korsbåndskade kan fremkomme ved innadrotasjon av tibia, hyperekstensjon av kneet, direkte traume mot tibia eller kun ved en kraftig quadricepskontraksjon hos en veltrent idrettsutøver. Ved aksial belastning og rotasjon kan det oppstå skade på menisker og/eller leddbrusk. Ved direkte traume: Tenk fraktur, patellaluksasjon, ruptur av bakre korsbånd eller quadricepsruptur. Ved vridningstraume: Tenk menisk eller korsbåndsskade. Ved valgiserende/variserende traume: Tenk skade av kollateralligamenter - ved større traume også ruptur av ACL. VED ALLE KNESKADER ER ANAMNESEN VIKTIG! De aller fleste pasienter kan gi en beskrivelse av hva som skjedde i skadesituasjonen. Følgende utsagn skal gi mistanke om alvorlig skade:
- ”Jeg hørte et smell” er ofte korsbåndskade.
- ”Noe glapp eller røk” er ofte meniskskade.
- ”Kneet gikk ut av ledd” er ofte patellaluksasjon.
Spør om skadetidspunkt, skademekanisme, hva slags førstehjelpsbehandling som ble gitt, når ev. hevelse oppsto, smerter og om pasienten kunne belaste benet rett etter skaden. Eventuelle låsninger eller svikt i kneet er viktig.
BEHANDLING
Hovedpunkter for viderehåndtering av kneskader med hastegrad:
Rett til Ullevål:
Rett til sektorsykehus:
MR < 1 uke:
•Haemartros hos pas < 50 år
Bruddkontroll
Kontakt artroskopiseksjonen og ikke skriv intern henvisning som eneste tiltak v/MR-svar med:
Pasienten skal være avkledd, dvs. tatt av ytterbukse, sko og strømper (strømpebukse), og ligge avslappet med hendene langs siden og hodet på pute.
Inspeksjon
- Akseforhold/feilstilling.
- Patellas stilling.
- Ekstensjonsdeficit/låst kne.
- Intraartikulær hevelse (utfylling av recesser på sidene av patella).
- Fargeforandringer i huden.
Intraartikulær væske
Komprimer recessus suprapatellaris med en hånd, intraartikulær væske vil da kunne avdekkes ved å palpere i siderecesser eller ved trykk mot patella (patella dip-test). Hvis væske i leddet debuterer innen et døgn etter skade foreligger definisjonsmessig HEMARTROS (det tar alltid noe tid før intraartikulær hevelse erkjennes av pasient eller lege). Hemartros er tegn på:
- Korsbåndskade (60-80% av akutt kne hemartros)
- Ruptur av perifere del av menisk
- Intraartikulær fraktur
- Patellaluksasjon
Fravær av hemartros utelukker ikke tilstanden. Hevelse som kommer senere i forløpet etter skade skyldes som regel effusjon fra synnovia (se gonartrose).
Palpasjon
Sjekk hudtemperatur og hevelse (intraartikulær/ekstraartikulær). Palper benete strukturer (viktigst tibiakondyler, tuberosistas tibia og patella). Leddspaltene palperes omhyggelig fortil og bakover med kneet i flektert stilling (palpasjonsømhet i leddspalter er viktigste tegn ved meniskskade). Palpér utspring og feste for sideligamenter medialt og lateralt (vanligst er palpasjonsømhet svarende til proximale feste for mediale sideligament på femurkondylen).
Som alltid ved ekstremitetsskader: husk distal status!
Røntgen
Kne – front og side + spaltebilde. Suppler med skråbilder ved mistanke om tibiacondylfraktur. Røntgenbilde hører med som ledd i enhver kneundersøkelse etter traume. Ved frakturmistanke (eldre pasienter spesielt) ta røntgen før videre manipulering av kneet.
Bevegelsesutslag
Test bevegelse aktivt og passivt og sammenlign med frisk side. Redusert aktiv/passiv fleksjon følger gjerne intraartikulær væske og tillegges ikke spesiell vekt. Redusert passiv ekstensjon er ofte smertebetinget, men dersom man får inntrykk av mekanisk stopp ved forsøk på passiv ekstensjon av kneet (15-20 grader) er dette oftest en følge av interponert menisk (bøttehankruptur). Dette defineres som “låst kne” og skal arthroskoperes i løpet av få dager. Manglende aktiv ekstensjon kan også være rent smertebetinget, men utelukk alltid quadricepsruptur eller tverrfraktur av patella med diastase. Spesifikke tester Sideinstabilitet ved valgisering og varisering testes med kneet først hyperekstendert og deretter ved lett fleksjon (20-30 grader). Fiksér benet for å unngå rotasjon og bruk jevn kraft (ikke rykk) under testing. En finger i leddspalten kan vurdere graden av glipp mellom kondylene. LCL er fra naturens side slakkere enn MCL og kan palperes: Legg ekstremiteten flektert og utadrotert (skredderstilling). Ligamentet kan kjennes som en veldefinert struktur (“blyant”) som løper i proximal retning fra fibulahodet. MCL kan ikke palperes. Fremre korsbånd (Lachmans) test: Legg ditt eget kne under nedre del av femur (avslappet pasient). Med kneet lett flektert (15-20 grader) grip om øvre ende av tibias bakre del med en hånd og rundt nedre del av femur med den andre. Testen er positiv hvis tibia kan trekkes 3-4 mm frem i forhold til femur sammenlignet med frisk side. Et normalt fast endepunkt ved bevegelsen forsvinner ved avrevet fremre korsbånd. Ved økt vandring med fast endepunkt kan det foreligge ruptur av PCL eller gammel ACL-skade hvor ACL har loddet seg fast til PCL. Skuffetest: Pasienten i ryggleie, 90 grader fleksjon i kneet, sitt på pasientens fot og trekk tibia fremover eller skyv bakover. Dårlig test ved fersk skade pga. smerte. OBS: Innrotasjon strammer fremre korsbånd.
Viktig
Lachman´s test krever lang erfaring før man kan være helt sikker på egen vurdering! Bakre korsbånd testes med kneet flektert til ca. 70 grader. »Sagging» (tibia har sklidd bakover) er tegn på bakre korsbåndskade. Bakre skuffetest utføres ved å skyve tibia bakover i forhold til femur. Økt glidning (i forhold til frisk side) og manglende endepunkt tyder på bakre korsbåndsruptur. Meniskrotasjonstester utføres i ryggleie (modifisert McMurray = vridningstest) og bukleie (modifisert Apley = kompresjonstest): McMurray’s test utføres med fleksjon i hofte og kne. Ekstendér i kneet samtidig som du:
- variserer og innadroterer tibia (tester laterale menisk)
- valgiserer og utadroterer tibia (tester mediale menisk).
Positiv test er smerte i aktuelle leddspalte eller palpabel klikking over skadd menisk. Apley’s test gjøres med med rett vinkel i kneet og en hånd plassert under femur rett proximalt for patella (unngår patellofemoral smerte). Komprimér kneet samtidig som du foretar innad- og utadrotasjon av tibia. Samme test med forskjellige grader av fleksjon i kneet vil avdekke skade i fremre og bakre horn av meniskene. OBS: Ved vridning under drag i stedet for kompresjon vil lesjon av kapsel eller mediale sidebånd gi smerte. Hyperekstensjonstest: løft begge ben med tak under hælene og rist forsiktig. Smerte i kneet ved hyperekstensjon kan tyde på intraarticulær skade (korsbåndskade, bruskskade eller skade av fremre horn av menisk). Øvrige knetester er mange, men bør være forbeholdt spesialister. Tren inn og bli sikker på vurderingen av de over nevnte først! Oppfølging:
- Operasjonstrengende frakturer innlegges som øyeblikkelig hjelp eller det gjøres avtale om innleggelse neste dag.
- Pasienter med "låst kne" (ekstensjonsdeficit 20-30gr) som sogner til Oslo universitetssykehus skal ha haste MR og møter første virkedag med scopiseksjonen til stede (sjekk med supervisor). Hvis pasienten sogner til annet sykehus, konferer med vakthavende ortoped på pasientens sektorsykehus.
- Alle uavklarte tilstander samt knær med sannsynlig hemartros avlaster (krykker etter behov) og settes opp til kontroll etter ca. 1 uke. Klinisk undersøkelse er da enklere (mindre smerte og hevelse). Ved kontroll: Spør om instabilitetsfølelse (ruptur ACL, MCL, LCL og eventuelle kombinasjoner av disse) samt om låsningsepisoder (meniskskade). OBS: DVT som følge av kneskade med immobilisering: Palper tykklegg. MR kan bekrefte spesifikk intraarticulær skade samt utelukke sådan ved fortsatt hemartros. Nye kontroller ved behov.
- Avklarte tilstander får spesifikk behandling eller henvisning alt etter skadetype. Dersom en ikke mistenker spesifikk bløtdelsskade eller fraktur sendes pasienten hjem med avtale om kontakt ved manglende bedring eller forverring.
Diagnose
Slagskader uten brudd eller båndskade utgjør ca. 20 % av alle pasienter som søker legevakt med kneproblemer.
Hemarthros er vanlig spesielt hos eldre med dårlige blodkar, etter støtskade mot fettpute eller leddkapsel. Pasienter med gonarthrose får ofte forbigående økende plager med smerte og hydrops etter støtskade. Det er viktig anamnestisk å skille kontusjonsskadene fra øvrige kneskader.
Behandling
Førstehjelp etter PRICE-prinsippet (protection-rest-ice-compression-elevation), deretter opptrening så snart smertene tillater. Elastisk bind kan brukes i en akuttfase, senere i forløpet gir det kun moralsk støtte og økt tromboserisiko. Ved langvarig plager og mistanke om menisk- eller bruskskade kan pasienten henvises til MR-undersøkelse.
Benkontusjon etter MR-undersøkelse representerer ødem i benmargen og kan tolkes som skjelettskade uten fraktur. Skal ikke ha annen behandling enn avlastning, dvs. mobilisere til smertegrensen med krykker og unngå vridningsbevegelser i 4-6 uker.
Diagnose
Skjæringsfracturer gjennom mediale eller laterale kondyl. Pasienttype og skademekanisme som ved tibiakondylfracturer, men sjelden skade.
Behandling
Innlegges for operativ vurdering.
Diagnose
Vanligst ved direkte traume mot patella etter fall, men kan også forekomme indirekte ved muskeldrag hos osteoporotisk pasient. Alltid hemarthros.
Røntgen
Front og side + 2 skråbilder + axialbilde (viktig ved luksasjon). Mange normalvarianter (se Keats) kan gi mistanke om fraktur, mest vanlig er patella bipartitia (oppad lateralt).
Behandling
- Langsgående fissurer (oftest bare synlig på axialbilde) behandles med delavlastning i 1-2 uker. Pasienten får krykker og bruker benet til smertegrensen. Tilhelingstid ca 4 uker. Dette gjelder både yngre og eldre pasienter, yngre har god evne til å variere belastning etter symptomer, og eldre pasienter har ofte såpass lite aktivitet i utgangspunktet at immobilisering ville vært langt mer skadelig. Det er uansett meget god prognose.
- Større langsgående fraktur, tverrbrudd uten dislokasjon og intakt strekkefunksjon eller samlet flerfragmentert fraktur med intakt strekkefunksjon behandles med delavlasting i 4-6 uker. Pasienten får krykker og bruker benet til smertegrensen. Igjen gjelder dette både yngre og eldre pasienter. Ved sterke smerter kan det evt immobiliseres med gipslaske som legges lateralt og medialt i inntil 2 uker. Dersom en velger dette skal DVT-profylakse Fragmin 5000 IE overveies, vurder risikofaktorer og avlastningstid. Behandling med kneortose (Don Joy) skal hos oss generelt ha liten plass i konservativ behandling av patellafrakturer, effekten er minimal.
- Tverrfraktur med diastase > 3 mm, step i leddflaten > 2 mm eller knusningsfraktur med diastase konfereres ortoped angående operativ behandling. Etter stabil osteosyntese kan pasienten delbelaste med gradvis økende fleksjon slik at 90 grader nås etter 6 uker. Ved ikke stabil osteosyntese gips i 4-6 uker.
Kontroller
- Kontroll etter 7-10 dager: Røntgenbilde, kontrollere at stillingen er uendret. Vurdere smertestillende og videre sykemelding.
- Kontroll etter 3 uker (kun dersom endring i sykmemelding er aktuelt): Vurdere sykemelding og smertestillende.
- Kontroll etter 5-6 uker: Røntgenbilde, kontrollere tilhelingsgrad og uendret stilling. Funksjonsvurdering mtp strekkekraft. Enkelte pasienter kan ha nytte av henvisning til fysioterapeut for opptrening av kraft.
Tilknyttede koder
- S82.00 Lukket brudd i kneskål
- NGX33 Gips på kne
Diagnose
Vanligst er stemplingsfrakturer i laterale tibiakondyl, oftest kvinner over 50 år etter fall eller yngre menn etter større traumer. Røntgen kan være vanskelig å tolke - se etter fortetning i kondylmassivet og dobbeltlinje i sideplan.
Palpasjonsømhet svarende til tibiakondyl med blødning etter adekvat traume og smerte ved belastning skal gi mistanke om fraktur.
Røntgen
Ved tvil om diagnosen supplér først med skråprojeksjoner, deretter ev. CT/MR for å vurdere graden av nedpressing.
OBS: Kombinasjon med sidebåndskade kontralateralt.
Behandling
Konservativ:
Stabilt kne med < 5 mm (< 2mm hos yngre pasient) dislokasjon i leddflaten.
Avlastning i en uke med lang polstret ortose låst i ekstensjon.
Etter en uke delbelaste med fri fleksjon. Røntgen kontroll etter 14 dager. Fysioterapi. Behandlingstid 8 uker.
Viktig
Fraktur i eminentia interkondylaris hos barn og unge er uttrykk for avrivning av feste for fremre korsbånd. Henvis til ortoped for operativ vurdering.
Diagnose
Kun et fåtall av pasienter med denne diagnosen oppsøker legevakten med patella i luksert stilling, de fleste har spontanreponert. Patella lukserer alltid lateralt pga. drag fra quadriceps muskelen. Endel pasienter beskriver at ”noe stod ut” på medialsiden av kneet ved skaden. Dette skyldes IKKE en medial luksasjon, men at mediale femurkondyl vil protrudere når patella står luksert.
Anamnese
Forsert kontraksjon av quadriceps på flektert kne (kosakkdans). Direkte traume hvor patella slås lateralt.
Disponerende forhold
Liten patella, flat sulcus, høystand av patella, løse ligamenter, svak vastus medialis eller økt Q-vinkel.
Funn
Ved spontanreponert luksasjon: Svær hemartros i løpet av kort tid. Kraftig palpasjonsømhet langs medialsiden av patella, der mediale retinakel er røket. Aprehension test er positiv: Avvergereaksjon ved forsøk på luksasjon av patella lateralt med lett fleksjon i kneet. Ved bestående luksasjon: Pas ligger med flektert kne, og er betydelig smertepåvirket! Patella ligger skråttstilt lateralt, derformert kne! Røntgen er ikke nødvendig før reponering ved typisk diagnose og ung pasient, vurder røntgen hos eldre pasienter!
Behandling
Reponering av patella dersom denne står luksert. Ofte sterke smerter og spent muskulatur, gi Diazepam 10 mg i.v. Press mot lateralkanten av patella med tommel mens kneet ekstenderes av annet personell. Enkel prosedyre, men svært smertefullt. Du har bare et forsøk! Husk umiddelbar kompresjon med et stramt elastisk bind, eventuelt nedkjøling, for å redusere blødningen i kneet. Røntgen etter reponering hører med hos alle for å utelukke fraktur/osteochondral fraktur (røntgen patella med tangentialbilde). MR vil kunne bekrefte gjennomgått luksasjon ved tvil om dette (ruptur av mediale patellaretinakel), samt vise mindre osteochondrale skader. Kompresjonsbandasje, høytleie de første dager, deretter belastning til smertegrensen.
Behandlingsalgoritme ved Oslo Skadelegevakt
- Initialkonsultasjon: Reposisjon hvis ikke spontanreponert. Komprimerende bandasje, gjerne i form av høy kompresjonsstrømpe. Pasienten avlaster med krykker, strømpen/kompresjonsbandasjen beholdes på og benet holdes høyt de første dagene, kompersjon tas av om natten. Alle førstegangs patellaluksasjoner skal henvises til MR helst innen en uke med henblikk på operasjonskrevende osteochondral skade, spesielt viktig hos unge. Rene chondrale fragmenter kan være store og synes ikke på røntgen. Etter noen dager kan pasienten kjøpe seg en antiluksasjonsortose. Disse kan kjøpes på apotek eller bandasjist og har en utsparing over patella og en forsterkning lateralt, som presser patella mot medialt. Det finnes mer avanserte (og langt dyrere) varianter, for de fleste pasienter er imidlertid den enkle varianten tilstrekkelig.
- Funksjonskontroll 10 dager etter skaden: Dersom pasienter med flergangsluksasjon har opplevd låsninger frem til kontrollen, eller det er synlig mindre eller større avulsjoner i relasjon til patella henvises pasienten til MR med tanke på osteochondral skade. Hvis dette påvises bør pasienten opereres. Små fragmenter fjernes, store fikseres. Konferer med ortoped ved chondral skade; ikke send elektronisk henvisning til artroskopiseksjonen da enkelte < 40-45 år skal opereres raskt. Predisponerende faktorer bør korrigeres. Dersom det har vært upåfallende forløp skal pasienten belaste videre etter symptomer, evt med krykker, frem til det er gått 4 uker etter skaden. Eventuell sykemelding diskuteres, pasienter med kontorarbeid kan oftest tilbake i jobb med noe tilpassing på dette tidspunktet. Pasienter med fyisik krevende yrker må ofte sykemeldes hele avlastingsperioden. Fysioterapi overveies, særlig for unge pasienter. Fokus den første tiden er reduksjon av hevelse og økende knefleksjon, i neste fase quadricepsstyrke og stabilitet for å forhindre fremtidig instabilitet.
- Avsluttende kontroll 4 uker etter skaden: Pasientene kommer oftest gående uten krykker. Informeres om tilpassing av aktivitetsnivå de neste 4 uker, kontaktidrett og aktiviteter som stiller krav til stabilitet bør unngås, evt uføres med stabiliserende ortose. Gradvis opptrapping av aktivitetsnivået.
Gjentatte luksasjoner
Pasienter som har opplevd gjentatte luksasjoner, og særlig over kortere tidsrom/lite traume, utredes med MR og henvises til eller konfereres med skopiseksjonen ved første kontrollundersøkelse.
Tilknyttede koder
- S83.0 Luksasjon av patella
- NGH10 Reposisjon av patellaluksasjon
Diagnose
Sjelden skade. Kraftig kontraksjon av peroneus/ekstensor-muskulatur mens disse står strukket (supinasjon og plantarfleksjon ankel) løfter fibulahodet ut av stilling. Dislokasjonen skjer som regel anterolateralt. Klinisk palperes caput fibula fremskutt sammenliknet med friske side.
Røntgen
Vanskelig vurdering. Sammenlikningsbilde er viktig.
Behandling
Lukket reposisjon (flektert kne og dorsalfleksjon/eversjon ankel) ved direkte press mot fibulahodet. Mobilisering på krykker. Noen ganger må reposisjon utføres i narkose pga. smerter og muskelkontraksjon, operativ behandling er sjelden nødvendig.
Ved Kristine Kjendseth
Definert ved at minst tre av kneets frie viktigste stabilisatorer er røket, dvs grad 3 og 4 av Schencks klassifikasjon (se under).
Alvorlig skade som ALLTID skal innlegges sektorsykehus. Dette pga risiko for ledsagende kar- og nerveskader (A.Poplitea og N.Peroneus).
Pasienter som kommer til Skadelegevakten med mistenkt kneluksasjon, skal verifiseres med røntgen og videre utføres en rask undersøkelse (og dokumentasjon!) i journal av distal nerve- og karstatus. Som hovedregel skal pasienten reponeres i narkose på sektorsykehus. (Supervisor kan dog gjøre et forsiktig forsøk på reponering med iv smertelindring og muskelavslappende, og dersom luksasjonen oppheves må stillingen sikres med en høy bakre gipslaske med bred gips slik at den også vil gi sidestabiliserende støtte.)
Omtrent 50% av alle dislokasjoner reponeres spontant, slik at dersom man mistenker (anamnestisk eller klinisk) at pasienten har gjennomgått kneluksasjon, må det konfereres vakthavende ortoped ved sektorsykehus.
Se for øvrig følgende lenker til Ullevåls metodebok og Innlegg i KIRURGEN 2022
Diagnose
Typisk pasient:
- Mann 20-40 år (fotball)
- Kvinne 17-25 (håndball)
Anamnese:
- Vridningstraume på belastet ben, ev. kraftig variserende/valgiserende traume
- Bråstopp/finte ved ballidrett
Typisk beskrivelse:
- ”Noe glapp i kneet”
- ”Kneet gikk ut av ledd”
Funn: Hemartros hos alle. 60 % vil ha haemarthros etter 2 timer, men hevelse innen 12 timer etter skade er alltid blødning. Lachmann er alltid positiv ved ruptur av fremre korsbånd, men husk at denne testen krever lang erfaring før den kan brukes diagnostisk med stor nøyaktighet.
Røntgen
Alltid ordinært røntgen ved en fersk kneskade for å utelukke fraktur. Noen ganger foreligger en avulsjon av eminentia intercondylaris ved feste for ACL som trenger immobilisering eller operasjon. MR er en god undersøkelse for å bekrefte ACL-ruptur (se oppfølging).
Behandling
Ved sikker ruptur henvises pasienten ortoped mht. rekonstruksjon av ACL. Operasjon gjøres fortrinnsvis ca 3 måneder etter skade (kald fase) med patellarsene- eller hamstringgraft. Partielle ACL-rupturer (MR-diagnose) kan henvises fysioterapeut for opptrening. Dersom instabilitetsfølelse eller vedvarende plager henvises pasienten til ortoped.
Diagnose
Utgjør ca 5 % av korsbåndsrupturer. Sjelden skade, ca 5 i året ved Oslo Legevakt. De fleste erkjennes ikke klinisk, men etter MR.
Anamnese: Direkte traume hvor tibia skyves bakover i forhold til femur (eks fall fra sykkel).
Funn: Hemartros hos de fleste. Bakre Lachmann positiv. ”Sagging test” foretas ved at en med pasienten i ryggleie holder i ankelnivå og passivt løfter begge ekstremiteter til disse er flektert 90 grader i hofte og kne. Ved inspeksjon i sideplan faller tibia bakover i forhold til femur (”sagging”) på skadet ekstremitet.
Røntgen
Ordinært røntgen for å utelukke fraktur, deretter MR.
Behandling
Ruptur av PCL skal vurderes av ortoped mht. operativ behandling. I de fleste tilfeller anbefales fortsatt konservativ behandling med opptrening av kneet. Dersom vedvarende instabilitetsfølelse kan pasienten henvises ortoped for vurdering av rekonstruksjon.
Diagnose
Forholdet mellom medial og lateral meniskskade er 5 : 1. Hos yngre dominerer akutte rupturer som følge av moderate til store vridningskrefter, for eksempel i fotball. Hos eldre dominerer rupturer på degenerativ basis, ofte uten at pasienten kan spesifisere traume. Anatomi: Perifere 1/3 del av menisken er vaskularisert, den resterende del ernæres via synnovialvæske. Blødning (hemartros) og ev. senere regenerasjon forekommer ved skade i vaskularisert del. Deler av menisken kan dislosere inn i leddet og gi låsning. Anamnese: Akutte rupturer: Vridningstraume med smerter og evt låsningsfenomener. Degenerative rupturer: Langvarige plager med smerter og periodevis hydrops som følge av synnovial irritasjon. Ev. låsningsfenomener. Funn: Evt. hemartros/hydrops. Smerter ved palpasjon i leddspalter, vridningstest positiv.
Røntgen
Ordinært røntgen for å utelukke fraktur. MR: God undersøkelse for mediale menisk, dårligere på laterale (overser 3 av 10). Ofte får en MR-svar som beskriver ”intrameniskiale signalforandringer uten ruptur”, en tilstand som ikke trenger annen behandling enn avlastning.
Behandling
Pasienter under med "låst kne" (ekstensjonsdeficit på 20-30 grader) som sogner til Oslo universitetssykehus skal ha haste- MR og møte første virkedag med scopiseksjonen til stede (sjekk med supervisor). Hvis pasienten sogner til annet sykehus, konferer med vakthavende ortoped ved pasientens sektorsykehus.
Øvrige pasienter henvises ortoped for vurdering med tanke på artroskopisk menisksutur eller -reseksjon. Hos pasienter < 40 år er det svært viktig å vurdere snarlig reparasjon av meniskskade, jo yngre jo viktigere. Mistenkes meniskruptur i denne pasientgruppen skal supervisjonslege konfereres og direkte MR overveies. Ved kontroll skal en vurdere å konferere direkte med skopilege på poliklinikk, især hos pasienter <30 år.
Husk at det ikke er farlig å belaste en udislocert meniskruptur. Mange pasienter er redde for å belaste benet dersom menisken er skadet, og immobiliseres derfor unødig. Så fremt det ikke foreligger en bøttehankruptur er belastning til smertegrensen riktig og viktig, og pasienten må trygges på dette.
Diagnose
Osteochondritis dissekans eller chondrale frakturer. Hos barn eller voksne. Ofte etter traume. 85 % i mediale femurkondyl. Utredes med MR/CT.
Behandling
Konferer med ortoped hvis pasienten er under 40 - 45 år og fersk skade. Ikke send elektronisk henvisning til artroskopiseksjonen på pasienter i denne kategorien, da enkelte skal opereres raskt.
Diagnose
Palpabel, fast tumor i nivå med leddspalten, som regel lateralt. Skyldes som regel gammel skade i laterale menisk med degenerative forandringer.
Behandling
Henvises ortoped for vurdering.
Diagnose
Valgiserende traume. Vanlig skade (utgjør 40 % av kneskader). Grad II-III skader krever nesten alltid en ytre kraft mot lateralsiden av kneet, eks. spark eller ”stempling” under idrett. Instabilitetsfølelse ved belastning på lett flektert kne, for eksempel ved gange i trapper (grad II-III skader). Smerter ved palpasjon over proximale feste mediale femurkondyl, ev. instabilitet (sammenlikn med friske side). Grad III skader har ofte LITE SMERTE sammenliknet med grad I-II skader. Hemartros indikerer samtidig intraartikulær skade, oftest ruptur i vaskularisert substans av mediale menisk. Videre utredning Ved hemartros gjøres MR for å kartlegge ev. korsbånd/menisk skade. OBS: MR beskriver ofte ruptur av MCL som ikke lar seg verifisere klinisk. La klinikken avgjøre. Spør om instabilitetsfølelse og stol på klinisk testing.
Behandling
Grad I
Stabilt kne. Lett skade med lokal palpasjonsømhet svarende til femurcondylen. Avlaste med krykker noen dager. Rask mobilisering. Tilbake til full aktivitet så snart smertene tillater. Kan være smertefullt i 10-12 uker.
Grad II
Moderat instabilitet (5-10 mm utslag mellom kondylene). Kraftigere traume ofte med blødning lokalt. Raskest mulig tilpasning av høy ortose (Don Joy) med full bevegelighet. Ubehandlet kan skaden forverres i løpet av de første dagene. Ved tvil om diagnose/behandling sett pasienten opp til overlegevurdering på første hverdag. Ortose skal brukes hele døgnet i 6 uker. Fra 6-12 uker ved risikoaktivitet (idrett eller arbeid). Supervisor skal alltid tilse pasienten og undersøke stabiliteten før høy kneortose gis ut.
Grad III
Betydelig instabilitet (mer enn 10 mm utslag mellom kondylene). Stort traume med betydelig klinikk. Ofte kombinert med menisk- eller fremre korsbåndskade. Medial skade med mistanke om intrartikulær affeksjon hos pasient som sogner til Oslo universitetssykehus møter første virkedag med scopiseksjonen til stede (sjekk med supervisor). Hvis pasienten sogner til annet sykehus, konferer med vakthavende ortoped ved pasientens sektorsykehus. Forøvrig behandling som ved grad II skade. Supervisor skal alltid tilse pasienten og undersøke stabiliteten før høy kneortose gis ut.
Viktig
Ved tvil om skade pga. smertefull undersøkelse kan det være aktuelt å sette lokalanestesi svarende til p.m. for smerte. Graden av instabilitet kan lettere vurderes, og i tillegg vil fri bevegelse etter lokalanestesi i de fleste tilfeller utelukke intraartikulær skade.
Diagnose
Lateral skade er sjelden, men ofte mer alvorlig fordi lateralsiden består av en rekke ligamenter og sener. Ofte del av større skade (ACL og laterale kapselapparat), isolert skade sjelden. Variserende traume Instabilitet ved varisering på lett flektert kne, ligamentet kan ikke palperes ved totalruptur.
Ved klinisk mistanke om LCL skade hos pasient bosatt i Oslo, skal pasienten henvises til haste-MR som fortrinnsvis skal tas 3-4 dager etter skaden og innen 7 dager. Hvis pasienten ikke er bosatt i Oslo, konferer med vakthavende ved pasientens lokalsykehus. Totalrupturer opereres innen 14 dager. Partielle skader behandles konservativt med eller uten ortose. Opptrening så snart smertene tillater. Supervisor eller overlege fra scopi skal ha undersøkt pasienten før høy kneortose gis ut.
Diagnose
Eldre dame med fall mot kne som iløpet av dager har fått økende hevelse og smerter. Ofte kjent gonartrose fra tidligere.
Pasienten kan som regel belaste. Hydrops, diffus ømhet.
Behandling
Utelukke fraktur med røntgen kne og ev. patellabilder. Når dette er gjort kan en, i motsetning til flertallet av øvrige knetilstander, sende pasienten hjem med ev. kontroll hos egen lege. Hydrops skyldes traumatisk irritasjon av synovia med påfølgende effusjon, og ikke haemartros dersom fraktur er utelukket. Informer om viktigheten av mobilisering for å hindre tilstivning, gi NSAIDS dersom det ikke er kontraindikasjoner.
OBS: DVT som følgetiltand etter traume.
Ved ev. rubor/calor rundt kneet samt feber/allmensymptomer: Tenk septisk artritt på tross av traume i anamnesen.
Diagnose
Blødning i bursa supra- eller infrapatellare etter direkte traume.
Behandling
P-R-I-C-E med vektlegging av kompresjon i 2 dager. Fra dag 3 mobilisering inntil smertegrensen.
Diagnose
Sjelden skade og vanskelig diagnose, ofte eldre personer på degenerativ basis. Kraftig muskelkontraksjon etter fall eller direkte traume med blødning mot kneet og redusert strekkeevne skal gi mistanke. Man vil ofte palperer et søkk i senen mot patella og patella vil stå lavt (patella baja).
Behandling
Operasjon - ø-hj.
Isolert ruptur av rektus femorissenen kan ev. behandles konservativt, da tilstrekkelig muskelkraft kan opptrenes ved de øvrige musklers virkning.
Diagnose
Sjelden skade og vanskelig diagnose, ofte yngre personer etter direkte traume eller etter betennelsestilstander i idrettssammenheng (jumpers knee). Redusert ekstensjon og høystand av patella (patella alta) skal gi mistanke om diagnosen.
Behandling
Operasjon - ø-hj.
Diagnose
Relativt få pasienter som krever langvarig behandling og jevnlig oppfølging (pasienten ofte rett til sykehus med ambulanse). Vanligst forekommende er en isolert tibiafraktur. Tillegg av fibulafraktur innebærer i utgangspunktet samme vurdering og behandling som ved tibiafrakturer. Kombinerte frakturer har imidlertid mindre sjanse for dislokasjon i forløpet enn islolerte tibiafrakturer. Isolerte fibulafrakturer (se eget avsnitt) er i utgangspunktet en bagatellmessig skade. Stressfrakturer kan forekomme i både fibula og tibia (se eget avsnitt), men er sjeldne.
Skademekanisme
Rotasjonstraume: Oftest lavenergitraumer. Fiksert fot med rotasjon rundt denne, resulterer ofte i spiralfraktur. Intermediærfragment(er) ved større traumer.
Bøyningskrefter: Gir oftest tverr eller skråfraktur, dislokasjon og ev. fragmentering avhengig av traumets størrelse.
Direkte traume: Ofte knusningsfrakturer, typisk høyenergitraumer som bilulykker etc. OBS bløtdelsproblematikk i form av åpne skader eller kompartmentsyndrom.
Generell vurdering
Gjør deg opp en mening om traumemekanisme og kraftutvikling i skadeøyeblikket.
I prinsippet skal bare minimalt disloserte eller udisloserte frakturer behandles ved Legevakten. Åpne frakturer, frakturer med feilstilling samt høyenergi- skader eller mistanke om bløtdelsproblematikk skal innlegges i sykehus (se kompartmentsyndrom).
Undersøkelse
Inspiser ytre feilstilling med pasienten i ryggleie eller sittende. Vurdere avvik i lengdeakse og rotasjon ved å se på stilling av patella i forhold til fot/tær - sammenligne med friske side! Sjekk huden over frakturstedet (sirkulasjonstruet?) samt se etter tegn til kompartmentsyndrom (se under).
Røntgen
Front og side, angi om kne eller ankel skal prioriteres. Fibula og tibia skal overprojiseres i sideplan. Vurder akseavvik og dislokasjon i begge plan.
Behandling
Dersom udislosert fraktur uten mistanke om bløtdelsproblematikk kan frakturen behandles konservativt med høy gips hvor kneet legges med få graders fleksjon. Distale frakturer har tendens til å dislosere med anterior vinkling på frakturstedet og bør inntil frakturen har stabilisert seg gipses med ankel i spissfot. Etter 2-4 uker er oftest frakturen moden for ortosebehandling. Test før ortosebehandling: La pasienten ligge med hælen i benken, dersom han/hun klarer å dorsalflektere i ankelen uten smerter kan en anlegge ortose og la pasienten begynne å belaste frakturen. Behandlingstiden må tilpasses klinisk - (mindre smerter) og røntgenologisk fremgang (callus og utvisket frakturspalte). 12-16 uker etter skadedato er vanlig. Etter dette foreligger fortsatt fare for refraktur de første 6-12 mnd., og ortosen bør i denne perioden brukes profylaktisk i risikosituasjoner. Generelt egner tverrfrakturer seg bedre for ortose enn skråfrakturer som har større tendens til å dislosere.
Diagnose
Direkte traume mot fibula (for eksempel fotball) med påfølgende lokal smerte ved palpasjon og belastning.
Røntgen
Viser som regel beskjedne forandringer i form av fissur, ved større traume ”butterfly”-fragment. Sjekk n. fibularis (sensibilitet laterale legg og fotrygg, spesielt mellom 1. og 2. tå, samt dorsalfleksjon i ankel).
Behandling
Konservativ med belastning til smertegrensen.
Viktig
Høy fibulafraktur ved ankeltraume representerer en alvorlig skade med syndesmoseruptur, se under ankel!
Diagnose
Stressfraktur i tibia er vanligere enn stressfraktur i fibula. Predileksjonssteder:
- Fibula, distalt ca. 10 cm. fra malleolspissen.
- Tibia, proksimalt er vanligst men kan forekommer i hele knokkelen.
Symptomene er initialt smerter i forbindelse med aktivitet, senere smerter som vedvarer etter aktivitet - og nattsmerter. Funn: Palpasjonsømhet over aktuell region, røntgen er ofte negativt første 2-4 uker. MR ev. scinitigrafi kan være avklarende.
Behandling
Redusert aktivitetsnivå, belastning til smertegrensen, gips er ikke anbefalt. Dislokasjon forekommer svært sjelden.
Diagnose
Leggens muskulatur ligger nærmest innelukket i losjer av bindevev som tillater liten volumøkning ifm blødning før trykket i losjen stiger. Økt trykk fører etter 6-8 timer til kompromittert sirkulasjon og nekrose av muskulatur, nerver og kar med påfølgende alvorlig sekvele. Kompartmentsyndrom forekommer som regel i anteriore kompartment.
Symptomene er økende smerter som forverres ved passiv strekk av muskulaturen, smertene er ofte ute av proporsjon i forhold til funn! Videre foreligger palpabel konsistensøkning langs muskelbukene. Utfall av sensibilitet dorsalt mellom 1. og 2. tå (n. peroneus), pareser og bortfall av palpabel puls i a. dorsalis pedis er svært sene og lite pålitelige symptomer i primærdiagnostikken. Kompartmentsyndrom etter traume debuterer som regel i løpet av 24 timer.
Behandling
Henvisning til sykehus for trykkmåling.
Diagnose
Skade av n peroneus, som regel i høyde med fibulahodet. Skarpe skader (kutt) henvises sykehus for sutur. Vanligst er kontusjonsskader (spark eller slag) eller vedvarende trykk (uheldig leie ved inntak av alkohol/narkotika eller trykk fra gips) med påfølgende funksjonstap.
Funn: Pasienten klarer ikke dorsalflektere i ankel eller ekstendere tær, og det foreligger varierende grad av sensorisk bortfall lateralt legg og over fotryggen.
Behandling
Lukkede skader representerer et midlertidig funksjonstap (axonotmese) og en kan forvente spontan tilbakegang iløpet av dager til måneder.
Dersom pas plages av tilstanden, for eksempel stadig snubler i den ”løse” foten, kan det anlegges skinne som holder ankelen i ca 90 grader. Ved bestående utfall over 3-4 mnd er det naturlig å henvise pasienten til nevrografi/EMG ved nevrologisk poliklinikk.
Diagnose
Kompartmentsyndrom (se over). Vanligst fortil på legg, men kan også sees i tykklegg etter direkte traume. Spesielt hos eldre som står på Marevan eller Albyl-E sees avgrensede hematomer fortil på leggen. Dersom spent hematom og mistanke om sirkulasjonstruet overliggende hud (blek, dårlig kapillærfylning) skal hematomet evakueres, se metodebok sår.
Diagnose
Typisk pasient: Middelaldrene mann som under squash plutselig merket at noe røk i nedre del av legg, ofte hørbart smell, også for omgivelsene. Mange forteller at de var sikre på at noen sparket dem i leggen!
Ved undersøkelse: Palpabelt søkk i senen (ca. 5 cm proximalt for innfesting mot tuber calcanei) eller overgang sene/muskel. Nedsatt, men ikke fraværende plantarfleksjon (intakt m. tibialis posterior).
Thompsons test: Legg pasienten i mageleie med ankler fritt utenfor nedre kant av benken. Ved kompresjon av tykkleggen skal normalt ankelen plantarflekteres noe, dersom dette ikke skjer kalles testen positiv og indikerer achillesseneruptur. Sammenlikne med friske side! Ofte sees også at ankelen spontant inntar en mer dorsalflektert stilling på skadet side pga. manglende drag fra achilles.
Partiell ruptur
Partiell achillesseneruptur kan forekomme, men oftest representerer en slik mistanke en funksjonell totalruptur som dermed skal behandles på lik linje med kliniske totalrupturer. Ved tvil kan pasienten henvises til MR ev. ultralyd. Diskuteres evt med fotkirurg.
Reruptur
Ved akutt reruptur gipses foten i spissfot, og settes opp til kontroll hos fotortopedene førstkommende tirsdag.
Behandling
To grunnleggende behandlinger; konservativ og kirurgisk. Tradisjonelt har oppfatningen vært at pasienter som behandles konservativt har hatt en høyere risiko for reruptur enn pasienter som opereres (ca 8-10% hos konservativt behandlede mot ca 4-5% hos opererte pasienter). Dessuten gir konservativ behandling en noe lengre akillessene, og kan gi noe lavere kraft for plantarekstensjon i ankelen ved testing. En har derfor tidligere anbefalt operasjon til de fleste pasienter. Imidlertid må en også ta i betraktning at bløtvevskomplikasjoner, især infeksjoner, er høyere blant opererte enn konservativt behandlede pasienter (ca 15-20% mot ca 5-10%). Dessuten har nyere forskning reist spørsmål omkring den reelle rerupturraten, og det foreligger tall som tyder på at konservativt behandlede pasienter, som får lov til å belaste tidlig, kan oppnå like gode resultater mht reruptur som opererte pasienter.
På bakgrunn av dette har Skadelegevakten deltatt i Akillesstudien, en multisenterstudie der en randomiserer pasienter med akillessenerupturer til konservativ eller operativ behandling, med åpen sutur eller miniinvasiv metode. Studien er nå avsluttet og resultatene publisert: Nonoperative or Surgical Treatment of Acute Achilles’ Tendon Rupture
- Pasienter kan tilbys konservativ eller kirurgisk behandling. Foruten selve operasjonen er behandlingsopplegget tilnærmet identisk for de to alternativene.
- En forutsetning for konservativ behandling er at foten gipses i spissfot innen 48 timer etter skaden.
- Initialkonsultasjon: Pasienten gipses i spissfotgips. Skal totalavlaste med krykker. Det igangsettes DVT-profylakse hos alle pasienter; Eliquis 2,5mg tbl morgen og kveld, no. 60stk. Husk resept på smertestillende, selv om det ofte er relativt lite smerter.
- Kontrolltime 2 uker etter skaden eller operasjon: Gipsfjerning, evt suturfjerning hos opererte pasienter. Det tilpasses Walkerortose med 3 kiler. Ortosen skal brukes dag og natt første to uker, men kan tas av midlertidig i forbindelse med fotvask. Full belastning på foten ved bruk av ortosen, ingen belastning uten ortose! Husk henvisning til fysioterapeut. I de nye nasjonale retningslinjene for tromboseprofylakse i ortopedisk kirurgi foreslås forlenget profylakse 30 - 35 dager (kirurgisk eller konservativt behandlet), se Retningslinjer for antitrombotisk behandling og profylakse - 2020.
- Kontrolltime 4 uker etter skaden eller operasjon: Fjerne 1 kile fra ortosen. Ortosen nå tas av om natten, med mindre det foreligger kontrainidikasjon som f.eks søvngjengeri. Pasienten skal om 2 uker fra nå, dvs 6 uker etter skaden redusere til 1 kile i ortosen. Om 3 uker, dvs 7 uker etter skaden reduseres til ortose uten kiler.
- Kontrolltime 8 uker etter skaden eller operasjon: Ortosen avvikles. Pasienten bruker nå én av kilene fra ortosen som oppbygging i skoen i 4 uker, eller til pasienten ikke halter lenger. NB! Det er i de kommende ukene og månedene de fleste rerupturer skjer! Unngå idrett med rask fotavvikling og tøyninger av leggmuskltur første 6 mnd.
Tilknyttede koder
- S86.0 Akillesseneruptur
- TNH33 Gips på ankel/fot
Diagnose
I prinsippet partielle rupturer hvor muskelfibre trekkes i forhold til hverandre og forårsaker blødning. Pasienten forteller om akutte smerter i tykkleggen ved kontraksjon av gastrocnemius, oftest under idrett eller løft. En del beskriver at noe røk i leggen, og etter dette smerter ved belastning.
Ved undersøkelse er det palpasjonsømhet i muskelbuken, smerter ved passiv og aktiv plantarfleksjon av ankelen. Thompson test er negativ. I forløpet sees hudblødning i aktuell region.
Behandling
Smertestillende, rask igangsetting med tøyninger for å hindre kontrakturer.
Diagnose
Utrotasjonstraume med fiksert kne kan gi spiralfraktur i distale tibia med eller uten fibulafraktur. Snittalder ca. 2,5 år.
Røntgen
Ofte negativt initialt, et skråbilde kan gi diagnosen.
Tilstanden skal mistenkes hos barn i denne aldersgruppen som ikke vil belaste etter skade. Nytt røntgen etter 7 - 10 dager kan vise en periostal reaksjon langs tibia som tegn på fraktur.
Behandling
Gips under kneet i 2-3 uker. Kan fjerne gipsen selv.
Diagnose
Vanlig skade for barn i aldersgruppen 2 - 8 år. Barnet sitter bakpå sykkel uten eget sete og får foten i ekene under fart.
Kan forekomme med og uten fraktur. Den spesielle kombinasjon av slag og vridning kan imidlertid gi betydelig bløtdelsskade med nekrose svarende til fot og ankel. Omfanget av skaden er ofte vanskelig å vurdere initialt.
Behandling
Ro og elevasjon med kontroll etter 24 og 48 timer. Aldri gips primært.
Inndeling
- Frakturer i laterale malleol
- Frakturer i mediale malleol
- Bimalleolære/trimalleolære frakturer
- Maissonneuve frakturer
- Tillaux frakturer
Klassifisering og inndeling av ankelfrakturer er til dels uoversiktelig og komplisert. Blant de mest kjente er AO-klassifisering og inndeling etter Lauge- Hansen og Danis Weber klassifiseringen. Lauge-Hansen baserer seg på skademekanismen, dvs. fotens posisjon i skadeøyeblikket og retningen på den deformerende kraften som virker inn på foten. Weberfrakturene deles inn etter hvilket nivå som bruddet er lokalisert i på fibula. Sannsynligheten for at det foreligger en syndesmoseskade øker ved økende proksimal lokalisasjon av bruddet.
- Weber type A. Brudd i laterale malleol distalt for syndesmosen.
- Weber type B. Brudd i nivå med syndesmosen.
- Weber type C. Brudd i fibula proximalt for syndesmosen.
Weber A er typiske avulsjonsfrakturer distalt på laterale malleol. Klassisk skademekanisme er et supinasjonstraume. Dersom denne supinasjonskraften fortsetter kan det resultere i skade/brudd på mediale malleol. Ved slik bimalleolær klinikk bør en forsikre seg om at syndesmosen ikke er skadet. Weber A frakturene deles inn i A1 og A2. Weber B skaden er representert ved en spiral eller skråfraktur forårsaket av ekstern rotasjon. Bruddet tar sitt utgangspunkt i eller i nærheten av syndesmosen. I ca. 50 % av disse bruddene foreligger det en partiell eller total ruptur av syndesmosen. Disse bruddene er ofte assosiert med brudd i mediale malleol eller posteriore malleol (bi/tri-malleolære brudd). Weber C . Brudd proksimalt for syndesmosen. Syndesmosen er alltid (?) skadet og det foreligger i de fleste tilfeller en skade svarende til mediale malleol. Skader proximalt for fibulas diafyse kalles Maissoneuve fraktur.
Røntgen
Front og side. Malleolbilde taes kun ved tvil om fraktur (gir forstørrelse og et fortegnet bilde av frakturen). Sidebilde er viktig når feilstilling skal vurderes.
Ved feilstilt ankel skal røntgen tas så raskt som mulig, slik at grovreponering kan iverksettes uten unødig forsinkelse. Tid er en kritisk faktor for å minske risiko for hud- bløtdelsproblematikk som kan forsinke nødvendig operasjon. Ring ansvarlig radiograf ("Radiograf ANS 1. etg" i Avaya) på tlf 23013641 for å avtale hasterøntgen.
Behandling
- Grensene for operativ kontra konservativ behandling av ankelfrakturer er flytende og vil variere avhengig av skole og behandler. Pasients alder og aktivitetsnivå bør være en del av vurderingen. Ankelkirurgi etter akutt traume utføres når bløtdelsforholdene tillater kirurgi.
- Gjør alltid en vurdering av behov for antikoagulasjon (se egen frase i DIPS)
- Grundig informasjon til pasienten er av stor betydning. Informer om skadetype, tidsperspektiv på behandling og prognose. Alle pasienter med skade av underekstremitet skal få informasjonsskriv (enten «Gips på underekstremitet (kne, legg, ankel, fot)» eller «Råd ved skade av underekstremitet» (ved ortosebehandling).
Isolerte brudd i laterale malleol
- Luksasjonsfrakturer skal uavhengig av reponeringsresultat legges inn til avsvelling. Disse pasientene er ikke egnet for hjemme-avsvelling, da det er risiko for glidning i gipsen og bløtdelsproblematikk
- Ustabil Weber B (medial clear space > 7 mm), Weber C, bi- og trimalleolære, Maisonneuve og dislokerte Tillaux frakturer bør alle vurderes av ortoped
- Isolert Weber B med sprik (medial clear space 4 - 7 mm og/eller > 1 mm videre enn øvre clear space) i ankelgaffelen på primærbildet henvises til belastningsbilde på primærkonsultasjonen [1]. Pasienten støtter seg på spesialramme og står på det skadde benet mens den friske foten løftes. Dersom ikke mulig å belaste et ben av gangen, kan bildet tas med belastning av beggge ankler, med lik vekt på begge ben.
- Hvis medial clear space ikke normaliseres på belastningsbildet er bruddet ustabilt og pasienten henvises til ortoped
- Hvis clear space normaliseres på belastningsbildet (medial clear space < 4 mm og ≤ 1 mm videre enn øvre clear space), behandles pasienten konservativt. Konferer med ortoped ved tvil.
- Standardbehandling er gips i 5 uker, med kombinert U- pluss L-laske første uke. NB: Viktig å få ankelen opp i 90°. Belastning til smertegrensen i hele forløpet.
- Det skal tas belastningsbilde uten laske på ukeskontroll. Overgang til sirkulær plastgips hvis fortsatt fin stilling (medial clear space < 4 mm og ≤ 1 mm videre enn øvre clear space).
- Sluttkontroll med vanlig røntgen ankel i to projeksjoner etter 5 uker. Pasienter som har hatt gips i 5 uker, vil ved gipsfjerning ofte ha et stivt og vondt ledd med ødemdannelse. En slik situasjon kan vedvare i flere måneder. Ved ødem foreligger det behov for høyleie. Videre opptrening hos fysioterapeut for å bedre bevegelighet og stabilitet. Vurdere behovet for klinisk kontroll 2-4 uker etter gipsfjerning.
NB: Ved Weber B med mistenkt øket avstand i selve syndesmosen (tibio-fibulart) på primærbildet, bør det tas CT syndesmoseprotokoll begge ankler i tillegg.
- Isolert Weber B uten sprik (medial clear space < 4 mm og ≤ 1 mm videre enn øvre clear space) i ankelgaffelen på primærbildet trenger ikke ta belastningsbilde primært.
- Standardbehandling er kompresjonsstrømpe og ankelortose [2]. Gjør en skjønnsmessig vurdering av om kombinert U- pluss L-laske er egnet hos noen. Belastning til smertegrensen i hele forløpet.
- Det skal tas belastningsbilde uten ortose/laske på ukeskontroll. Overgang til ortose hvis pasienten har hatt laske.
- Sluttkontroll med vanlig røntgen ankel i to projeksjoner etter 5 uker.
- Weber A 1 og A2 er henholdsvis en avulsjonsfraktur av spissen av fibula eller tverrfraktur under syndesmosenivå. Hvis talus er i anatomisk leie kan begge behandles konservativt med ortose, men hos enkelte kan det være aktuelt med gips første uke som smertelindring.
1. Seidel A, Krause F, Weber M. Weightbearing vs Gravity Stress Radiographs for Stability Evaluation of Supination-External Rotation Fractures of the Ankle. Foot Ankle Int 2017;38(7):736-44.
2. Kortekangas T, Haapasalo H, Flinkkila T, et al. Three week versus six week immobilisation for stable Weber B type ankle fractures: randomised, multicentre, non-inferiority clinical trial. BMJ 2019;364:k5432.
Isolerte brudd i mediale malleol
Direkte traume er vanligvis årsaken til slik skade. Isolerte medial malleolfrakturer med minimal dislokasjon uten affeksjon av leddflater kan oftest behandles konservativt med gips. Dersom det foreligger tvil konferer. Ved dislokasjon eller assosiert lateral skade skal pasienten sendes sykehus. Dersom konservativ behandling immobiliseres i 6 uker med delbelastning med krykker. Røntgen kontroll etter 1 og 2 uker.
Distale udislokerte avulsjonsfrakturer kan behandles konservativt uten gips (ankelortose eller walker). Vurder om det kan foreligge Maisonneuve-mekanisme, og ta eventuelt røntgen legg.
Isolerte brudd i posteriore malleol
Ved tvil konferer. Dersom > 25% av den posteriore leddflaten er affisert eller > 2 mm dislokasjon sendes pasienten sykehus for operativ behandling.
Isolerte brudd i anteriore malleol
I likhet med isolerte brudd i med./post. malleol svært sjelden skade. Indikasjon for operativ behandling som ved posteriore malleol. Dette er alle skader hvor en bør forsikre seg om at diagnosen og behandling er riktig. Følgene av feilbehandling kan være kroniske smerter og tidlig utvikling av artrose.
Tillaux fraktur
Sjelden fraktur hos voksne og kalles da Tillaux-Chaput fraktur. Avulsjons-fraktur av anteriore laterale del av tibia svarende til det anteriore tibiofibulare ligament. Hos barn juvenil Tillaux som behandles i eget avsnitt. Pilon fraktur Utgjør ca. 10 % av alle tibia frakturer. Svært alvorlig skade. Høyenergitraume ved fall fra stor høyde og trafikkulykker hvor kraften virker vertikalt gjennom talus og inn i tibias leddflate. Resultatet er brudd med til dels alvorlige bruskskader og affeksjon av bløtdeler. Ofte klinikk i form av stor hevelse med truet sirkulasjon. Konferer med ortoped.
Diagnose
60-70 000 ankelskader behandles poliklinisk eller ved sykehus hvert år i Norge. Ankeltraumer utgjør 10 % av alle akutte skader som behandles ved kirurgiske poliklinikker. Ved Oslo Legevakt behandles årlig ca. 3 500 personer med slik skade. 25-50 % av alle idrettsskader er ankelskader og da særlig ligamentaffeksjoner som følge av klassiske ”overtråkk”.
Undersøkelsesmetoder og behandlingsprinsipper varierer betydelig fra sykehus til sykehus.
Ankelskader deles inn i to store grupper. Den største gruppen er skader av ankelens leddbånd fulgt av en noe mindre gruppe med bruddskader.
ANATOMI
Ankelleddet deles gjerne inn i to anatomisk adskilte ledd som utgjør en funksjonell enhet. Articulatio talocruralis og articulatio subtalaris. Skadene er som regel relatert til det talocrurale leddet og de ligamentære “stabilisatorene”. Når ankelleddet er i nøytral posisjon foreligger det i all hovedsak en ossøs stabilisering. Ved økende plantarfleksjon overtar de ligamentære strukturene denne funksjonen.
På lateralsiden av ankelen finner vi et kompleks bestående av 3 ligamenter.
- Lig. talofibulare anterius (TFA)
- Lig. talofibulare posterius (TFP)
- Lig. calcaneofibulare (CF)
Disse ligamentene ligger til dels omgitt og innbakt i kapselvev og ansees derfor av mange forfattere for å være en funksjonell enhet. Store undersøkelser har vist at TFA er det som oftest skades (65 %) ved ankeltraumer. 20 % av pasientene har en kombinert skade som involverer TFA og CF. Resten av pasientene hadde en skade av både TFA og TFP eller en isolert ev. kombinert skade av lig. deltoideum på medialsiden.
Lig. talofibulare anterius regnes for å være den viktigste laterale stabilisatoren og da særlig mens foten plantarflekteres. De fleste ankelskader oppstår under plantarfleksjon, supinasjon og inversion og fører følgelig til skade av dette båndet.
På medialsiden av ankelen finner lig. deltoideum bestående av 4 båndstrukturer.
- Pars tibiotalaris posterior
- Pars tibiotalaris anterior
- Pars tibiocalcanea
- Pars tibionavicularis.
Isolerte mediale skader svarende til lig. deltoideum er sjeldne. Grovt antar man at ca 5 % av ankelskader er lokalisert til medialsiden. Undersøkelser viser at mediale lig. skader i langt de fleste tilfeller er assosiert med bruddskade i ankelen med eller uten skade av syndesmosen.
Den tibiofibulare syndesmosen opprettholder stabiliteten mellom tibia og fibula. Denne består av en fremre- og bakre syndesmose og membrana interossea. Diastase av syndesmosen eller ankelleddet oppstår ved komplett eller partiell ruptur av syndesmosen. Isolert ruptur av syndesmosen uten at det foreligger brudd er sjelden. Fritschy et al. fant bare 12 isolerte syndesmoseskader i et materiale av over 400 pasienter med akutt ankelskade. De fant at en syndesmoseruptur som oftest var assosiert med en skade av lig. deltoideum og eller fraktur som involverte den mediale eller posteriore malleolen i tillegg til en fibulafraktur (bimalleolære/trimalleolære frakturer).
Isolerte skader av syndesmosen kan være svært vanskelig å oppdage. I prinsippet foreligger det smerte og ømhet svarende til syndesmosens anteriore område og over membrana interossea. Liten affeksjon av posteriore del. Aktiv utadrotasjon utløser smerte og pasienten kan vanligvis ikke belaste foten. Pasienter med totalruptur kan fremvise synlig diastase (”blikkdiagnose”) eller det foreligger en positiv squeeze-test. Squeeze-testen oppfattes som pos. dersom det foreligger smerte distalt svarende til den fremre syndesmosen/membrana interossea ved kompresjon av leggens midtre del. Husk alltid å sammenligne med motsatt side!
En bør merke seg at fremre skuffetest og talar-tilt-test er undersøkelses- metoder for å teste lig. TFA.
UNDERSØKELSE
Begynn proximalt på fibula og palper mot distalt. Ved pronasjons- eller eversjonstraume kan det foreligge en høy fibulafraktur. En slik skade/skademekanisme ledsages ofte av en syndesmoseruptur og skal i prinsippet opereres. Brudd i caput fibulae er gjerne forårsaket av et direkte traume og skal kun smertebehandles. Laterale og mediale malleol palperes etterfulgt av 5. metatars.
Røntgen
Front og side + malleolbilde hvis fornt og side ikke viser sikker fraktur. I frontbilde skal hele ankelgaffelen være friprojisert. Ved mistanke om syndesmoseruptur suppler med røntgen legg (hele fibula).
Ottawa Ankle Rules
Det kan være vanskelig å utelukke brudd i ankelen ved anamnese og klinisk undersøkelse. Ottawa Ankle Rules er innført for lettere å vurdere om det foreligger bruddmistanke og således redusere antall røntgenundersøkelser. Man palperer ankelens skjelettstrukturer i god avstand fra ligamentene.
Positivt funn og dermed sterk bruddmistanke (indikasjon for røntgen) foreligger ved palpasjonsømhet over en eller flere av følgende 4 strukturer og dersom pasienten rett etter skade eller ved undersøkelse ikke kan belaste foten (definert som 3 skritt):
- Distale 6 cm av posteriore del av lat. malleol
- Distale 6 cm av posteriore del av med. malleol
- Basis av 5. metatars
- Os naviculare
Pasienter med båndskade som fortsatt ikke kan belaste som normalt etter
10-14 dager bør utredes med MR.
Behandling
I utgangspunktet alltid konservativ.
En nøye klinisk testing er vanskelig og har liten behandlingsmessig verdi.
Det er ofte bedre å avgjøre skadens omfang skjønnsmessig på bakgrunn av anamnese og kliniske funn som hevelse, blødning og smerte. Vær spesielt oppmerksom på pasienter som skader seg ved fall fra høyde eller etter hopp. En slik skademekanisme gir ofte brusk- eller benaffeksjon i tillegg til båndskade (indikasjon for MR, se under kontroll).
Liten skade med liten eller ingen hevelse/blødning
Ingen behandling eller tape i 5-7 dager. Ingen etterbehandling.
Moderat skade med hevelse/blødning - pasienten kan belaste
Pasienten får tilpasset en ankelortose (ev. tape) som skal brukes ute og inne i
4 uker, deretter ved risikoaktivitet i 3 mnd. Pasienten må kunne belaste og fotavvikle som normalt. Ikke krykker. Tilbake til idrett (med skinne) så snart smertene tillater. Det er normalt ikke behov for sykemelding.
Stor skade med stor hevelse/blødning - pasienten kan ikke belaste
Elevasjon, kompresjon og nedkjøling første 48 timer. Nedkjøling med frysepose i 15 minutter (unngå direkte hudkontakt) hver 4. time. Deretter ortosebehandling som ved moderat skade. En idrettsutøver kan trene på ergometersykkel etter 3-4 dager, jogge på jevnt underlag etter 6-7 dager.
Sykemelding 3-5 dager avhengig av arbeid.
For alle skader er opptrening viktig for å gjenvinne proprioseptiv status fra før skaden. Best effekt får man med et balansebrett; 15 minutter daglig i 6 uker. Personer som ikke vil investere i et balansebrett eller ikke er motivert for systematisk trening kan oppnå mye ved å balansere på skadet fot med lukkede øyne noen minutter hver dag (mens man pusser tenner). Proprioseptiv trening alltid uten skinne.
Hos eldre pasienter (>60 år ?) er behandlingen avhengig av aktivitetsnivå. Normalt vil en støttebandasje i 1-2 uker være tilstrekkelig. Et elastisk bind skal legges fra kne til tå og taes av om natten. Unngå tape pga. hudproblemer. Husk at fraktur er vanligere enn båndskade i denne aldersgruppen.
Kontroll
Hvis pasienten er grundig informert ved første gangs behandling er kontroll unødvendig. Informer om at manglende belastning pga. smerte etter 7-10 dager er unormalt. En slik tilstand bør føre til ny legekontakt og ev. MR-undersøkelse.
SENPLAGER
Noen pasienter (5 %?) ender opp med en smertefull/ustabil ankel etter skade. Daglige plager med overtråkk ved normal aktivitet etter minst 3 måneders systematisk opptrening er indikasjon for operativ behandling.
Viktig
Alle pasienter må få med eget ark om opptrening etter ankelskade.
Sjelden som isolert skade, oftest partiell.
Behandling
Som for laterale skader. Pasienten har ofte mer smerte enn ved laterale skader. Bør unngå kontaktidrett i 4-6 uker.
Diagnose
Traumatisk luksasjon av peroneussenene er en sjelden tilstand. Selv om denne type skade ikke forekommer ofte kan en slik residiverende tilstand være gjenstand for en betydelig funksjonsnedsettelse i form av smerter. Luksasjon av peroneussenen sees vanligst i forbindelse med skiskader (0,5 %). I så mye som 2.5 % av skiskader er peroneusretinakelet skadet. Ellers kan skaden forekomme ved alle typer ballspill. Dislokasjon av peroneussenen deles inn i en akutt og en kronisk form. Den kroniske formen er vanligvis et resultat av det som initialt ble oppfattet som en lateral båndskade i ankelen. Vanligvis foreligger det en predisponerende lokal abnormitet som mangelfullt utviklet retinakulum, trochlea peronealis eller flat sulcus på fibula. Skademekanismen innvolverer en plutselig kraftfull passiv dorsalfleksjon av foten i lett eversjon. Anamnestisk beskriver pasienten ofte et lite ”smell” etterfulgt av intense smerter lokalisert til og rundt laterale malleol. Smertene avtar vanligvis relativt fort og en finner hevelse svarende til laterale malleols posteriore del. Peroneussenen palperes over laterale malleol og er godt synlig ved dorsalfleksjon av foten. Vanligvis er det lite smerte svarende til de laterale ligamenter som ved ”overtråkk”. Luksasjonen er lettest å diagnostisere i timene etter skade. Etter 4-6 timer vil hevelse i dette område maskere de initiale symptomer og lede til at skaden feildiagnostiseres som lateral ligament skade. Ved en kronisk subluksasjonstendens vil pasienten ofte beskrive skaden som et overtråkk initiert av et lite smell eller følelse av at noe glir ut av stilling over laterale malleol.
Røntgen
Røntgen bilder er indisert. Ofte foreligger det en langsgående avulsjonsfraktur svarende til laterale malleol. Bestill MR ved klinisk mistanke.
Behandling
Vurderes for operasjon. Henvis til ortoped.
Diagnose
Et ankeltraume med syndesmoseruptur som initialt er blitt oversett vil kunne føre til en ossifisering av syndesmosen. Patomekanismen for dette er ikke kjent , men en antar at det er de samme prosessene som ligger bak som ved myositis ossificans; Skaden produserer et hematom som ikke resorberes og omdannes så til ”benmateriale”. Den typiske pasient er en idrettsutøver med residiverende ankeltraumer hvor skade av syndesmosen er oversett. 3-12 måneder etter skaden skildrer pasienten innsettene smerter ved frasparkfasen. Årsaken til dette er en synostose som forhindrer en normal overføring av kraft og bevegelighet i ankelleddet.
Klinisk foreligger det betydelig innskrenket dorsalfleksjon passivt og aktive og konvensjonelle røntgen bilder avdekker ”forkalkning” av syndesmosen.
Behandling
Hos aktive idrettsutøvere er operasjon indisert. For øvrig avventende holdning.
Diagnose
Tilstand hos barn som rammer ossifikasjonssenteret der en først ser degenerasjon og nekrose etterfulgt av tilhelingsfase. Det kan være vanskelig å skille mellom en noe usymmetrisk normal ossifikasjon og en osteochondrose, av den grunn viktig å sammenholde klinikk og rtg. Ofte forvekslet med osteochondritis dissecans, en tilstand med lokal inflammasjon av ben og brusk i et ledd med påfølgende løsning av ben/brusk-fragment.
Usikker etiologi. Sannsynligvis kombinasjon av genetiske predisposisjoner og overbelastning under vekstfasen. Alle osteochondrosene tilheler, men riktig behandling er viktig for å lindre smerter/symtpomer og forhindre sequeler.
Klassifisering
Man skiller mellom articulære (f.eks. Mb. Freiberg) og ikke-artikulære osteochondroser (f.eks. Mb Osgood-Schlatter). De sistnevnte gir lokale smerter ved aktivitet, sees typisk hos tenåringer og er selvbegrensende.
Behandling
Symptomatisk. Nedkjøling etter aktivitet.
De artikulære osteochondrosene kan gi opphav til langvarige plager og kan kreve kirurgisk intervensjon.
Diagnose
Sesamoidbena ossifiserer ved 8-9 års alder hos jenter, og ved 10-11 års alder hos gutter. Det tibiale sesamoidben er todelt hos 10-25 % av befolkningen. En er uenig i om etiologien primært er en osteochondrose eller osteochondritt. Sesamoidbenet blir typisk fragmentert og sklerotisk med påfølgende lokale smerter.
Behandling
Behandlingen innebærer redusert aktivitet og ev. tilpasning av såle/ortose for å avlaste 1 MT. Ved manglende effekt kan excisjon bli aktuelt.
Diagnose
Avasculær nekrose av subchondralt i caput 2 MT (kan også sees i 3 MT) Prosessen etterfølges av tilhelingsfase. Den typiske pasient er rundt 12 år gammel og driver med sprint/hopp idrett.
Behandling
Behandlingen er opphør av trening/idrett, dersom vedvarende plager kirurgisk behandling. Kan gi løst legeme i leddet som også er indikasjon for kirurgi.
Diagnose
Os naviculare er det siste av fotrotsknoklene som ossifiserer, sykdom opptrer som regel i 3-6 års alder. Pasienten klager over smerter svarende til os naviculare, halter ofte. Forverrelse av smerter ved langvarig ståing/gåing. Ved undersøkelse foreligger ofte hevelse og palpasjonsømhet lokalt, ev. også rubor. Røntgn viser nedsatt vekst slik at knokkelen sees som en smal skive, gjerne hvitlig og sklerotisk.
OBS normalvarianter, se Keats side 686.
De kliniske funn er avgjørende: Dersom røntgen forandringer som ved Mb. Kohler, men asymptomatiske pasient, representerer funnet en irregulært ossifikasjons prosess.
Behandling
Mb. Kohler er selvbegrensende, som regel er det tilstrekkelig å begrense aktivitetsnivå, ev. innleggssåle. I uttalte tilfeller kan en gipse slik at mediale fotrand heves. Tilstanden varer som regel 6-12 mnd, senplager ytterst sjelden.
Diagnose
Finnes hos ca. 10 % av befolkningen, se Keats side 691. Som regel asymptomatisk, vil oftest feste seg til os naviculare i løpet av oppveksten. Dersom dette ikke skjer kan tilstanden gi plager. Pasienter med plattfot og tendens til overpronering er mest utsatt for plager pga. trykk fra fottøy og økt drag fra tibialis posterior senen. Ved et pronasjonstruame kan en aksessorisk os naviculare bli smertefull.
Behandling
Dersom pasienten har problemer med å belaste kan en immobiliserer i gips opptil et par uker. Ved kroniske plager vil polstring over knoken og antipronasjonssåler som regel være tilstrekkelig. Kirurgi (avmeisling) ved manglende bedring.
Diagnose
Traksjonsapofysitt basis 5 MT. Apofysen ossifiseres og blir synlig på røntgen ved 10 års alder (jenter) og 12 års alder (gutter). Pasienten har smerter over en prominerende proximal 5 MT. Belastning gir smerter langs fotens laterale aspekt og idrett som involverer løping, hopping og “finter” er særlig smertefulle. Klinisk er det noe hevelse samt palpasjonsømhet lokalt, aktiv/passing strekk av peroneus brevis utløser smerter. Røntgen viser ofte en forstørret apofyse med breddeforøket apofyseskive. En vanlig feil er å tolke røntgenfunn som fraktur, se Keats side 712-716. Vær også oppmerksom på et vanlig forekommende aksessorisk ben i peroneussenen (os versalianum).
Behandling
Behandlingen består i begrensning av aktivitet, ev. NSAIDS, og ved uttalte symptomer gips for en kortere periode. Videre kan innleggessåler forsøkes.
Diagnose
Traksjonsapofysitt ved festet av achilles mot calcaneus. Typisk for barn mellom 5 og 11 år innen idretter som fotball og basket. Barnet hinker og har smerter ved palpasjon lokalt. Røntgen kan vise en noe fragmentert og sklerotisk calcaneal apofyse.
Behandling
Behandling er hælinnlegg i sko som avlaster senefestet (lett plantarfleksjon i ankelen).
Diagnose
Tilstand som bør mistenkes ved større ankeltraumer eller etter traumer hvor forventet bedring ikke inntrer. Røntenbilder bør være skrå med plantarfleksjon for å friprojisere talus hvor en som regel vil se en osteochondral fractur. De fleste av pasientene har en anamnese med traume før symptomdebut. Lesjonen sees typisk anterolateralt eller posteromedialt på talus, sannsynligvis avhengig av fotens stilling i skadeøyeblikket.
Behandling
Ved mindre lesjoner som ligger pent vil konservativ behandling som regel være tilstrekkelig, men ved større og løse fragmenter gjøres artroskopisk behandling (fjerning av fritt legeme og borring av bensengen, evt fiksering av større fragmenter). MR godt hjelpemiddel for å kartlegge skaden nærmere.
ANATOMI
Funksjon: Støtter og distribuerer kreftene gjennom foten. ”Talus flyter fritt i foten” dvs. den har ikke fester for muskler eller sener. 60 % er dekket av leddbrusk. Tilhefting til naboknokler via leddkapsel og synovialhinne. Sårbar blodtilførsel. Traume assosiert med kapselskade representerer en risiko for osteonekrose. Talus invoverer tre viktige ledd:
- ankelleddet
- subtalarleddet
- talo-navikularleddet
Røntgen
Front og side + skråbilde.
Avulsjons fraktur
Diagnose
Skademekanisme: Kraftig plantarfleksjon eller inversjon/eversjon. Røntgenbilder viser en liten løs benbit.
Behandling
Ortose, evt smertegips. Vurdere kontroll etter 7-10 dg ved mye klinikk.
Collum fraktur
Diagnose
30 % av alle brudd i talus involverer collum. Vanligste skademekanisme er en kraftig dorsalfleksjon eller aksial kompresjon i forbindelse med trafikkulykker eller fall fra stor høyde. Klinisk foreligger det vanligvis stor hevelse og affeksjon av bløtdeler – obs. distal status. Assosierte skader er vanlig med brudd i mediale malleol eller calcaneusfraktur. Pasienten beskriver intense smerter og anamnestisk foreligger det ofte et høyenergi traume. Røntgen av ankel front og side + skråbilder for å vurdere talus sin stilling i ankelgaffelen. Sidebildet er best egnet til å visualisere collumfrakturer. Røntgen skrått mot talus ev. CT. Høyenergiskader gir alltid stor bløtdelsskade med blødning. Legg aldri sirkulær gips på en slik skade akutt. Legg en kompresjonsbandasje med ro og elevasjon i 2-3 dager før gipsing.
Inndeling
Etter Hawkins:
- Type 1. Udislosert vertikalt brudd i collum. Behandling: Gågips i 8-12 uker, inntil callusdannelse. Avlastning i 6 uker.
- Type 2. Dislosert brudd med subluksasjon/luksasjon av det subtalare leddet, uten dislokasjon i talocruralleddet. Behandling: Operasjon.
- Type 3. Dislosert brudd med affeksjon av både det subtalare og talocrurale ledd. Behandling: Operasjon. Komplikasjon: Avaskulær nekrose og pseudarthrose som igjen vil gi smerter, funksjonstap og på sikt arthrose. Forekommer hos 50 % av type 2 skader, opp mot 90 % ved type 3 skader.
Diagnose
Fraktur i processus lateralis på talus. Blir ofte oversett. Få tilfeller beskrevet i fagbøkene, men de fleste forfattere er enig om at skaden viser en økende insidens. Den typiske skademekanismen beskrives som dorsalflektert/invertert fot. Hawkins deler bruddet inn i tre typer hvor graden av dislokasjon øker risikoen for manglende tilheling. Klinikken er som ved et supinasjonstraume og skaden feiltolkes ofte som en affeksjon av lig.TFA. Vedvarende klinikk til dette området bør gi mistanke om brudd i laterale processus. Røntgen med standard projeksjoner av ankelen avdekker vanligvis skaden. Ta CT for å avgjøre skadeomfang (intraartikulær affeksjon).
Behandling
Ikke disloserte fraktur
Ankelgips i 6 uker - avlastning i 4 uker.
Dislosert fraktur
Lukket reposisjon og gipsing eller pinner/skrue. Ved comminut fraktur anbefales excisjon av fragmenter.
Uansett hvilken metode som brukes utvikler mange pasienter vedvarende symptomer og smerter svarende til subtalarleddet.
Diagnose
Sjelden fraktur. Oversees ofte.
Skademekanismen er vanligvis en ankeldistorsjon eller aksial kompresjon.
Vedvarende klinikk etter ankeltraume. Skråbilder mot collum eller CT avdekker skaden. Begrepet er en sekkebetegnelse som inneholder brudd lokalisert til talus sin superiore leddflate. Kompresjon av mediale-posteriore eller antero-laterale hjørne til komplett dislosert fragment.
Behandling
Ved store fragmenter foretas åpen reposisjon med skrue eller pinnefiksasjon. Alternativet er fjerning av bruddfragmentet. Defekten i leddflaten vil fylles ut med brusk i løpet av 6-9 måneder.
Diagnose
Lokalisert medialt eller lateralt i ankelleddet. Skademekanisme: Samme som ved ankelforstuing. Alder: Vanligst i 20-årene.
Tilstanden skal mistenkes når en i utgangspunket vanlig anskelskade ikke kan belaste etter 14 dager eller ikke blir bra i løpet av 3-4 uker. Henvis pasienten til MR-undersøkelse. Nytt røntgen 4-5 uker etter skaden kan av og til vise et fritt legeme.
Behandling
Helt frie fragmenter, eller inverterte fragmenter (brusk ned) skal oftest fjernes.
Henvis pasienten til ortoped.
Diagnose
Skademekanisme: Fall fra høyde mot hælen. Krever nokså stort aksialt trykk for å brekke (ca 2,5 meter som minimum). Ofte bilateralt (lander på begge ben) eller kombinert med kompresjonsfraktur i lumbalcolumna.
Undersøkelse: Bakfra virker hælen ofte bred, flat og valgisert. Det er gjerne hevelse over malleolene initialt og misfarging. Hevelse over calcaneus kommer gjerne senere. Belastning som regel umulig.
Klassifiseringssystemene er mange, men har som fellesnevner
Inndeling
etter god eller dårlig prognose. Ekstraartikulære brudd er sjeldne og utgjør ca. 25 % av alle calcaneus frakturer. De resterende 75 % er brudd med intraartikulær affeksjon.
Røntgen
Side og axialbilde, alltid med frisk side til sammenligning. Sidebildet avslører gjerne frakturen. Bøhlervinkel er normalt ca. 40 grader og blir ofte redusert (eller negativ).
Behandling
Ved brudd gjennom calcaneus posteriort for subtalarleddet uten dislokasjon: Trykkbandasje (vattpakning), elevasjon og smertelindring i 2 uker. Selv ikke disloserte frakturer bør oberveres første døgn – blødning med bullaedannelse kan gi sårdannelse. Krykker med full avlastning i 6 uker, deretter gradvis økende belastning. En romslig joggesko hele tiden – ikke gips. Fysioterapiveiledet opptrening etter 3 uker eller så snart smertene tillater.
Disloserte frakturer i calcaneus skal henvises for operativ behandling.
Diagnose
Naviculare artikulerer med talus og danner halvparten av midttarsalleddet. Har ofte et ekstra medialt ossifikasjonssenter som kan ligne brudd røntgenologisk. Luksasjoner i midttarsalleddet involverer oftest naviculare. Skal reponeres i generell anestesi.
Avulsjonsfraktur er vanligst hos ungdom, unge voksne under utøvelse av sport (hopp eller løp).
Symptomer er diffus verking i mediale fotbue. Direkte palpasjonsømhet mot knokkelen.
Røntgen
Fotrot, front og side + skrå. Røntgenbilder i nøyaktig AP-projeksjon er viktig.
Behandling
Udislosert fraktur: Gågips i 7 uker, med gradvis belastning fra 4. uke.
Kontroll etter 1 og 7 uker.
Dislosert fraktur henvises for operativ behandling.
Diagnose
Luksasjon i tarsometatarsalleddet (Lisfrancs ledd) forekommer av og til, tilsvarende luksasjon proximalt i fotroten (Choparts ledd) er svært sjelden. Som regel høyenergitraume med aksial belastning på spissfot, vridingstraume til forfoten eller direkte traume, men forekommer også som lavenergitraume ved overtråkk. Det er viktig å ikke overse disse skadene da de kan gi betydelige plager på sikt. Anatomi: Den distale fotrotsrekkens arkitektur (særlig der basis av 2. metatars sitter nedsunken i fotroten) og den trapezoidale fasongen til basis av de laterale 4 matarsene gir intrinsicstabilitet til TMT leddene. Alle metatarshodene er bundet sammen med sterke ligamenter, men i basis er ligamentstrukturen annerledes. De laterale 4 metatarsene bindes sammen av et sterkt ligament. Lisfranc’s ligament er et sterkt leddbånd som binder basis av 2. metatars mot den mediale cuneiforme. Leddkapselen mellom mediale cuneiforme og basis av 1. metatars forsterkes av ligamenter, MEN ingen ligamenter forbinder basis av 1. og 2. metatars. Dette er et svakt punkt og gir opphav til denne spesielle skaden.
Vær spesielt obs ved distorsjonstraumer med uvanlig sterke smerter i mellomfoten, hevelse ("pølsefot"), plantar ecchymose og smerter ved ab-/adduksjon av mellomfoten.
Røntgen
Mellomfot, front og skrå. Det er ofte assosierte frakturer i metatarser eller fotrotsknokler som kan “stjele” oppmerksomheten fra båndskaden. Derfor er det viktig med en nøye vurdering av røntgenbildene; se etter små avrivninger og feilstillinger. Vurder TMT 1 og 2 i frontprojeksjonen (AP). Det skal være en uavbrutt linje langs mediale kant av 2. metatars og tilsvarende kant på cuneiforme intermedius. I skråprojeksjonen vurderes TMT 3-5. Mediale basis av 4. metatars skal ligge på linje med den mediale kanten til os cuboid. På sidebilde skal ikke metatarsbasis ligger mere dorsalt enn sin motpart i fotrotsrekken.
Viktig
Ved klinisk mistanke, også med negativt røntgen, ta CT.
Behandling
Sett alle Lisfranc-skader opp på fotsløyfen (unntak: udislosert barne-Lisfranc, se under) ca 7 - 10 dager etter skaden. De første dagene etter skaden er stresstesting unødig smertefullt, og operasjon er uansett ikke aktuelt før foten er avsvellet og har rynkbar hud.
Ustabile Lisfrancskader skal fikseres operativt fordi nøyaktig reposisjon som regel gir normal funksjon på sikt. Skade i Lisfrancrekken uten frakturer tiltrengende operativ behandling og der foten er stabil ved stresstest og belastningsbilder, behandles konservativt med gips i 6 - 8 uker og avlastning med krykker (kan touchbelaste på hælen). De som er nærmest symptomfri ved kontroll etter avsluttet gipsbehandling kan starte fullbelastning i sko med innleggsåle som støtter lengdebuen. De som fortsatt har smerter ved belastning går over til walker i ytterligere fire uker og starter fullbelastning. Deretter rehabilitering hos fysioterapeut og gode sko med innleggsåle.
Pasienter med Lisfrancskade, både konservativt behandlede og opererte, kan ha smerter i mellomfoten i mange måneder og opp til et år etter skaden.
Diagnose
”Familiar to all orthopedic surgeons, but fully understood by none.”
Årsaken er omdiskutert, men inneklemt nerve til abduktor digiti quinti er en anerkjent teori.
Hælspore er assosiert med fasceitt, men ingen forutsetning.
15 % av befolkningen har hælspore.
Anatomi: Utspring er helt postero-plantart på calcaneus. Feste er proksimale falang på tærne. Tykkest medialt.
Biomekanikk: Plantarfascien opprettholder den langsgående fotbuen, og ved hyperekstensjon av tærne strammes denne ytterligere. Plattfot gir økt stress.
Klinikk: Smertene kan komme både akutt etter skade eller gradvis. Lokalisert til medialsiden av hælen. Ofte verst om morgenen. Avtar ved vanlig aktivitet. Forverring igjen ved overbelastning. Ved sterke smerter går pasienten gjerne på forfoten. Undersøkelse: Palpasjon gir ømhet plantart/medialt. Undersøk ankel/legg også. Ta røntgen av calcaneus.
Behandling
I all hovedsak konservativ. Avlastning med krykker og ev. trykkavlastning i sålen. Dersom mindre enn 2 mnd. siden symptomdebut kan man forsøke injeksjonsbehandling med en standard blanding med 1 ampulle Celeston Chronodose og 3 ml Xylocain 1 %. Ved langvarige plager bør man tilpasse en ortose. Man belaster foten til smertegrensen.
Prognose: Langvarige plager er vanlig, 2 – 12 uker.
Diagnose
Skademekanisme: Direkte traumer, vridninger, ”vrikket ankelen”. Undersøkelse: Lokalisert hevelse og smerte gir mistanke om brudd. Direkte palpasjon og røntgen av den aktuelle metatars gir som regel diagnosen.
Røntgen
Mellomfot, front og skår. Angi skadet metatars. Be om sideprojeksjon for å vurdere ev. plantar akseknekk.
Behandling
MT 2. – 5.
Skaftfraktur med ingen eller liten dislokajon kan belaste tidlig (etter noen dager) i kraftig sko eller gågips (2 uker som smertebehandling). Plantar (sideveis) feilstilling: OK. Sagital (knekkdannelse plantart/dorsalt) feilstilling bør reponeres og ev. fikseres.
MT 1.
Udislosert. Behandling: Ved minimal bløtdelsskade kan denne frakturen behandles med gågips i 4 uker. Gipsen legges ved første konsultasjon. Dersom det foreligger bløtdelsskade (direkte traume): Fullstendig avlastning med krykker i 1 uke og elevasjon av foten. Sårbehandling. Deretter gågips resten av behandlingstiden. Disloserte frakturer i MT 1 innlegges for avsvelling og operasjon/reponering.
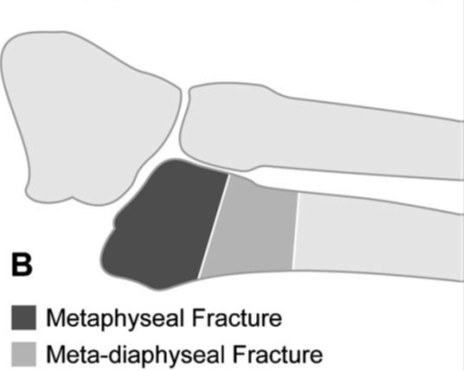
Vi har forlatt den tradisjonlle inndelingen av brudd i proksimale 5.metatars med 3 soner (avulsjon, Jones og diafysær fraktur.) Det er gode holdepunkter for å gjøre inndelingen enklere, se fig. over. Grensen for skillet mellom metafysære og meta-diafysære brudd er noe uklar. De metafysære frakturene kan i all hovedsak behandles funksjonelt, mens de i overgangen meta-diafysen stort sett skal behandles som stress-fraktur:
Avulsjonsfraktur (metafysær)
Diagnose
Skademekanisme: Overtråkk. Undersøkelse: Palpasjon mot basis gjør vondt. Røntgen: Avrivning proksimalt i knokkelen (festet for peroneus brevis eller platarfascien).
OBS: Sesamoide ben finnes hos 15 % i dette område, men er jevne og ovale.
Behandling
Ved lette symptomer: Sko med stiv såle i 4-6 uker. Avstå fra idrett i denne perioden. Ved sterke smerter: Gips 1-2 uker, evt med Walker til 6 uker etter skaden. Belastning mot smertegrensen.
Ved større fragmenter med stepp i leddflaten til 5.tarsometatarsalledd, eller diastase på mer enn 5 mm, kan operativ behandling være aktuelt. Ved eventuelt manglende tilheling kan fragmentet eventuelt fjernes operativt.
Stressfraktur (diafysær)
Diagnose
Lokalisert til proksimale ende av diafysen eller overgangen meta-diafysen. Skademekanisme: Gjentatte småtraumer. Symptomer: Lang prodromaltid med smerter i laterale fotrand. Verst etter trening. Alder: Unge menn (25 år), sport (fotball). Undersøkelse: Smerter ved belastning (hopp/løp) og palpasjon.
Behandling
Rutine på Skadelegevakten under pågående studie ved OUS: Pasientene får walker (ikke gips), og settes opp på første ledige time på fotllisten for vurdering og informasjon.
Vanlig rutine (når det ikke er pågående studie): Walker eller gips til kne i 6 uker. Skal ikke belaste de første 3 ukene. Deretter sko med stiv såle i 3 uker. Sklerosering og en bred frakturspalte tyder på at bruddet er av eldre dato og risikoen for manglende tilheling er stor. Mange anbefaler operativ behandling med kompresjonsskrue primært, spesielt hos unge og aktive. Ved manglende tilheling etter 12 uker bør operativ behandling vurderes.
Diagnose
Sesambena under caput av 1. metatars ligger omgitt av senevev. De utsettes for stor belastning og skades i forbindelse med idrett. Fraktur sees ved direkte traume, luksasjon eller etter gjentatt stress. Mediale sesamben er mer utsatt for skade enn laterale. Bipartite sesamben kan forekomme (se Keats). Sjekk derfor om røntgenfunnet samsvarer med punktum maximum for smerten både ved første konsultasjon og ved kontroll etter 7 - 10 dager for de som gipses.
Behandling
Kort gågips i 4 uker som inkluderer stortåen (gipsen må ikke slutte i nivå med sesambenet), deretter sko med stiv såle i 4-6 uker. Ved manglende bedring etter konservativ behandling kan affisert sesamben fjernes kirurgisk.
Diagnose
1. MTP-ledd er utsatt for skade spesielt ved idrett: Beskyttes av kapsel, kollateralligament, volar plate og ekstensor hallucis longus .
Forstuing oftest etter hyperekstensjon i stortåens grunnledd med skade på volare strukturer og bruskskade i leddet. Ofte etter idrett på kunstgress eller annet friksjonsunderlag med myke sko.
Undersøkelse: Hevelse. Smerte særlig ved ekstensjon. Røntgen er negativt.
Tilsvarende skade etter hyperfleksjon (Sand Toe) forekommer også.
Behandling
Avstå fra aktuelle idrett. Sko med stiv såle i 2-3 uker.
Forsiktig oppstart etterpå, helst med avstivet såle. Prognosen er god.
Diagnose
Symptom: ”Sten i skoen”. Smerter mellom 3. og 4. metatars (eller 2. og 3 mt).
Kjønn og alder: Hyppigst hos middelaldrende kvinner. 15 % bilateralt.
Årsak: Økt trykk på plantare digitale nerver. Trange sko, overvekt, oppstart intens trening osv...
Behandling
Bred sko med myk såle. Vektreduksjon. Dersom dette ikke fører frem kan man behandle med injeksjon (Xylocain 2 % 2 ml + Celeston Chronodose 1 ampulle) mot punkt maximum for smerten.
Neuromet kan fjernes kirurgisk hvis annen behandling ikke lykkes.
Brudd 1. tå
Diagnose
Skademekanisme er spark eller kontusjonsskade fra fallende gjenstand. Stortåen er viktig ved fotavvikling og balanse.
Undersøkelse: Hevelse, misfarging, feilstilling.
Behandling
Udislosert fraktur kan tapes (kun stortå) i 2-3 uker, men ved store smerter gir gips (type hallux valgus) god støtte og smertelindring.
Intraartikulær fraktur med feilstilling i stortåens grunn- eller interphalangledd bør reponeres og pinnes.
Ved knusningfraktur av 1. tå er ro og elevasjon med hyppige kontroller viktig for å tilse at ikke blodforsyningen kompromitteres av hevelse/blødning. Unngå gips til hevelsen er på retur.
Brudd 2.-5. tå
Diagnose
Vanlig skade. Kun røntgen (gjennomlysning) ved mistanke om fraktur med feilstilling eller luksasjon. Kontusjonsskade med blødning behandles som fraktur.
Behandling
Alle brudd uten feilstilling skal kun tapebehandles i 2-3 uker (husk foring).
Fraktur med dislokasjon skal reponeres i ledningsanestesi og tapes i 2-3 uker. Reponeres med drag i lengderetningen og overkorreksjon i motsatt retning av feilstillingen. Ingen kontroll. En tåfraktur er ofte smertefull i mange uker.
Luksasjon 1. tå
Diagnose
Svært sjelden skaden. Dorsal luksasjon er det vanligste. Grunnphalangen står opp og kan perforere huden dorsalt.
Behandling
Reponeres i ledningsanestesi. Hyperekstender stortåen og press grunnphalangen på plass. Immobiliseres med kort gågips forlenget ut på stortåen. Røntgen etter gipsing for å sikre at tåen står i ledd. Gipstid 3-4 uker.
Luksasjon 2.-5. tå
Diagnose
Mindre vanlig enn fraktur, men fort gjort å overse på røntgen. Opphevet leddspalte i MTP-ledd skal gi mistanke.
Behandling
Reponeres greitt uten anestesi. Tape i 2-3 uker (husk foring).
Forfatter: Jon Hjukse
Hovedbudskap for håndtering av voksne pasienter med mistenkt ikke-bakteriell akutt monoartritt ved Skadelegevakten i Oslo:
- Førstegangs akutt monoartritt (hevelse, varme, smerter, nedsatt funksjon), der det ikke er mistanke om artrose-relatert artritt, bør som hovedregel konfereres med revmatolog. Dersom det er svært sterke smerter og erytem, må bakteriell artritt mistenkes (konferere med ortoped). Anfall med urinsyregikt (arthritis urica/podagra) er en differential-diagnose, og en kan evt. konferere med revmatolog. Diagnosen urinsyregikt stilles ved leddpunksjon og påvisning av urinsyrekrystaller i leddvæsken. Forhøyet urinsyre i serum er ikke diagnostisk. For småledd i fingre og tær er det aktuelt med et behandlingsforsøk med NSAIDs uten konferering.
- Pasienter som ikke kan reise hjem (pga f.eks smerter, komorbiditet, funksjonstap) eller som ikke tolererer vanlig behandling for akutt monoartritt (kur med NSAIDs eller Prednisolon) bør konfereres med revmatolog (ortoped hvis det likevel er en viss mistanke om bakteriell artritt)
- Anamnestisk mistenkt, men udiagnostisert, urinsyregikt med residiv i 1 MTP eller andre småledd, kan forsøkes behandlet på legevakten (kur med NSAID, eks. Arcoxia 120 mg, Voltaren 150 mg). Alle pasienter med kjent urinsyregikt skal vanligvis behandles med urinsyresenkende behandling i regi av fastlege (med mål om at pasienten oppnår urinsyrenivå < 360 µmol/l (eller < 300 µmol/l ved tofi)) for at krystall-avleiringene skal forsvinne og pasienten unngå nye anfall. Dersom pasienten kommer med gjentatte anfall pga manglende oppfølging/behandling hos fastlegen, bør SLV vurdere å henvise pasienten til revmatolog.
- Pasienter med mistenkt eller kjent inflammatorisk leddsykom, som kommer med akutt monoartritt, bør konfereres med revmatolog, da effektiv medikamentell behandling er viktig
- Pasienter med monoartritt som ikke har behandlingsrespons eller får forverring etter oppstart med NDAIDs eller Prednisolon bør konfereres videre, enten med revmatolog eller ortoped
- Seksuelt aktive pasienter vil statistisk sett ha høy risiko for at en leddbetennelse er sekundær til kjønnsykdom (både som disseminert sykdom og som reaktiv artritt), og bør teste seg for kjønnsykdom ved usikker diagnostikk
